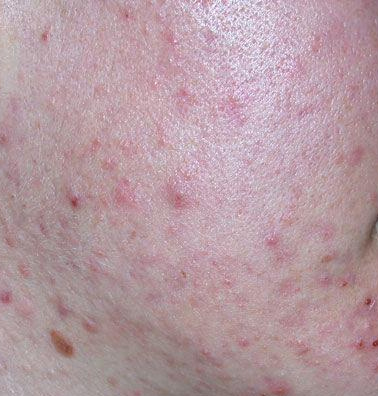
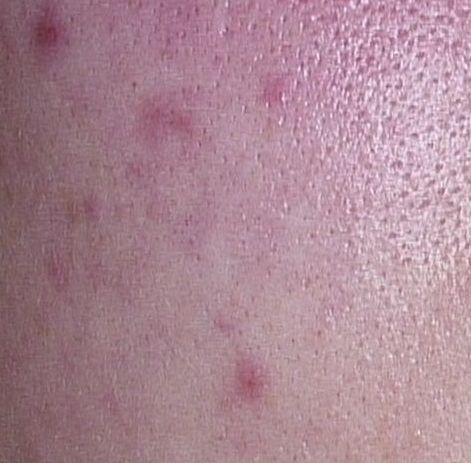
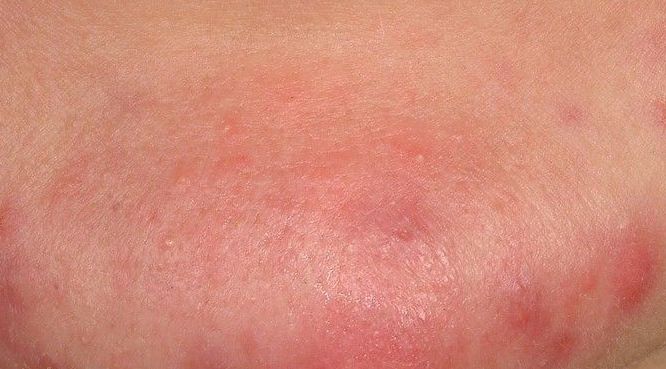
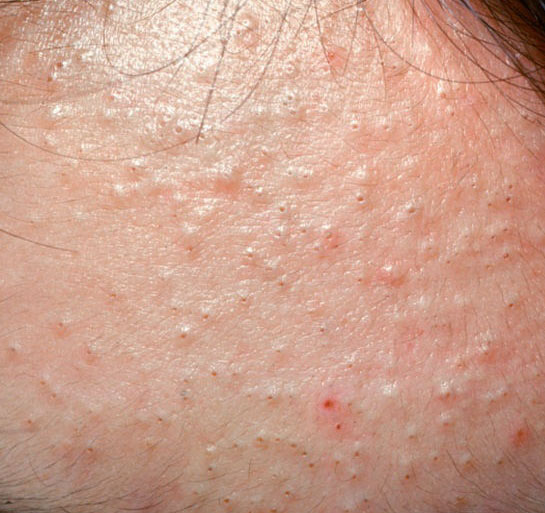
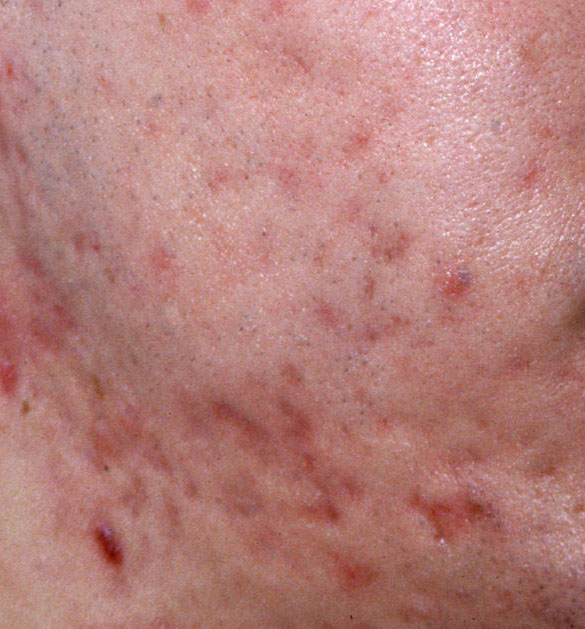
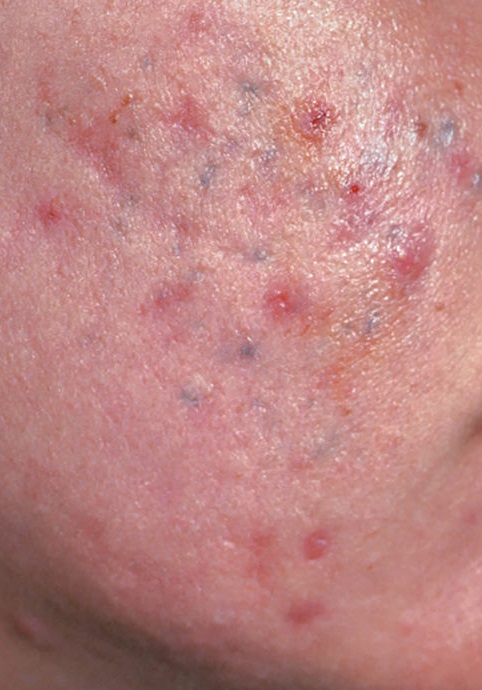
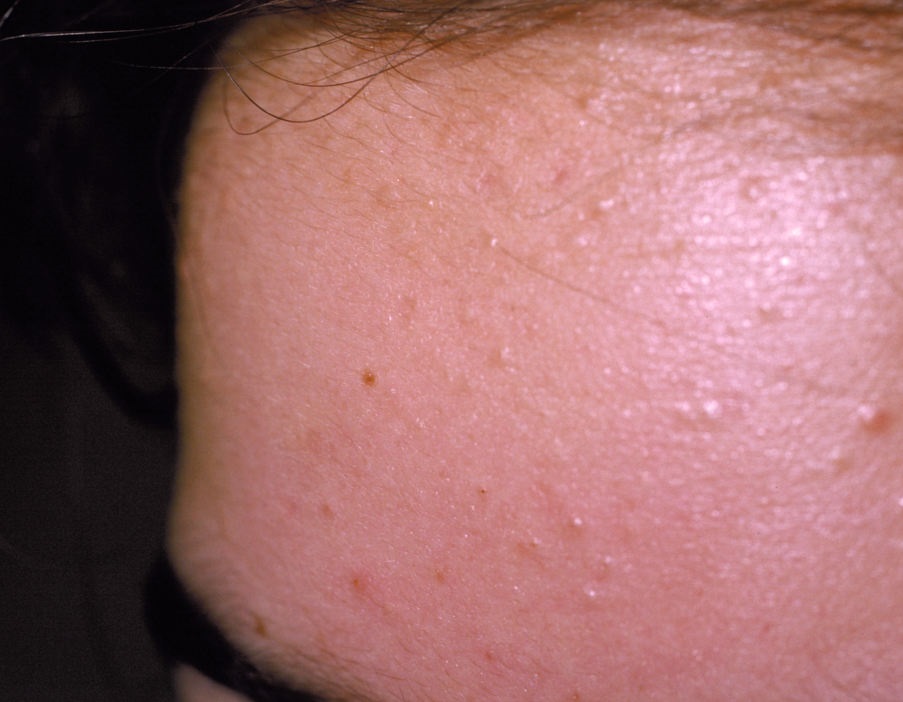
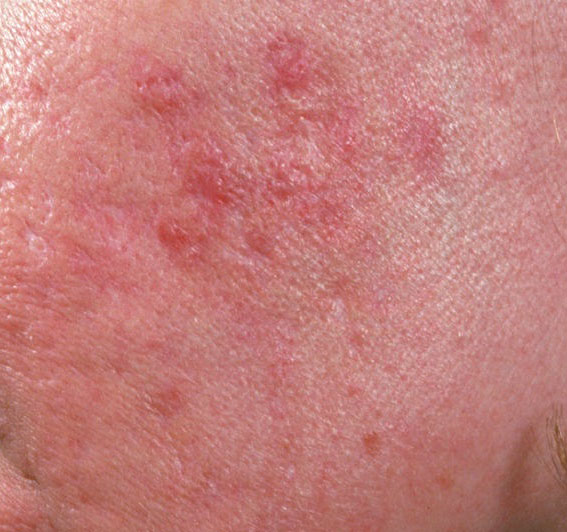
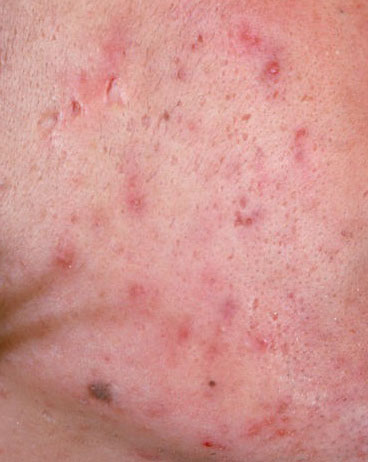
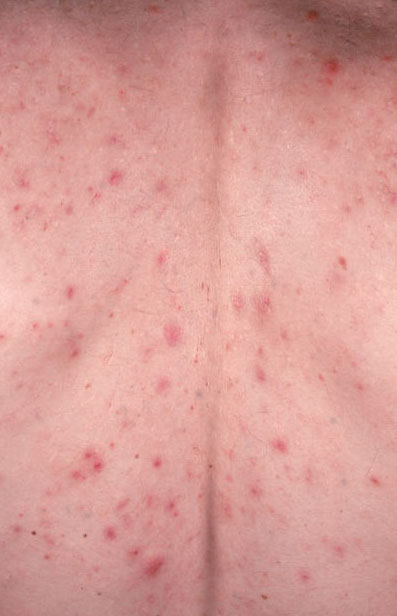
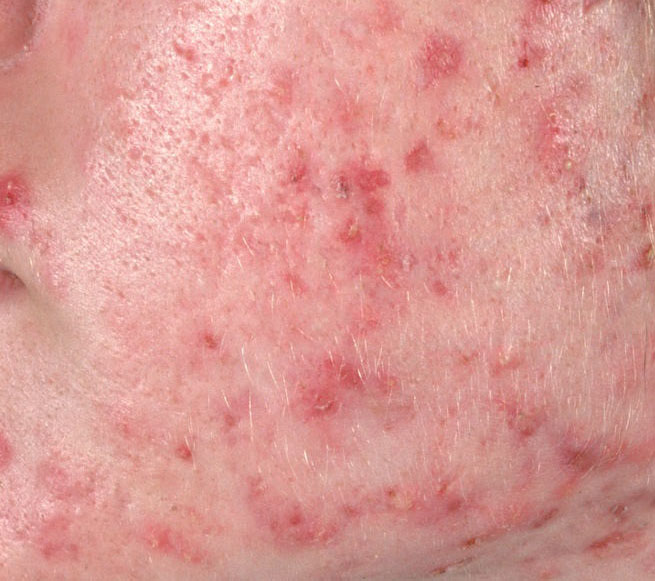
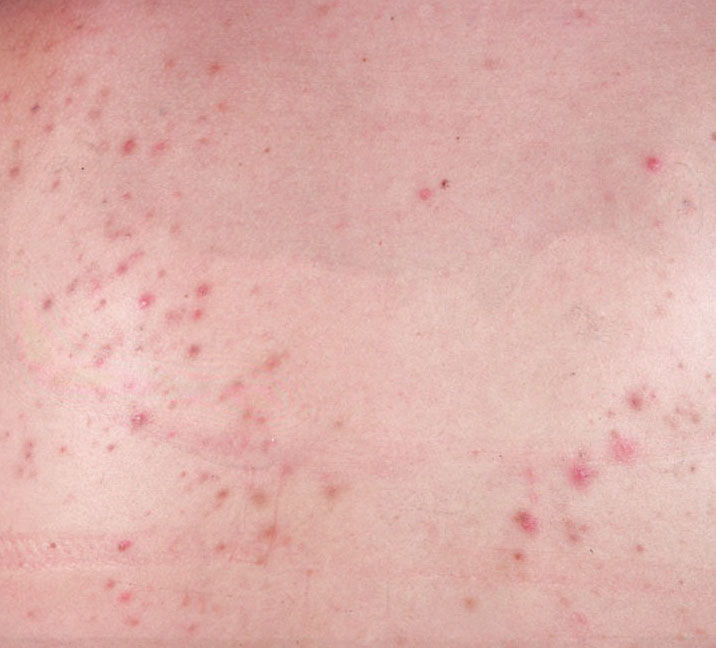
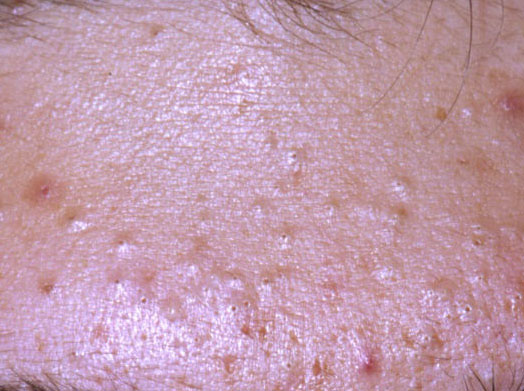
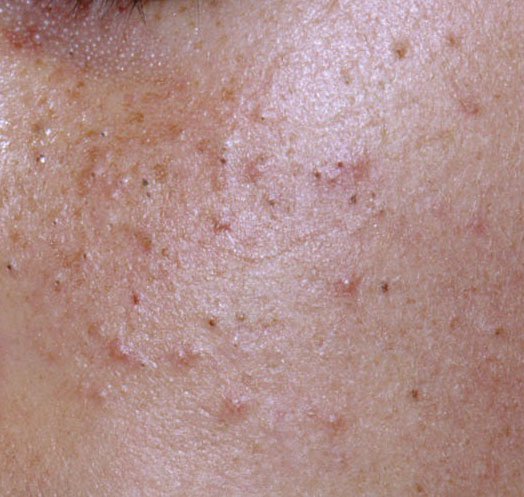
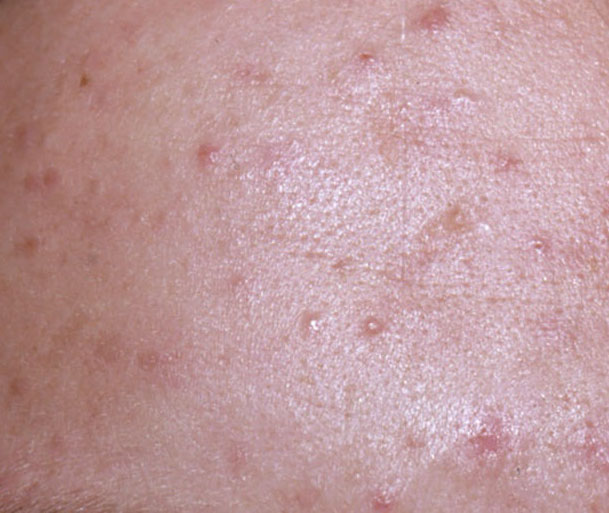
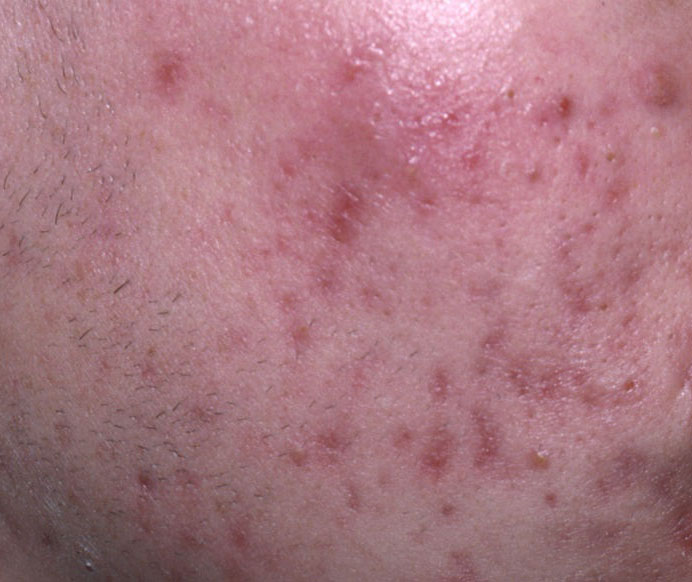
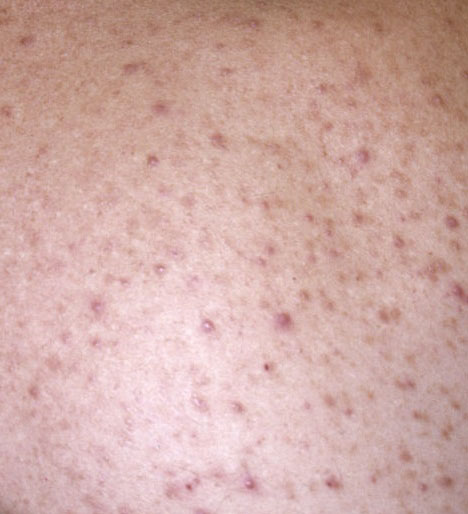
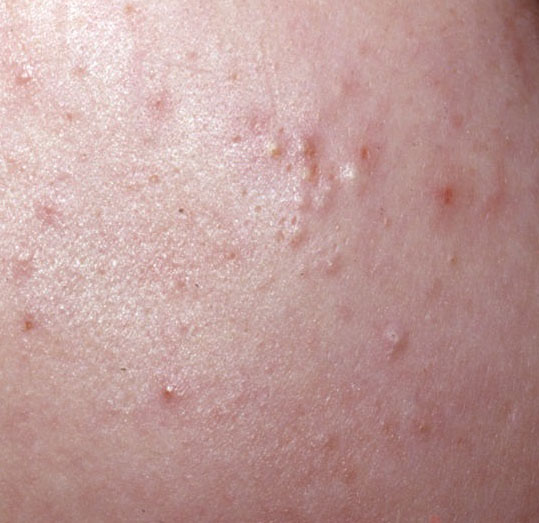
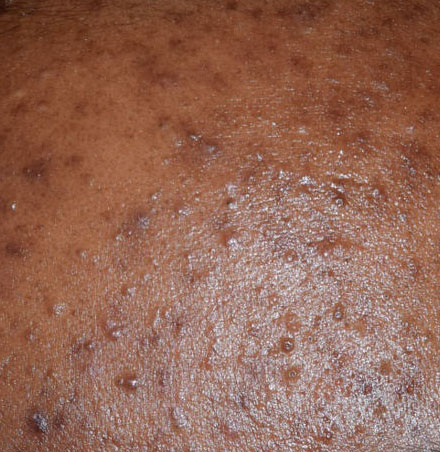
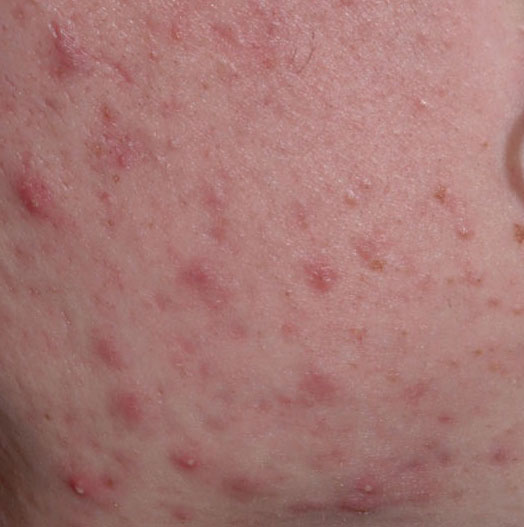
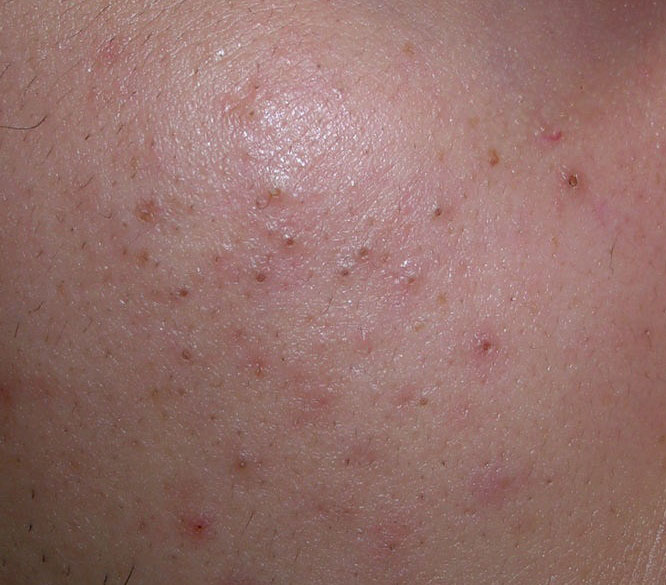
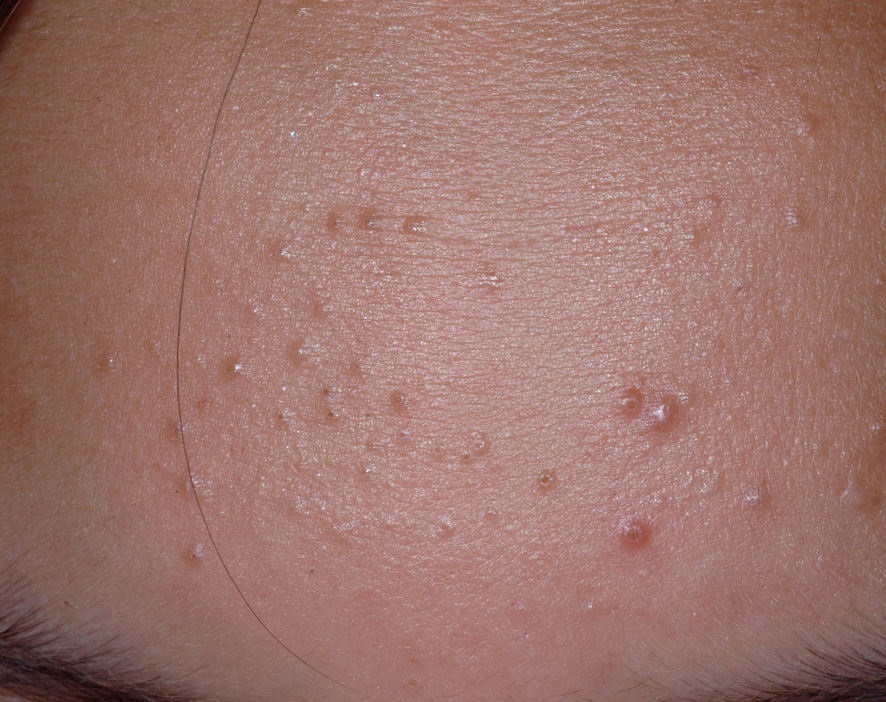
El acné vulgar es una enfermedad inflamatoria crónica de la piel que daña las glándulas sebáceas y los folículos pilosos. Con el acné aparecen elementos como comedones, pápulas, pústulas, nódulos, quistes, cicatrices y lesiones de hiperpigmentación. La localización más típica de la erupción es la cara (frente, mejillas, barbilla), la zona del pecho, la espalda y los hombros.
En función del predominio de determinados elementos, se distinguen distintas formas de acné. El acné vulgar se caracteriza por el predominio de comedones y pápulas.
El acné vulgar suele aparecer durante la adolescencia, a partir de los 11-13 años. En los varones, el acné aparece un poco más tarde (el debut puede observarse a los 19-20 años), pero se da con más frecuencia. En las niñas, por el contrario: los primeros signos pueden observarse a partir de los 11 años, pero ocurre con menos frecuencia en comparación con los varones.
La prevalencia del acné vulgar es muy alta. Se cree que esta enfermedad afecta al 80% de la población. Sin embargo, debido a la ausencia de amenazas especiales para la salud, no todos los pacientes buscan ayuda médica, percibiendo tal afección cutánea sólo como un defecto cosmético y no tomando las medidas adecuadas para eliminar el problema.
La formación del acné vulgar está asociada a un exceso de secreción de sebo por las glándulas sebáceas. La segunda condición es la obstrucción de los conductos excretores de las glándulas sebáceas con la acumulación de secreciones en ellos y la aparición de comedones. Estas dos etapas son suficientes para el desarrollo del acné no inflamatorio. Si la microflora comienza a multiplicarse activamente en los comedones (por ejemplo, Cutibacterium acnes – un representante de la microflora humana normal), seguido de la formación de una reacción inflamatoria en este lugar, se desarrolla una forma inflamatoria de acné.
Factores predisponentes
No existe una causa específica del acné. Se trata de una enfermedad multifactorial, en cuyo desarrollo intervienen muchas condiciones y cambios patológicos diferentes, tanto dentro como fuera del organismo.
Hoy en día, se cree que la principal contribución a la puesta en marcha de la cadena patológica de formación del acné es la herencia. Esto está respaldado por la investigación científica, incluidas las observaciones de gemelos. Ya se sabe que varios genes aumentan el riesgo de desarrollar acné.
Otros factores predisponentes que, en diversos grados, pueden influir en la formación del acné son:
- Procesos endocrinos: en primer lugar, lo confirma la edad de aparición del acné. Es durante la pubertad cuando se observan intensos cambios en los niveles hormonales del organismo. La principal conexión se encuentra entre el acné y los andrógenos – hormonas sexuales masculinas que estimulan el crecimiento de las glándulas sebáceas y activan la secreción de sebo;
- El papel de los microorganismos, en particular – Cutibacterium acnes. A pesar de que se trata de una microflora normal de la piel humana, en determinados casos puede provocar procesos inflamatorios. Por supuesto, el acné puede ser causado por la adición de una infección patógena de la piel, así como el ácaro Demodex;
- Los problemas de higiene personal, los cosméticos mal seleccionados o de mala calidad, el efecto de los factores externos sobre la piel (especialmente los físicos -lesiones crónicas por la ropa o aparatos profesionales-) pueden provocar la aparición de acné, lo que tiene un efecto negativo en el funcionamiento normal de la piel como órgano;
- Disminución de las defensas del organismo en un contexto de estrés, estados de inmunodeficiencia, malas condiciones ambientales, aparición de malos hábitos, carencia de vitaminas, macro y microelementos, mala calidad nutricional;
- El factor nutricional desempeña un papel especial. El acné se observa a menudo en los adolescentes, cuya alimentación contiene una gran cantidad de azúcar, chocolate, café, productos lácteos. Del mismo modo, eliminar o limitar estos alimentos puede ayudarle a controlar su problema de acné más rápida y fácilmente. Al mismo tiempo, no existen pruebas científicas que describan una relación directa y fiable entre los alimentos mencionados y el acné.
Diagnóstico
El diagnóstico del acné vulgar se basa en la anamnesis y el examen clínico. Una anamnesis cuidadosamente recogida permite averiguar el momento de aparición de la enfermedad cutánea, las afecciones, el curso. En el examen clínico se encuentran los elementos típicos característicos del acné. Si surge la necesidad, especialmente en presencia de elementos aislados, manifestaciones no expresadas, se puede realizar una dermatoscopia.
Un diagnóstico exhaustivo es necesario para determinar correctamente la gravedad del acné, así como para maximizar la identificación de los factores que lo provocan. Todo ello permite en el futuro seleccionar un tratamiento adecuado y formar individualmente medidas preventivas.
Síntomas
En la inspección visual del acné vulgar se determina una erupción cutánea compuesta principalmente por elementos como comedones y pápulas. La proporción de cada elemento puede ser diferente, pero las pápulas predominan más a menudo.
Comedones: pueden ser cerrados y abiertos. Los comedones cerrados son formaciones poco elevadas, blanquecinas o del color de la piel, indoloras y densas. El diámetro de su base no supera 1-3 mm. La superficie de la piel es regular o ligeramente alisada. Los comedones abiertos se distinguen por la presencia de una depresión en la superficie y un punto negro en ella – se trata de un tapón de sebo, oxidado al aire libre. Los comedones abiertos pueden tener un tamaño de hasta 5-7 mm, especialmente en la espalda.
Una pápula es un grano común sin contenido en su interior: una formación ligeramente elevada, de color rojo rosado o rojizo, dolorosa al contacto con límites difusos. El diámetro de su base no supera 1-3 mm. Una reacción cutánea hiperémica alrededor de la pústula puede alcanzar los 10 mm de diámetro. En presencia de una inflamación grave, la pápula puede ser más densa que la piel normal. La superficie de la piel es regular o ligeramente alisada.
En el acné vulgar se puede determinar la presencia de un pequeño número de pústulas, cicatrices, focos locales de hiperpigmentación, nódulos.
Una pústula es un grano común con un contenido blanquecino o amarillento en su interior. Es ligeramente elevada, de color rojo rosado o rojo alrededor de la periferia y blanquecina en el centro, dolorosa al contacto, con límites indistintos. La pústula suele ser más densa que la piel circundante. El diámetro en la base no supera 1-3 mm. Una reacción cutánea hiperémica alrededor de la pústula puede tener hasta 10 mm de diámetro. La superficie suele ser lisa, especialmente en el centro. Al apretarla, la pústula se abre y de ella se desprende un contenido blanco sin estructura.
Cicatrices: se forman tras la cicatrización de elementos del acné profundamente localizados en la piel. La probabilidad de que aparezcan cicatrices aumenta con la gravedad del acné. Las cicatrices pueden ser atróficas (más comunes) e hipertróficas. Cicatrices atróficas – una profundización en la piel con límites claros, con poco o ningún cambio en la densidad de la piel y su patrón, pero superando el diámetro del elemento original. Las cicatrices hipertróficas son formaciones rugosas y densas que sobresalen por encima de la piel y suelen corresponder al diámetro del elemento original.
Hiperpigmentación – aumento postinflamatorio de la coloración de la piel, que se forma, al igual que las cicatrices, tras la desaparición de los elementos originales del acné. Los focos de hiperpigmentación pueden existir por separado o en combinación con cicatrices (en este caso, se trata de la presencia de una cicatriz pigmentada). Por su color, la pigmentación está representada por varios tonos de marrón.
Los nódulos son pápulas, pero con una reacción inflamatoria más pronunciada, de mayor tamaño, más densos, localizados más profundamente en la piel, más dolorosos. Tras la resolución del proceso agudo sobre el fondo de nódulos, la probabilidad de cicatrización es mayor. Con la progresión (supuración), se forman quistes sobre el fondo de los nódulos.
La localización preferida del acné es la zona de la cara, especialmente la frente, las mejillas y la barbilla, así como la espalda (principalmente la región escapular), el tórax y las articulaciones de los hombros. En otras zonas anatómicas, la aparición de acné no es típica.
Diagnóstico diferencial
El diagnóstico diferencial se realiza con enfermedades como:
- Diferentes grados de gravedad y formas de acné;
- Rosácea;
- Comedones aislados;
- Milium;
- Dermatitis;
- Erupciones y dermatosis;
- En el contexto de formas graves de acné, especialmente en adultos, formas nodulares de carcinoma basocelular y melanoma no pigmentado.
Riesgos
El acné vulgar no supone una amenaza importante para la salud física de una persona. Al mismo tiempo, la presencia de esta patología puede indicar la presencia de algún tipo de reordenamientos en el organismo: desde fisiológicos (como la pubertad) hasta patológicos (trastornos metabólicos, disminución de la inmunidad). Siendo una especie de espejo, un reflejo del estado interno del cuerpo, la aparición del acné no puede ser ignorada, es necesario llevar a cabo una búsqueda profunda de las causas y factores provocadores. Esto contribuirá no sólo al tratamiento eficaz del acné, sino también a la búsqueda oportuna de otras enfermedades, posiblemente más graves.
Por otra parte, el acné puede causar importantes defectos estéticos y daños psicológicos al paciente. Para evitar graves consecuencias de estos problemas, el tratamiento del acné debe ser multicomponente con la participación, si es necesario, de diferentes especialistas (dermatólogos, cosmetólogos, nutricionistas, endocrinólogos, psicólogos).
En ausencia de un tratamiento oportuno, la progresión del acné conduce a lesiones cutáneas infecciosas graves con el riesgo de generalización de la infección con las correspondientes complicaciones. Además, los elementos del acné grave pueden lesionarse, ulcerarse y, a continuación, sangrar.
Tácticas
Cuando aparecen los primeros signos de Acné vulgar, así como con la progresión de las formas existentes, la ineficacia del tratamiento prescrito previamente, está indicada la visita a un dermatólogo.
La visita inicial a un especialista es la más importante, ya que es necesario llevar a cabo toda la gama de medidas diagnósticas, seguidas de la designación de un tratamiento individual.
La visita inmediata al especialista está indicada si se ha producido un daño mecánico de la piel en la zona del acné, así como si se aprecian cambios en el aspecto de alguno de los elementos o aparecen sensaciones antes ausentes.
El acné es una patología crónica que dura mucho tiempo, muchos años, con periodos de exacerbación y de mejoría. El curso de la enfermedad puede depender de diversos factores que ocurren en la vida de una persona, por lo tanto, se debe mantener un estrecho contacto con un especialista, con la ayuda del cual se llevará a cabo una respuesta oportuna y adecuada a los cambios en curso en la piel.
También es importante darse cuenta de la necesidad de realizar consultas preventivas sobre el tratamiento del acné, especialmente antes de los cambios que se avecinan en la vida: elección de una dieta y alimentación, antes de cambiar los cosméticos habituales, planificación de viajes a zonas con un clima diferente, cambio de lugar de trabajo con un microclima diferente, así como al iniciar otro tratamiento que afecte al sistema endocrino humano.
Tratamiento
El tratamiento del acné es multicomponente e individual. Incluye:
- Terapia farmacológica;
- Tratamiento cosmético local;
- Fototerapia;
- Fisioterapia;
- Corrección y eliminación de factores provocadores;
- Tratamiento de patologías acompañantes;
- Terapia destinada a reducir el malestar emocional.
Para tratar el acné vulgar se suelen utilizar agentes antibacterianos y antiinflamatorios tópicos. En raras ocasiones, si resultan ineficaces, se prescribe una terapia antibiótica sistémica. Puede prescribirse terapia hormonal para el tratamiento, pero debe haber indicaciones claras e inequívocas para ello.
Para normalizar el ciclo vital de las células de las capas superiores de la piel, garantizar los procesos normales de queratinización y descamación (exfoliación de las capas superiores de células epiteliales), se prescriben retinoides tópicos, así como tratamiento cosmético. También puede recurrirse a la extracción mecánica de comedones mediante dispositivos especiales.
Para detener el proceso inflamatorio, se utilizan antiinflamatorios locales, fisioterapia y fototerapia.
Tras la eliminación de los procesos agudos y la aparición de cicatrices, se utilizan diversos métodos de rejuvenecimiento con láser y dermoabrasión, así como otros procedimientos cosméticos destinados a eliminar este defecto.
Es importante entender que no existe un único remedio milagroso que pueda, en poco tiempo, de forma rápida, sin consecuencias y absolutamente ayudar a cada persona en la lucha contra el acné. Por eso hay que ser crítico con la publicidad de tales fármacos y la automedicación con ellos. Cualquier medicamento nuevo debe consultarse con un especialista.
Además, cuando se trata el acné, se necesita una clara coherencia en las acciones y el cumplimiento de la aplicación de las recomendaciones. La autodesviación del régimen de tratamiento prescrito, la interrupción y el incumplimiento de los regímenes terapéuticos complica significativamente la consecución del efecto esperado.
Al mismo tiempo, es necesario comprender el riesgo de fracaso en el tratamiento, aceptar que la terapia prescrita no siempre tiene la eficacia deseada y la velocidad de obtención de resultados. Debe haber disposición para un diálogo abierto con el dermatólogo, tolerancia para un posible cambio en los enfoques de tratamiento.
Prevención
La prevención del acné vulgar consiste en una actitud suave y cuidadosa con la piel, el tratamiento oportuno de las enfermedades infecciosas, el fortalecimiento del sistema inmunológico, una higiene personal adecuada y de alta calidad, en el mantenimiento de un estilo de vida saludable, especialmente en términos de nutrición.
Para eliminar las consecuencias negativas, es necesario:
- Limitación de la exposición a los rayos ultravioleta (cama bronceadora, bronceado al sol);
- Uso de cremas protectoras durante los periodos de sol activo;
- Exclusión de traumatismos cutáneos crónicos;
- Limitación o eliminación de radiaciones ionizantes, riesgos laborales;
- Cumplimiento de las medidas de seguridad cuando se trabaja con factores perjudiciales para la piel;
- Higiene personal y concienciación básica sobre la salud de la piel.
También es necesario un examen periódico de la piel y la consulta oportuna a un dermatólogo si aparece algún cambio en ella.