Home use
Md's
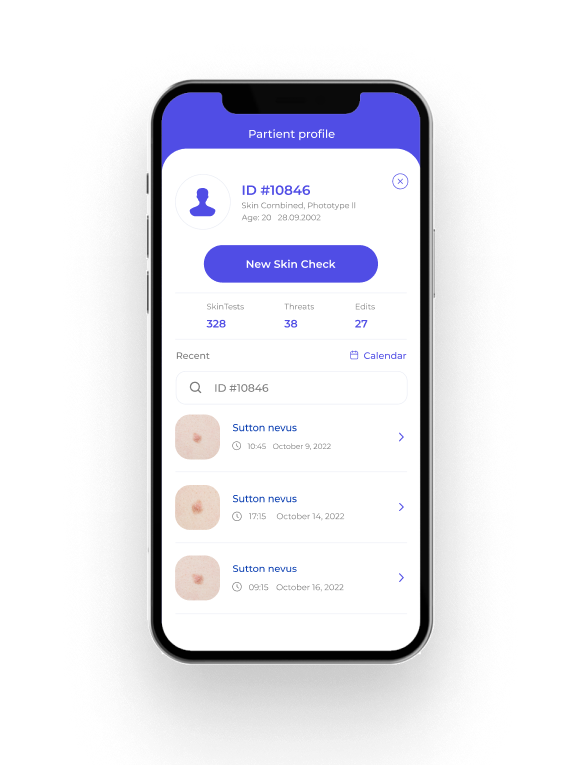
SKINIVE APP
AI Dermatologist for you at a moment's.
Available languages:🇬🇧🇩🇪🇫🇷🇳🇱🇮🇹🇪🇸🇵🇹🇷🇺🇹🇷🇦🇪🇮🇳🇯🇵🇰🇷
Scan QR for
download the app

SKINIVE MD
AI Dermatologist for medical practice