Las micosis cutáneas son un amplio grupo de enfermedades fúngicas causadas por dermatofitos -hongos filamentosos de los géneros Epidermophyton, Trichophyton, Microsporum, etc.-. Estos hongos están muy extendidos en la naturaleza, tienen una marcada contagiosidad y pueden dividirse en:
- Geofílicos – se transmiten por contacto directo con el suelo, afectan esporádicamente a las personas, suelen propagarse por esporas que pueden vivir durante años;
- Zoofílica – transmitida de animales por contacto directo, o indirecto – a través de objetos en los que hay pelo de animal contaminado;
- Antropofílica: se transmite de persona a persona por contacto directo o a través de objetos domésticos.
Existen los siguientes tipos de micosis de la piel: tinea corporis (micosis del tronco), tinea manus (micosis de las manos), tinea pedis (micosis de los pies), tinea cruris (micosis de la zona inguinal).
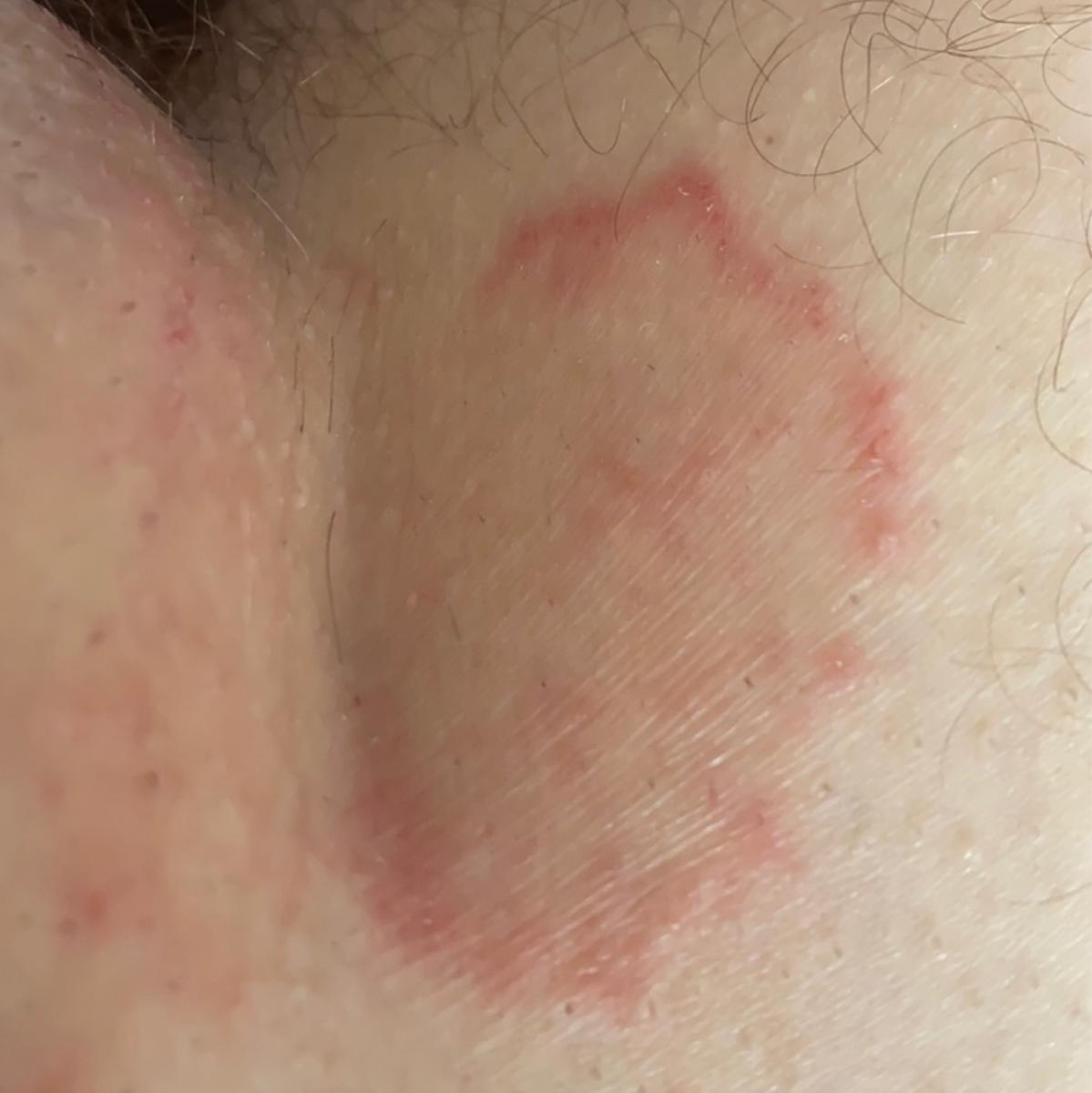
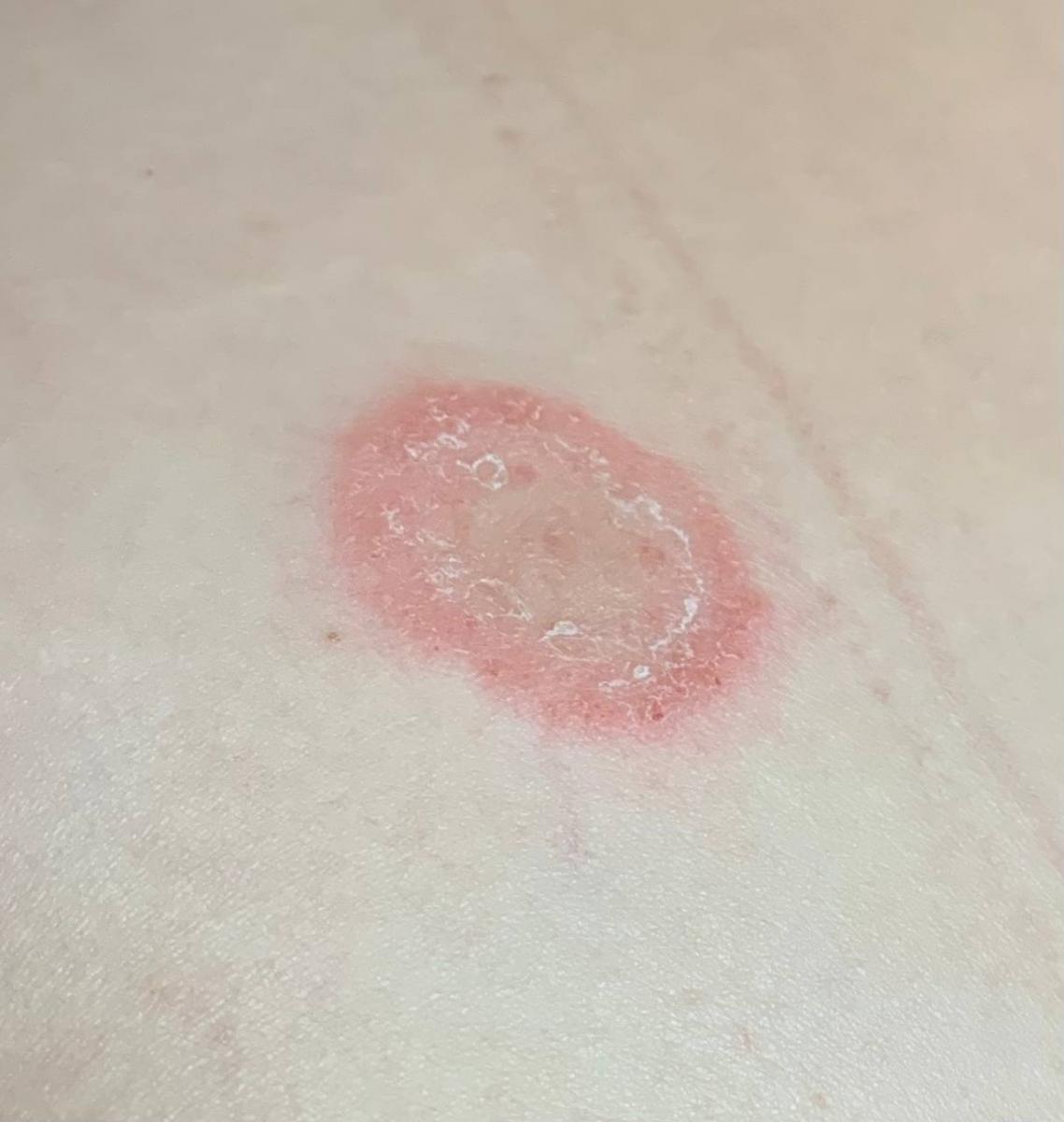
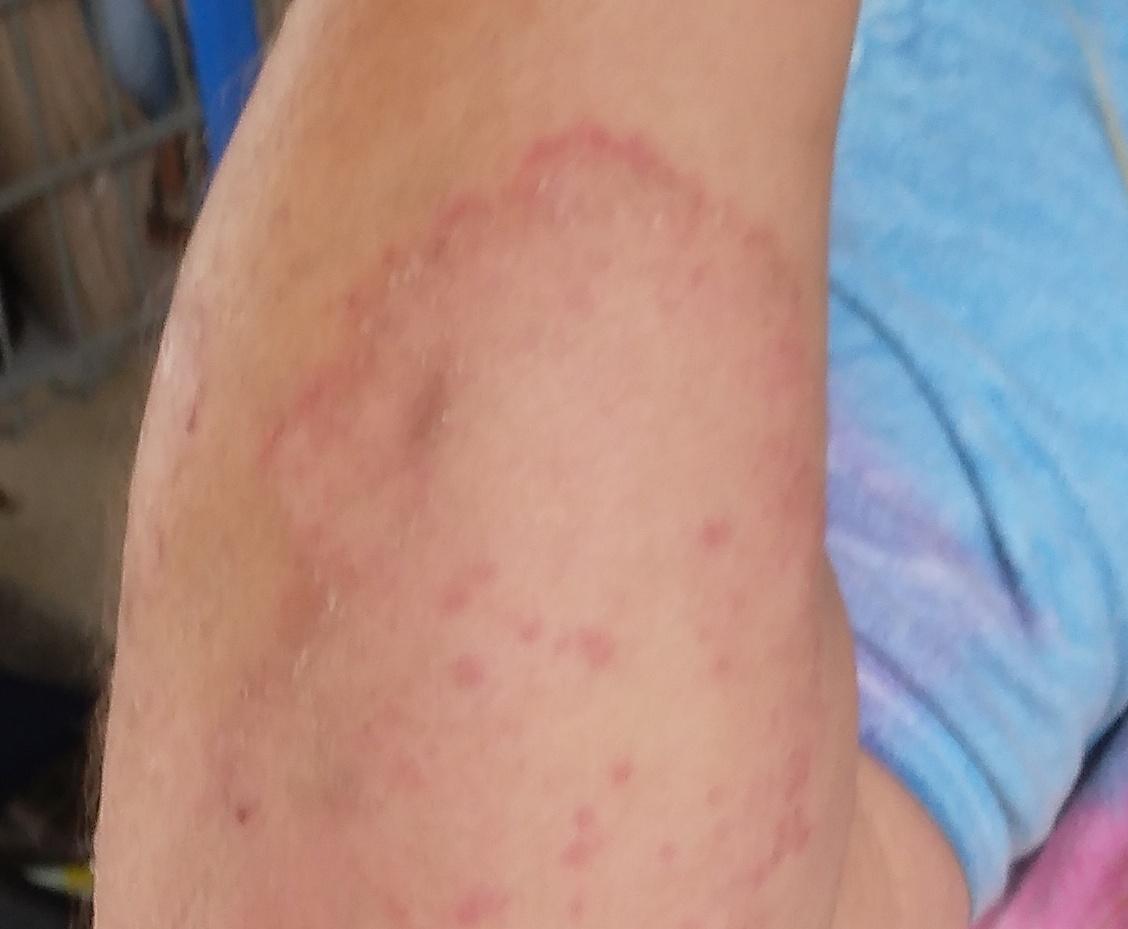
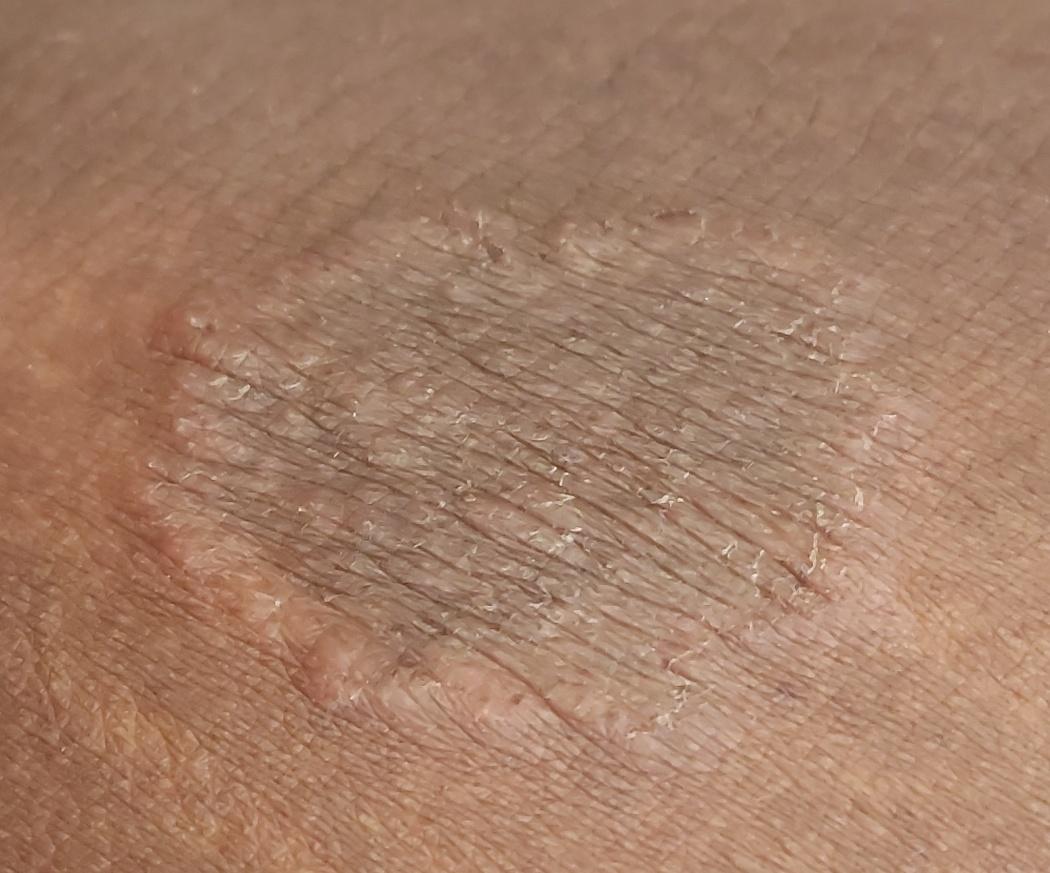
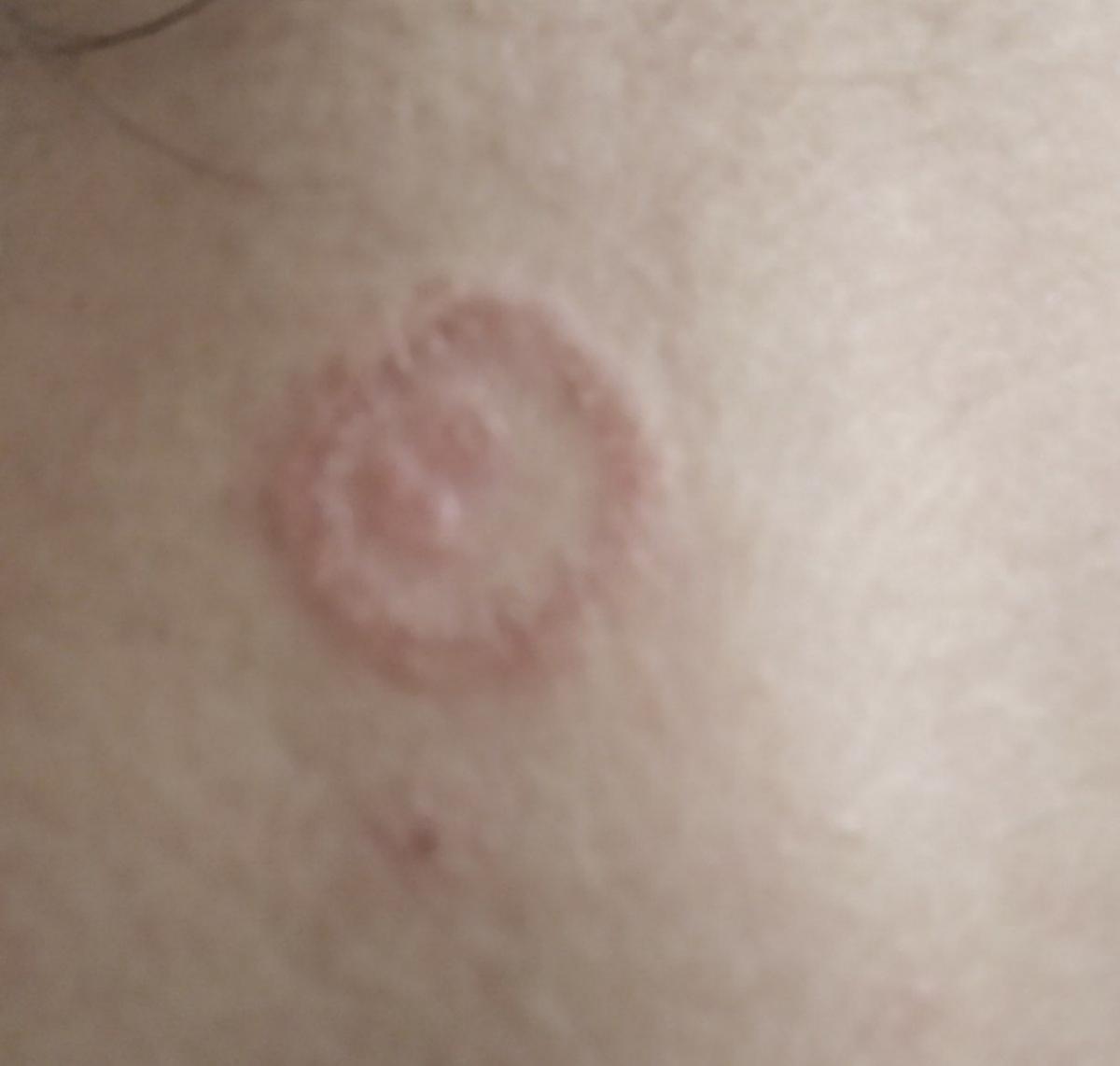
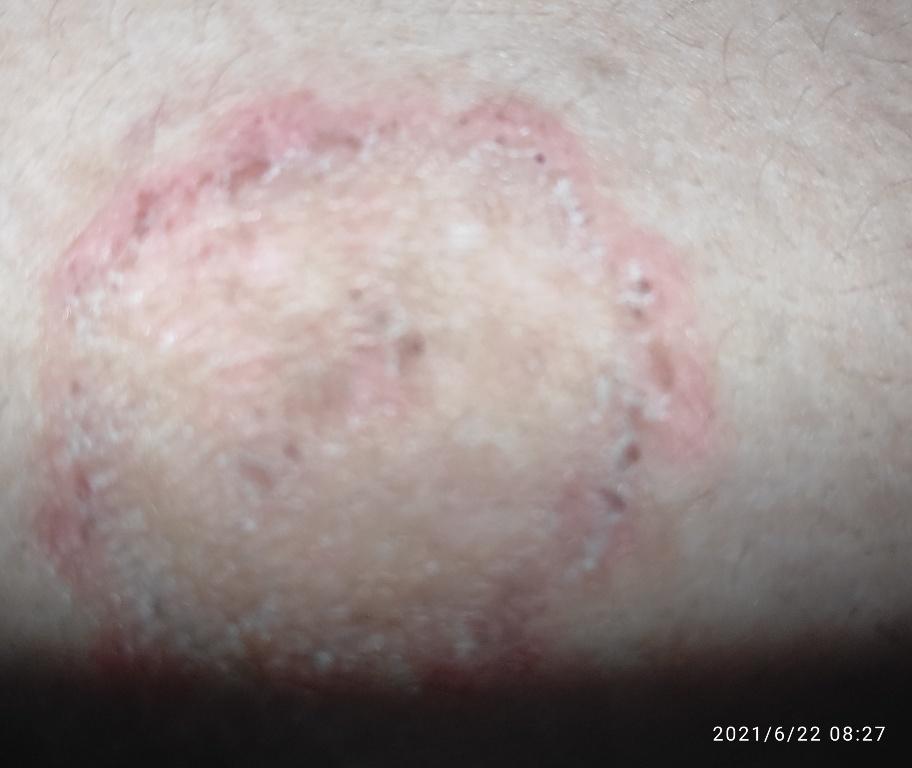
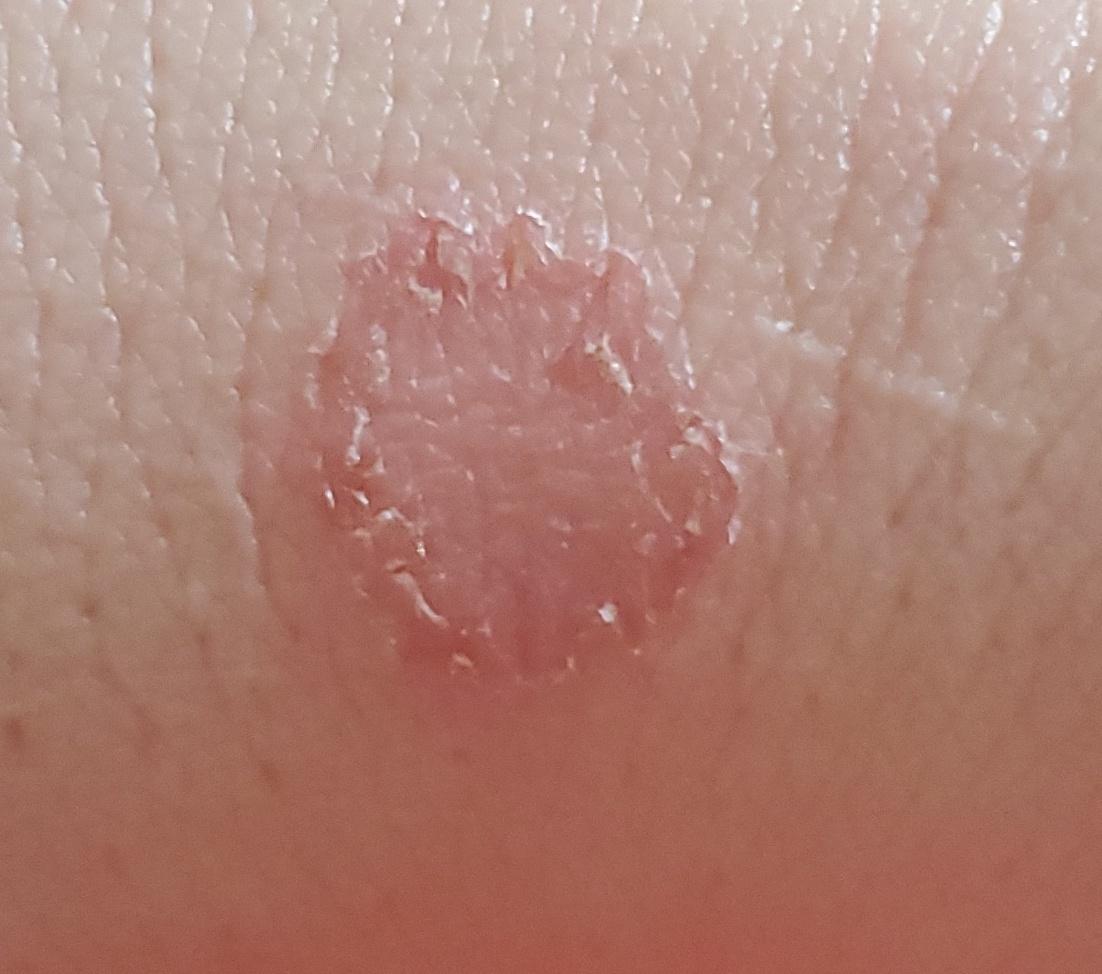
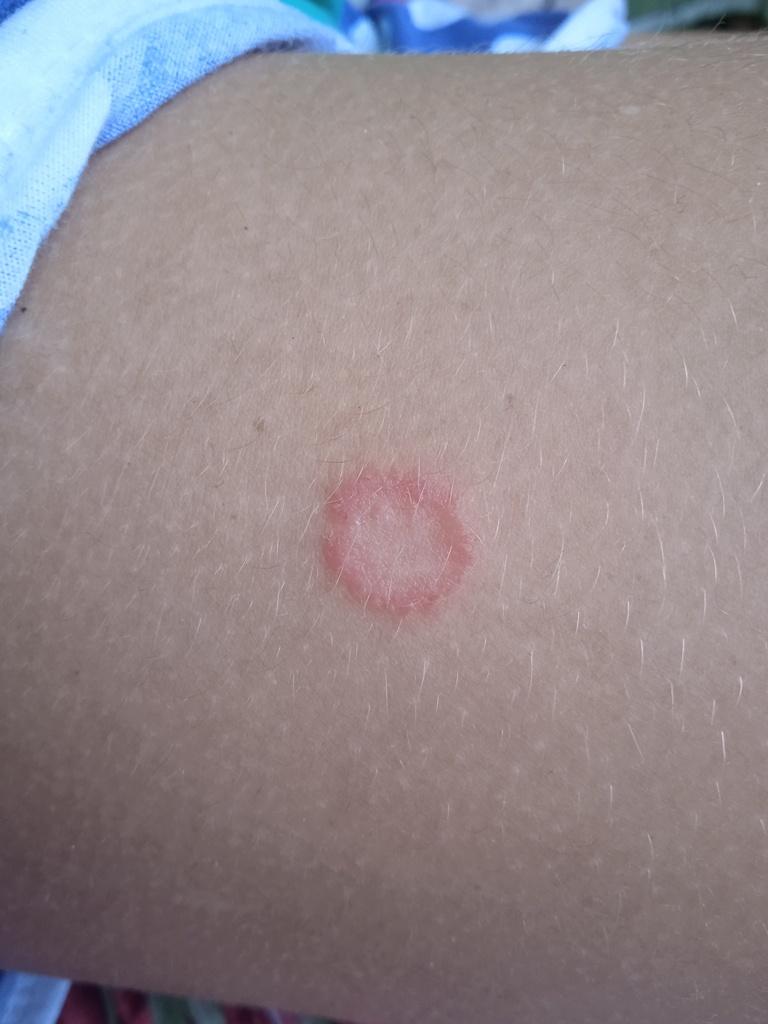
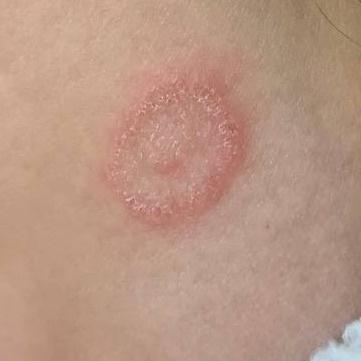
Tiña corporal
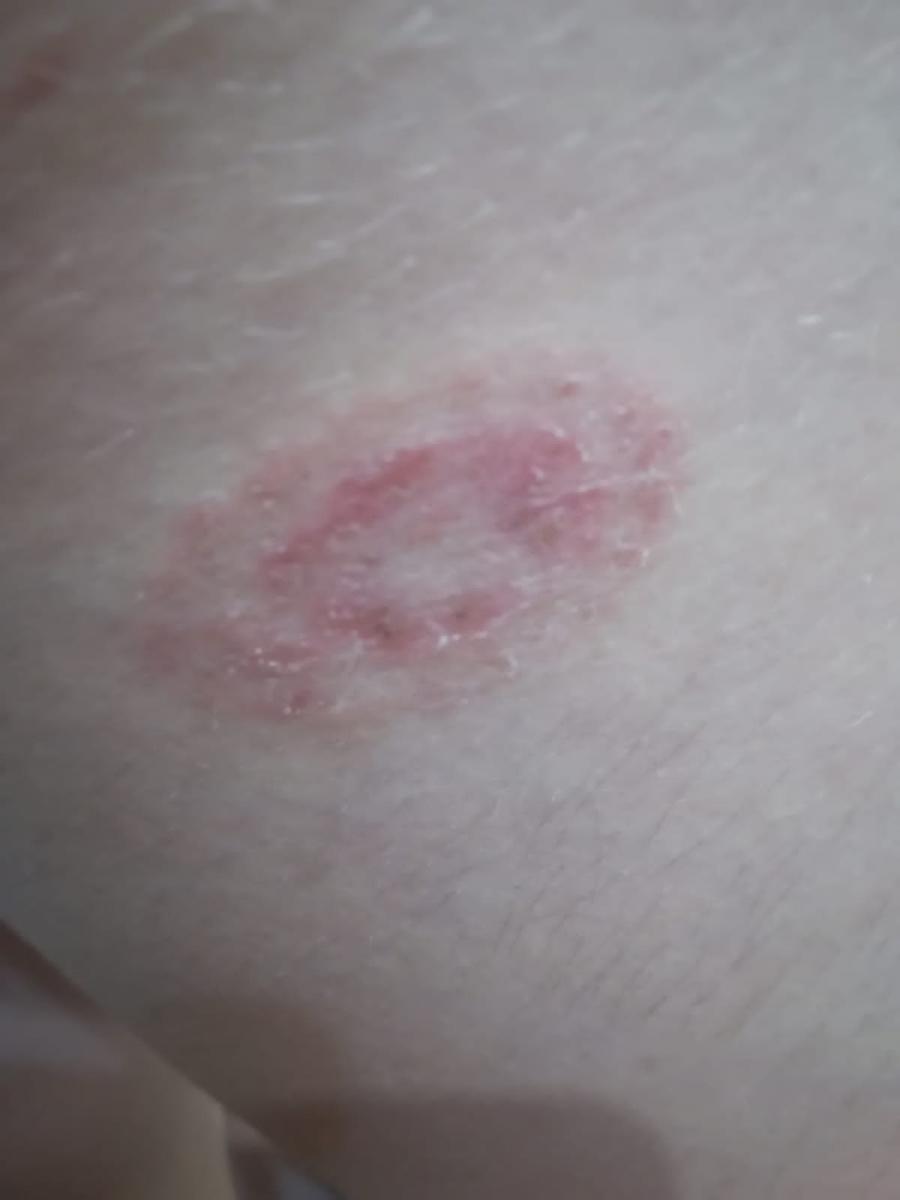
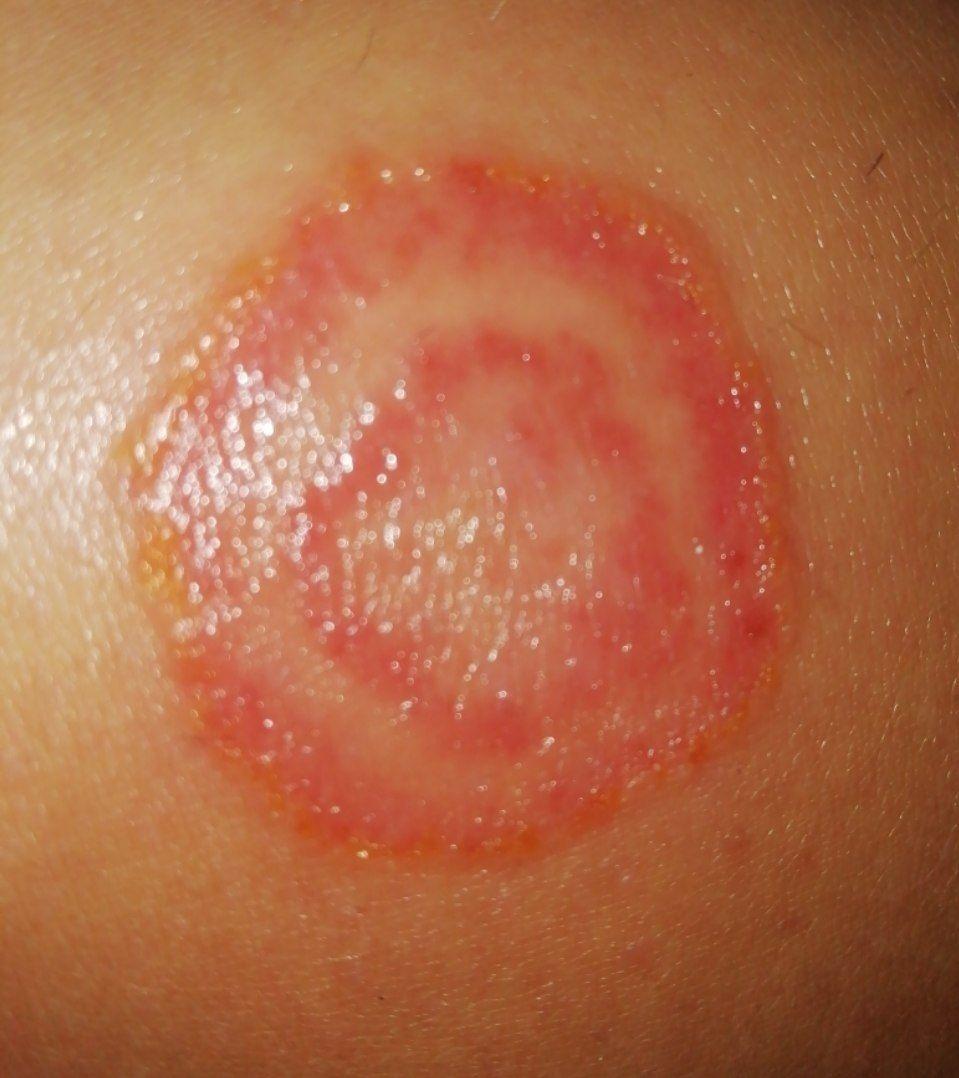
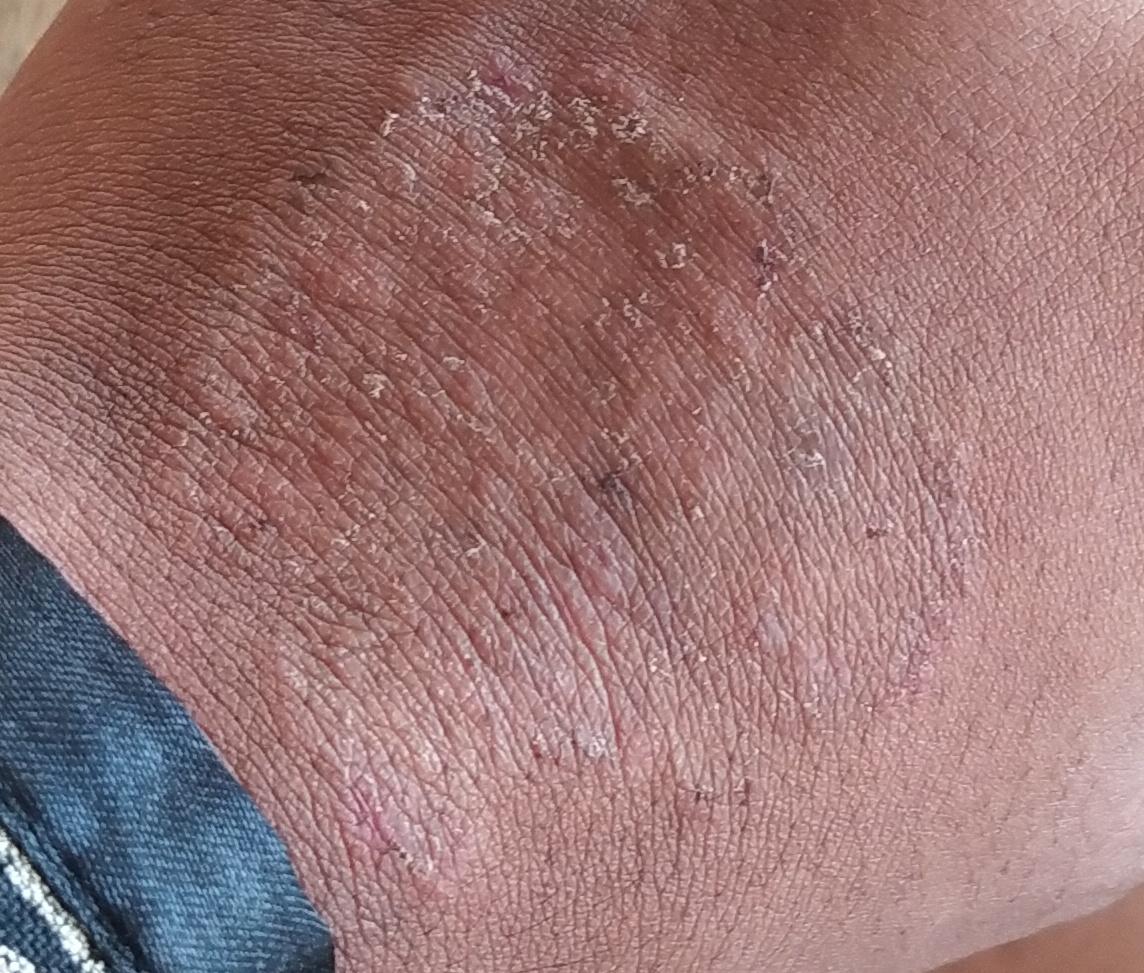
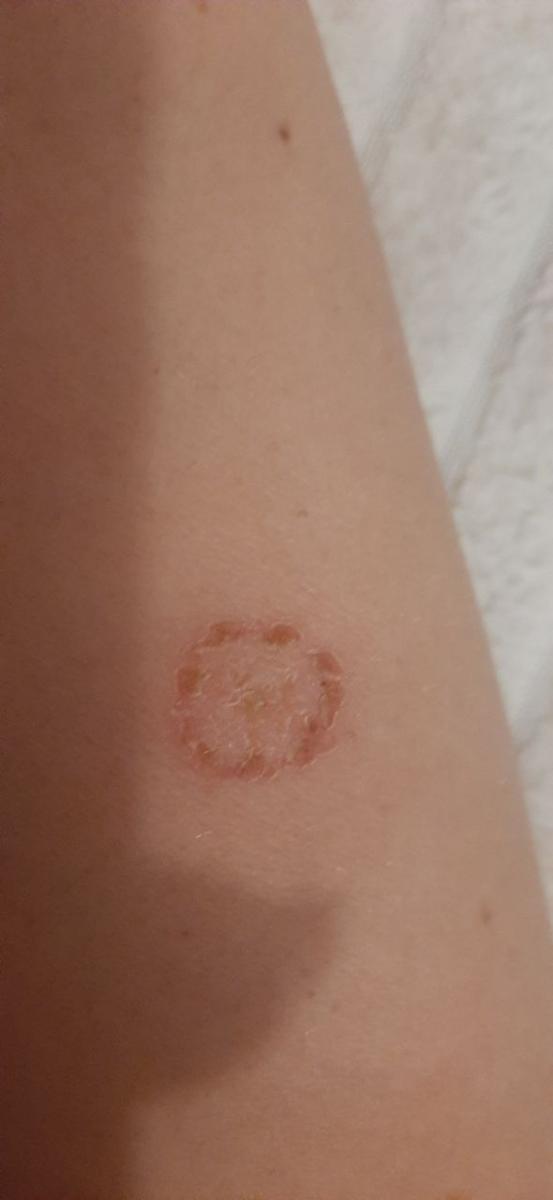
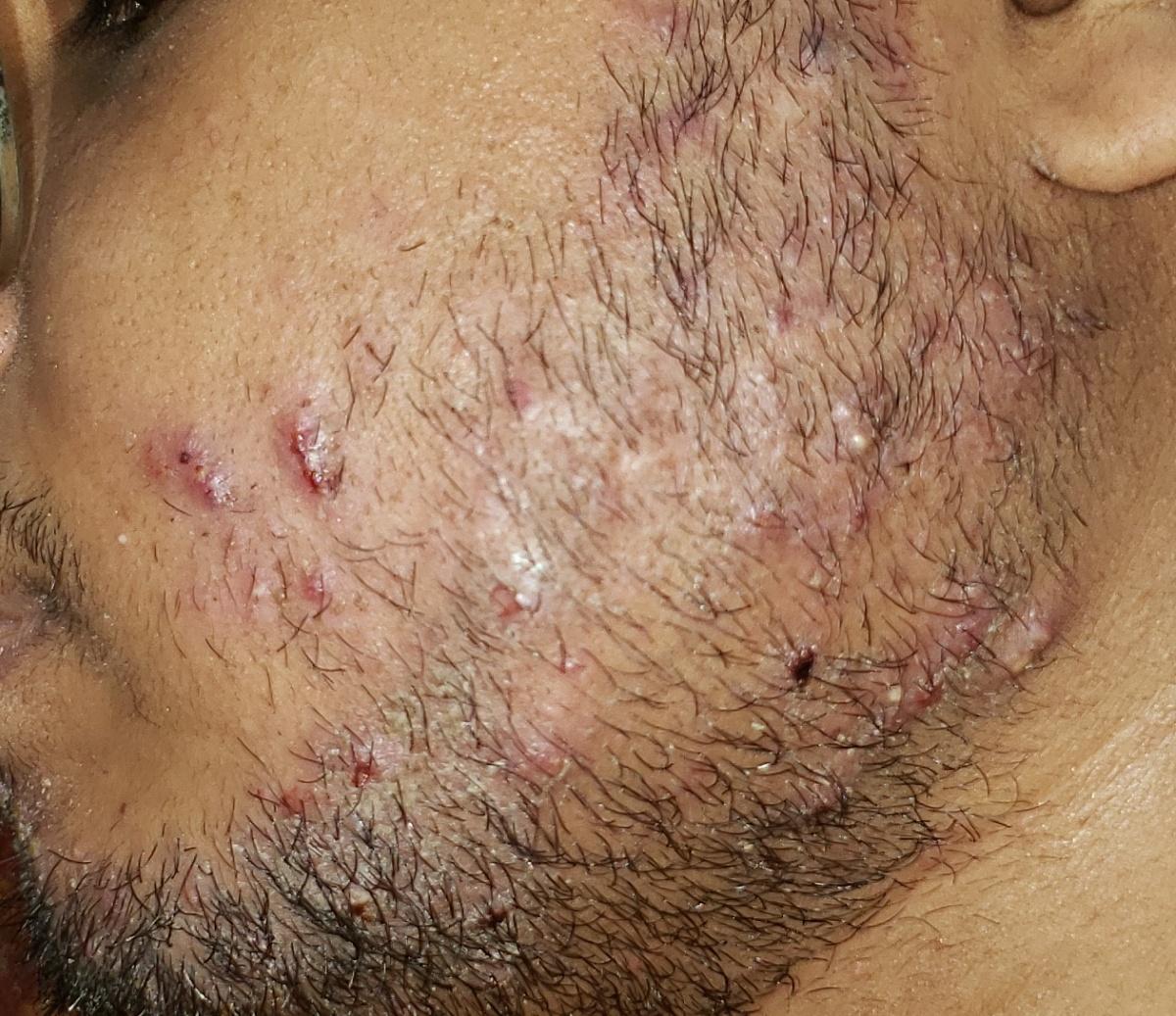
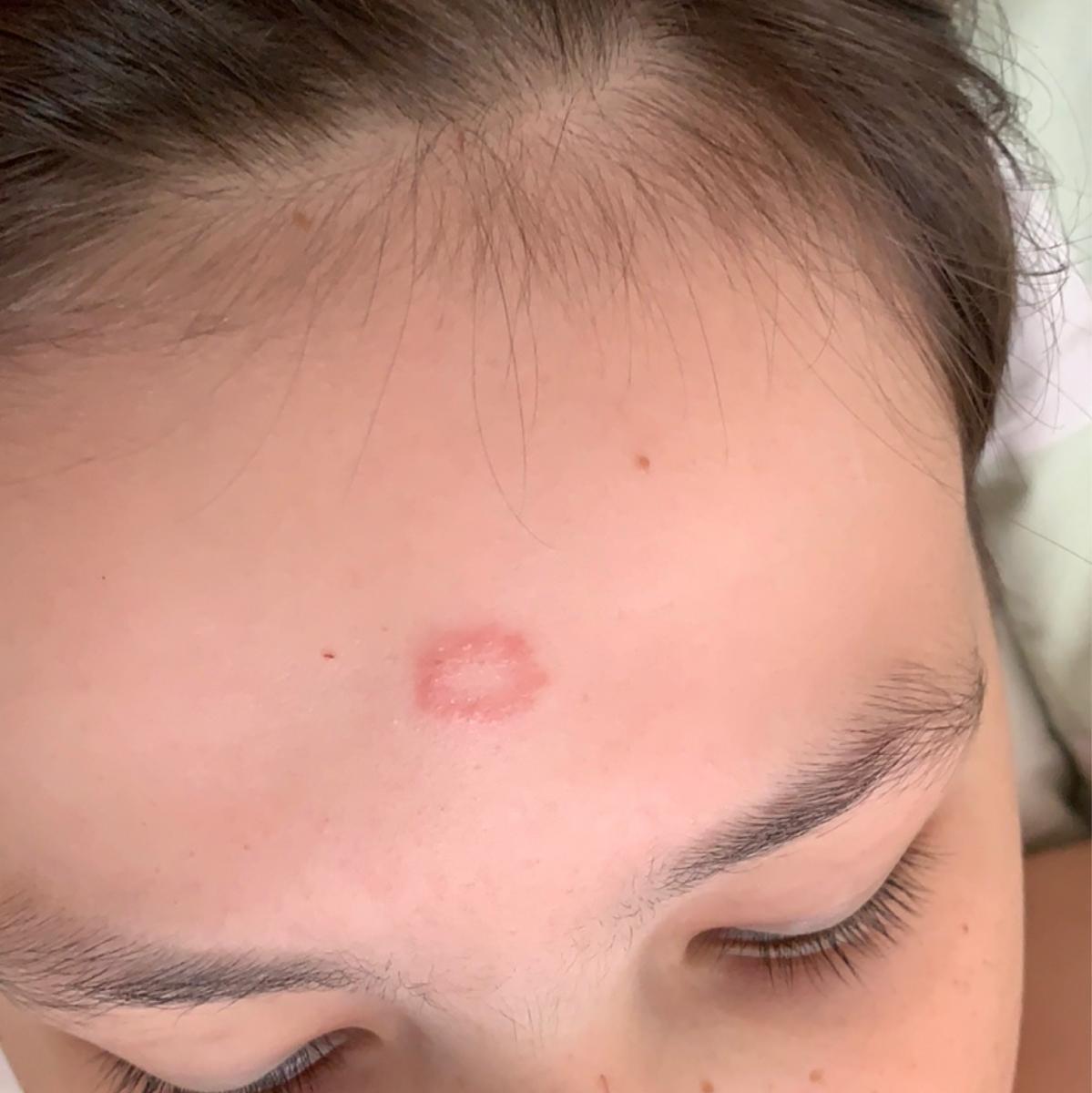
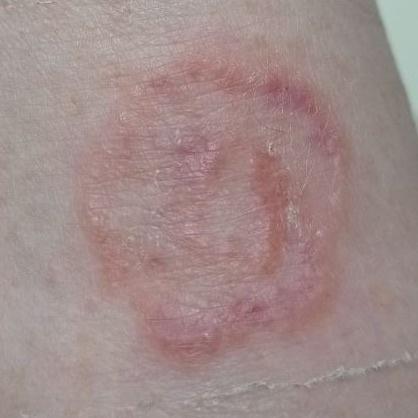
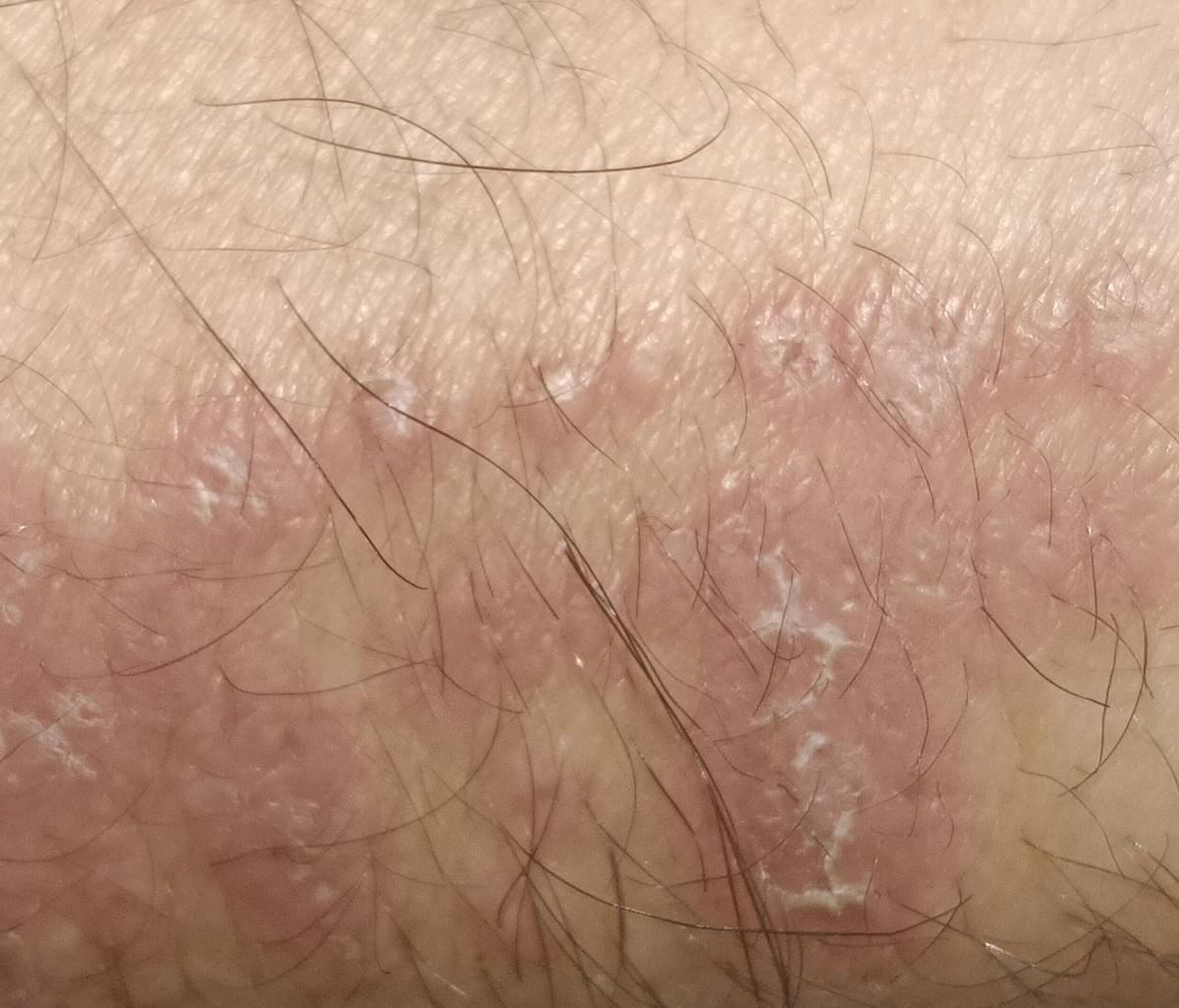
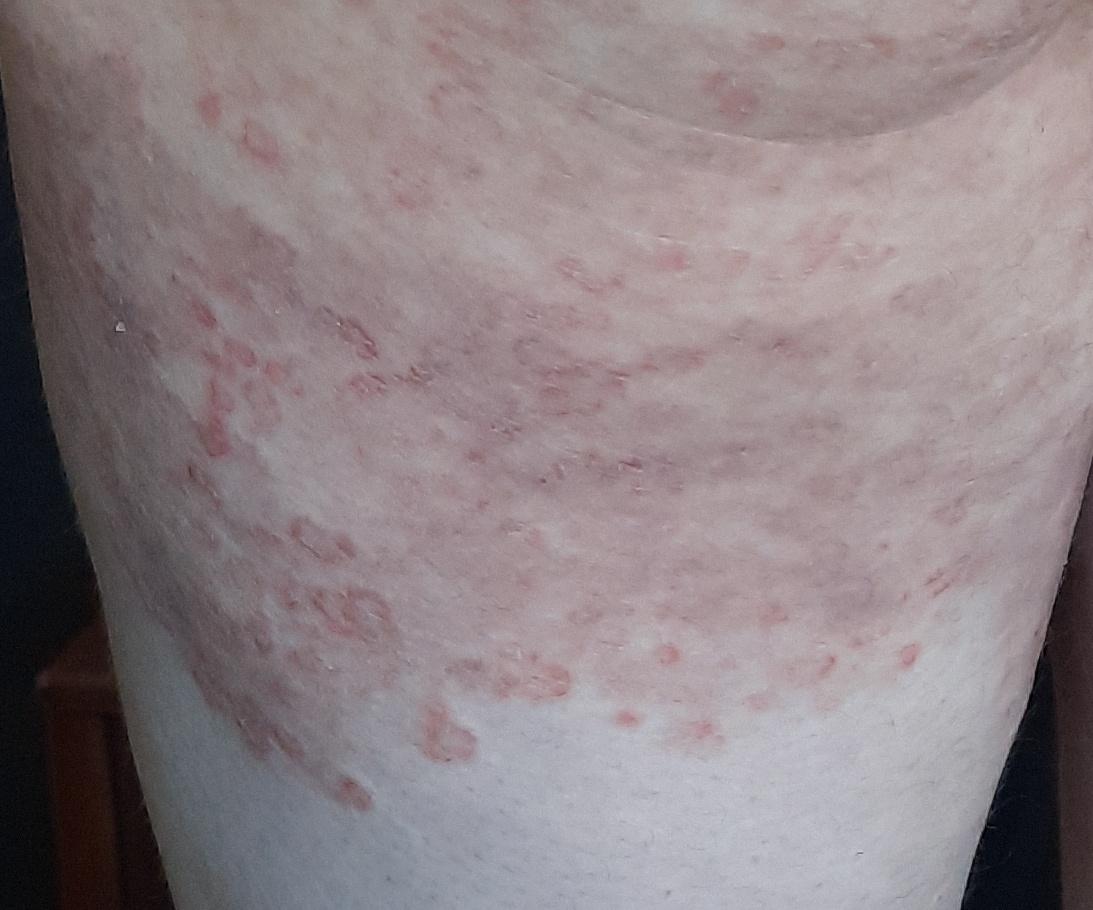
Incluye todas las micosis cutáneas del tronco y las extremidades, a excepción del pelo, las uñas, las palmas de las manos, las plantas de los pies y los pliegues. Puede aparecer en cualquier parte del cuerpo. Es más frecuente en las regiones tropicales. Cualquier dermatofito puede causar dermatofitosis de la piel lisa, pero los patógenos más comunes son Microsporum canis (zoofílico) y Tr. rubrum (antropofílico).
El cuadro clínico se presenta con muchas variantes de micosis de la piel lisa. Las manifestaciones clásicas son erupciones en forma de anillo con escamas a lo largo de todo el borde eritematoso. El borde suele ser vesicular y engrosarse hacia el centro. El centro de la erupción suele ser escamoso. La erupción puede ser «rastrera» y en forma de anillo.
Herpes zóster / pedis
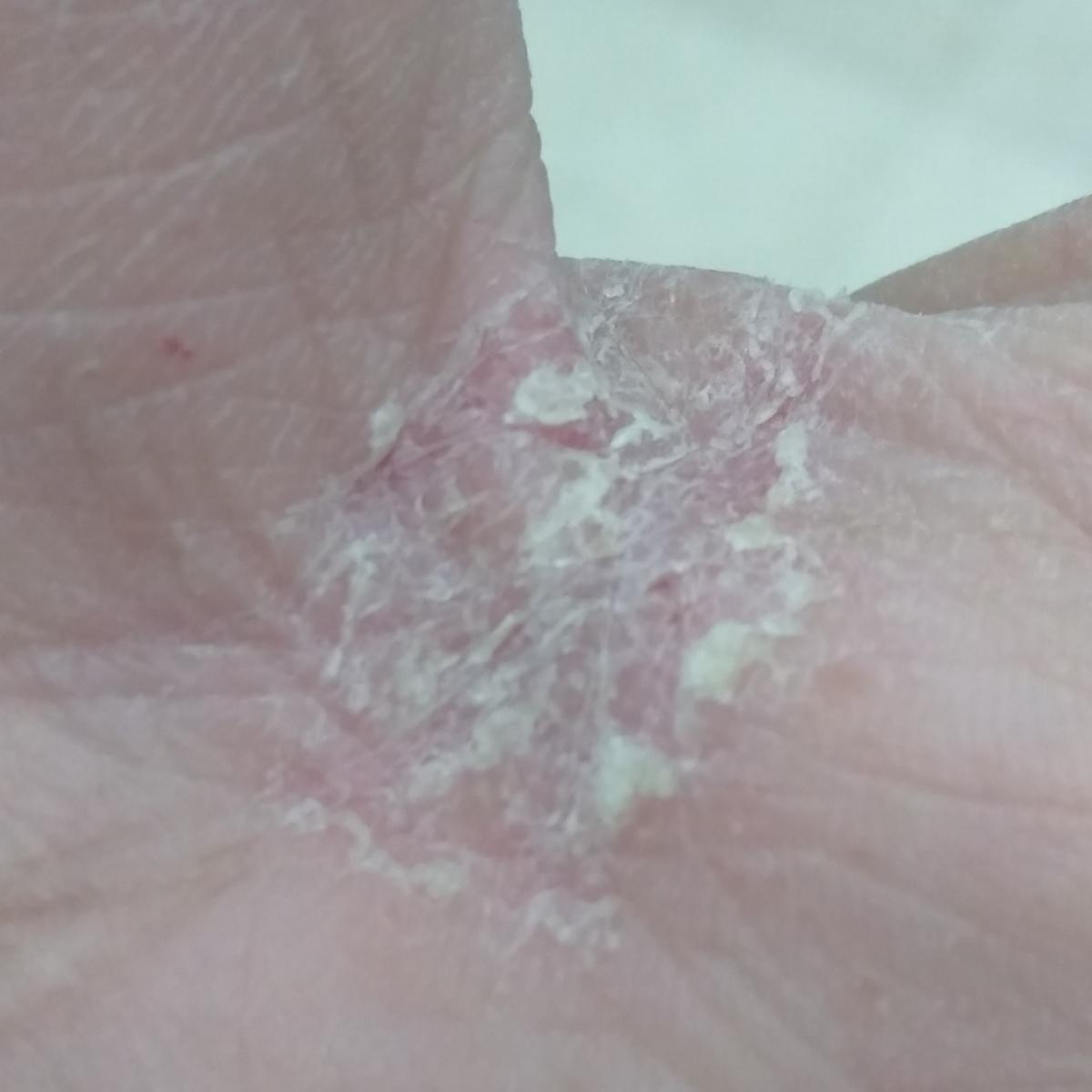
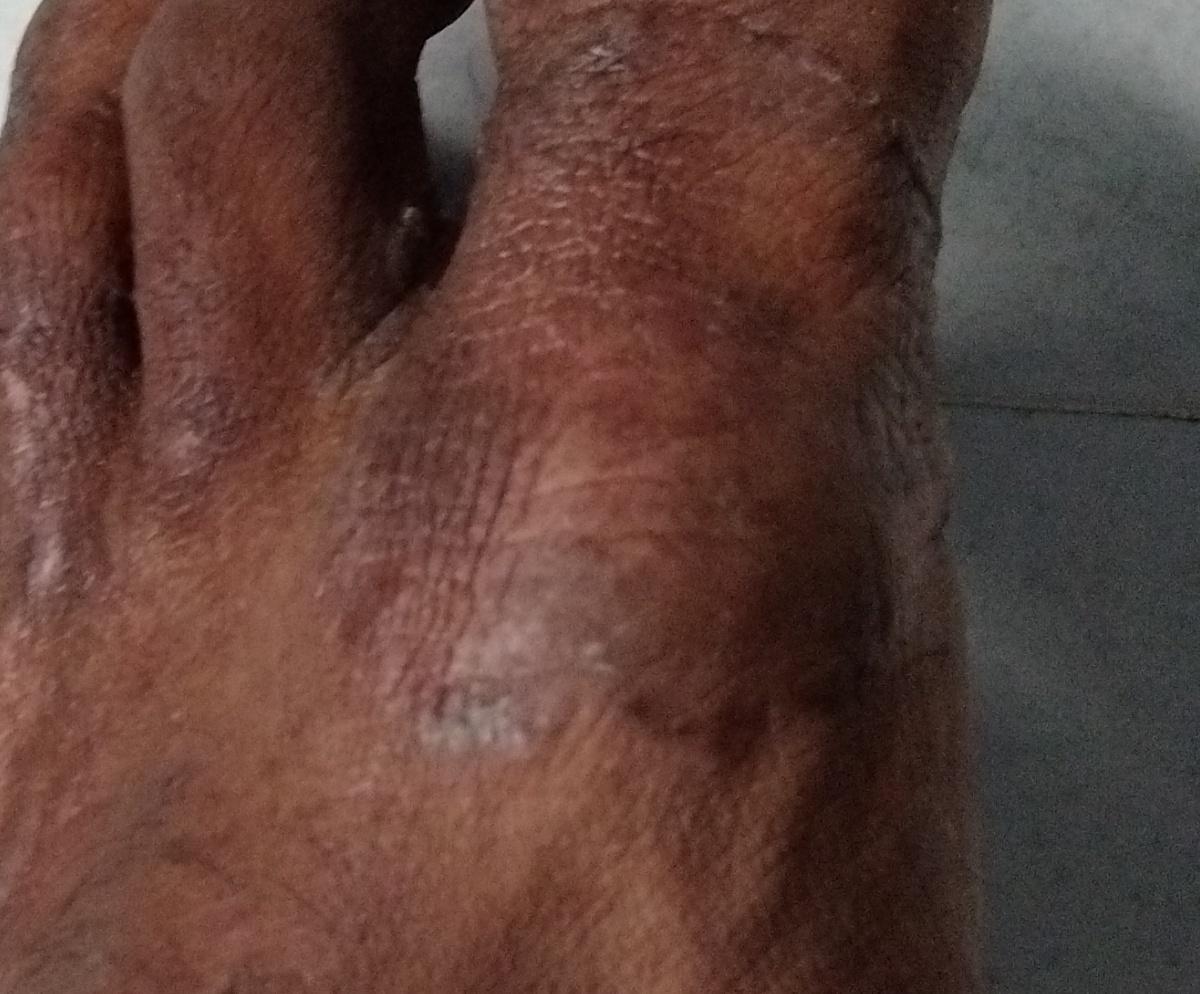
Lesiones fúngicas de las superficies palmar y plantar y de los espacios interdigitales. Es la dermatomicosis más frecuente en todo el mundo.
Los patógenos más comunes son Tr. rubrum, casos raros: Tr. mentagrophytes, E. flocossum.
Vistas clínicas
Tipo latente – representado por descamación mucosa en los pliegues de las palmas y plantas sin inflamación, picor y engrosamiento de la piel.
Tipo hiperqueratósico crónico (tipo «mocassin») – afecta a las plantas, caras lateral y medial de los pies: la piel está seca, cubierta de escamas de pitiriasis con zonas de hiperqueratosis, se pueden manifestar grietas, picor.
Tipo interdigital (tipo intertriginoso crónico, «pie de atleta»): afecta a los espacios interdigitales de los pies, especialmente entre los tres dedos laterales. Se manifiesta por eritema pruriginoso, descamación, grietas dolorosas entre los dedos. Puede aparecer un olor desagradable que se extiende a las plantas o al dorso del pie.
Tipo vesículo-ampolloso (dishidrótico) – se manifiesta por vesículas tensas con un diámetro de 2-3 mm, raramente – vesiculopústulas y ampollas en la piel de las plantas y el espacio peri-plantar.
El tipo ulceroso agudo es una complicación del tipo interdigital o vesiculobulloso con una infección secundaria, causada con mayor frecuencia por microorganismos gramnegativos. Provoca la formación de vesiculopústulas y ulceración enconada extensa en la superficie plantar. La afección suele ir acompañada de celulitis, linfangitis, linfadenopatía y fiebre.
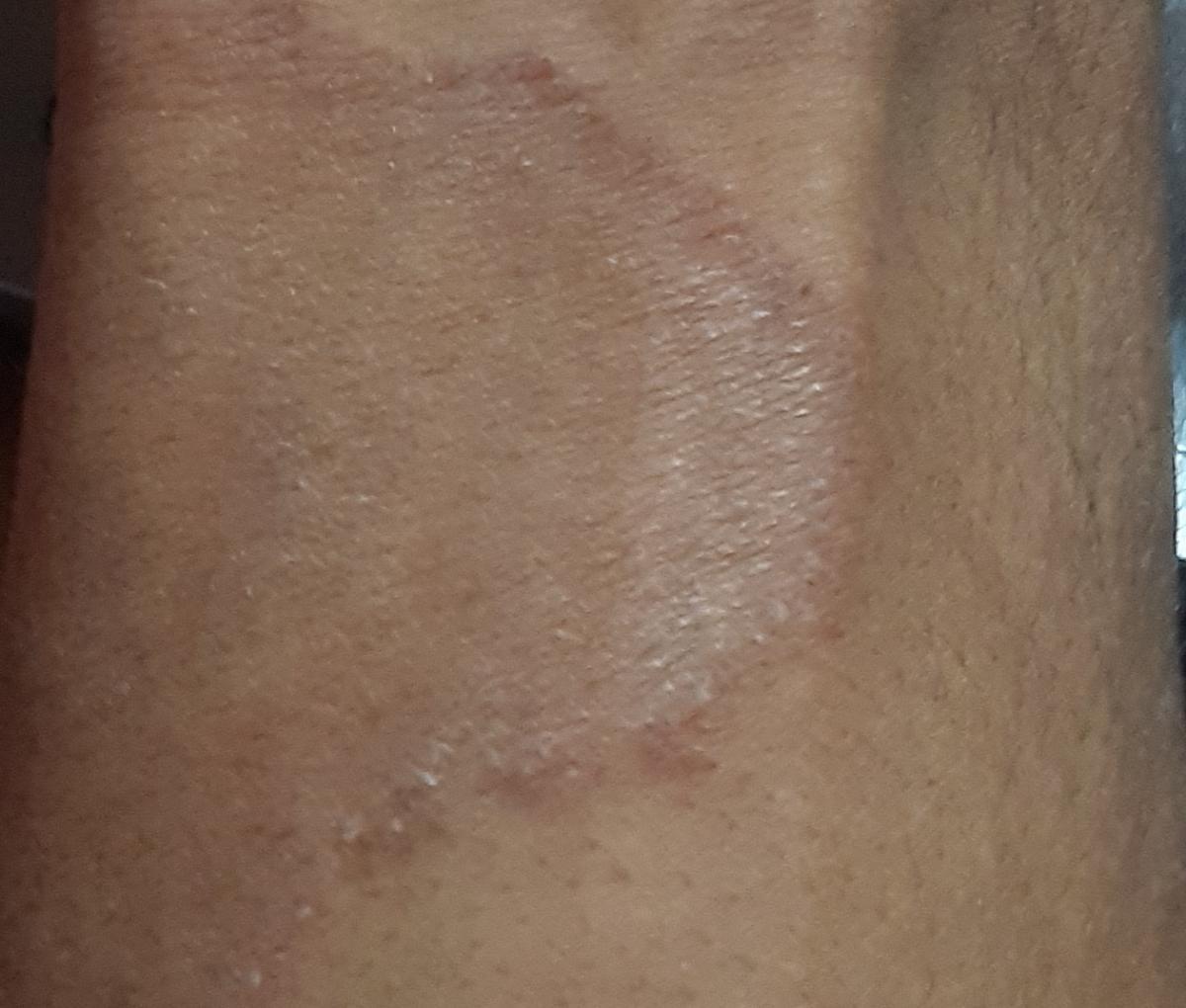
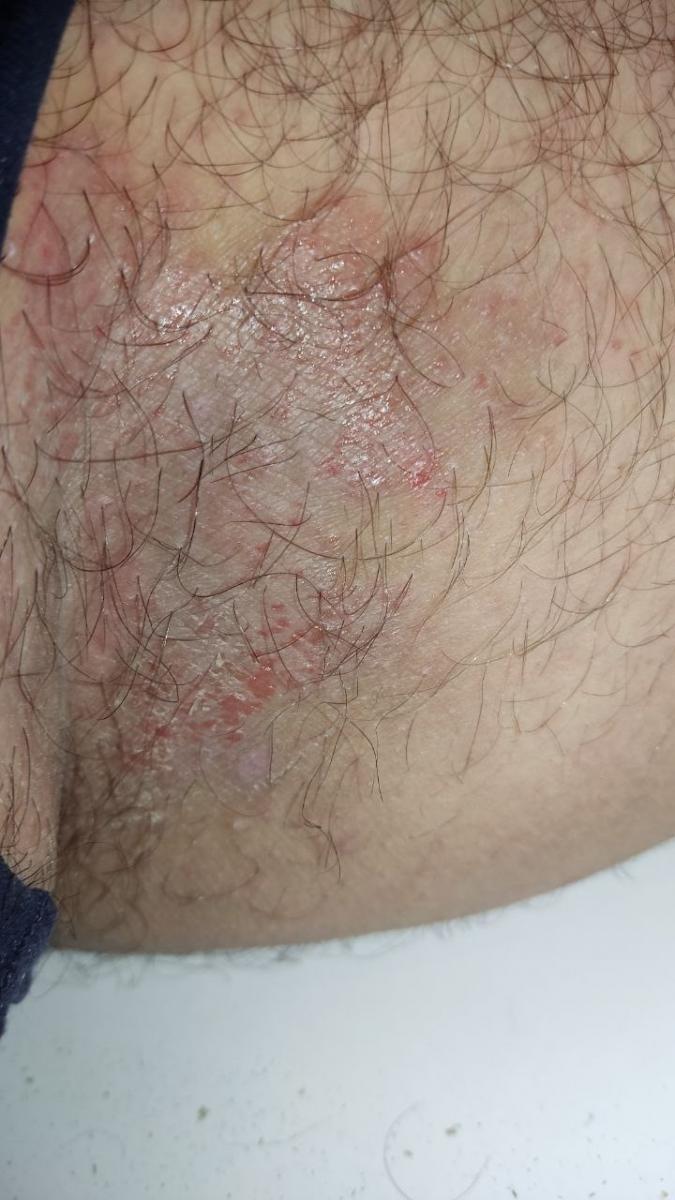
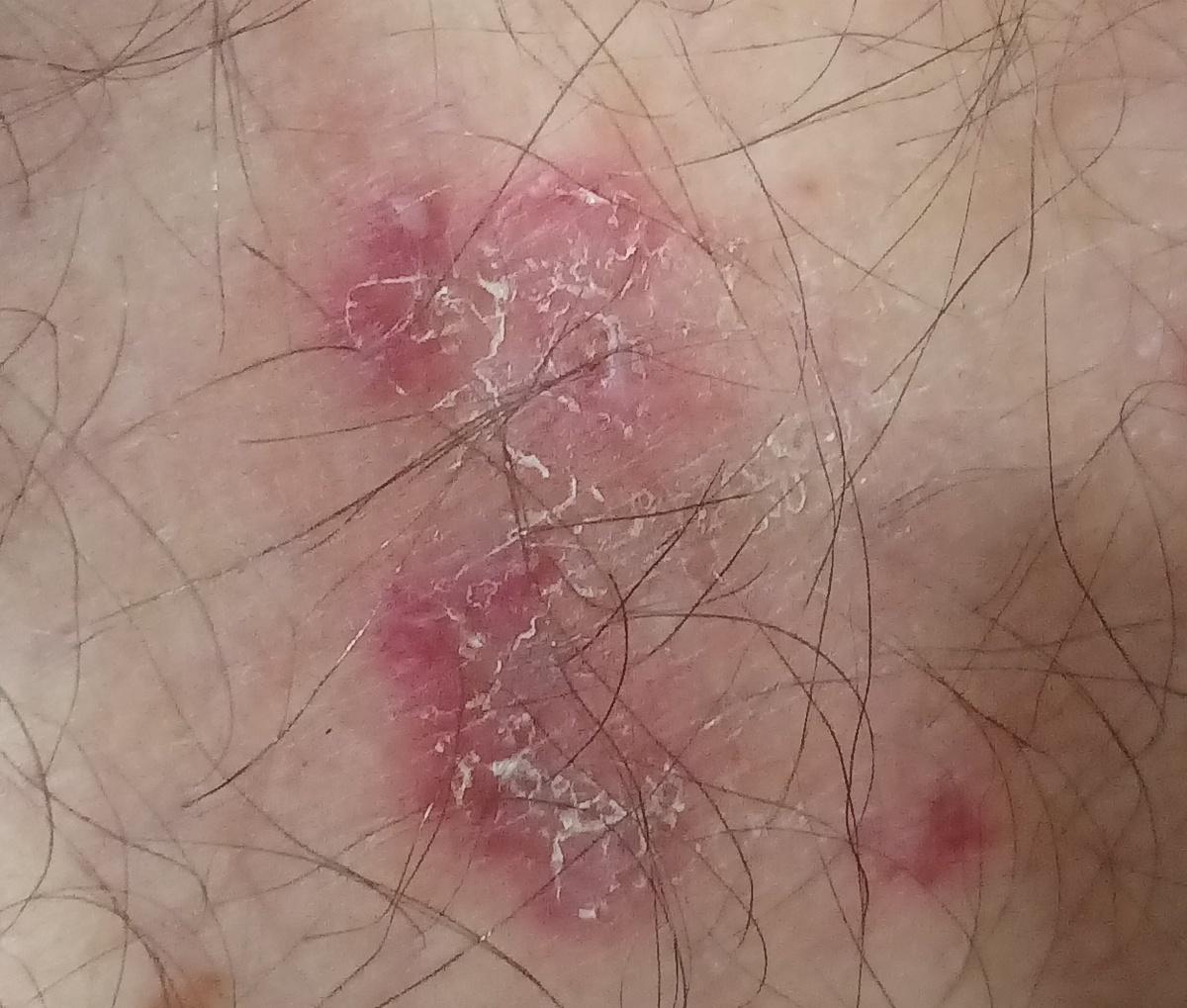
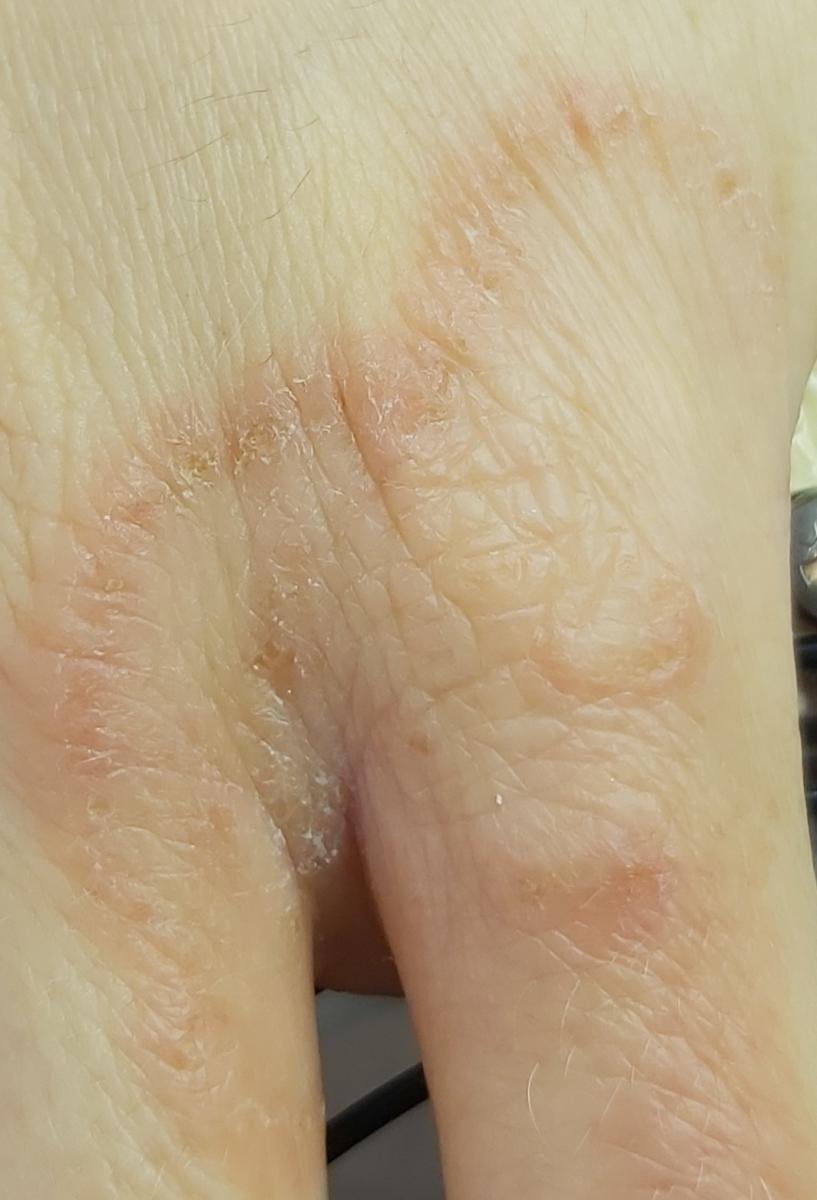
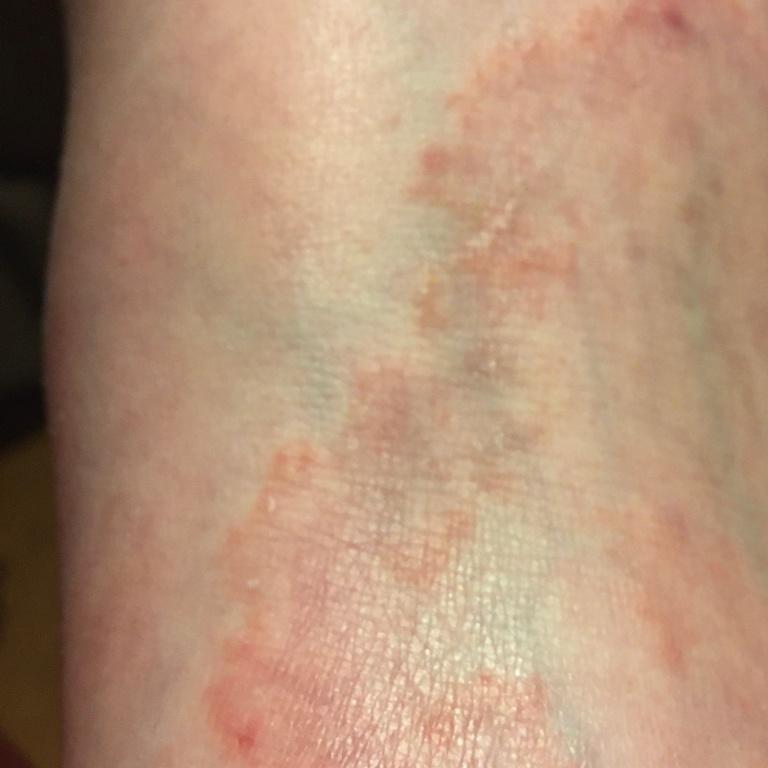
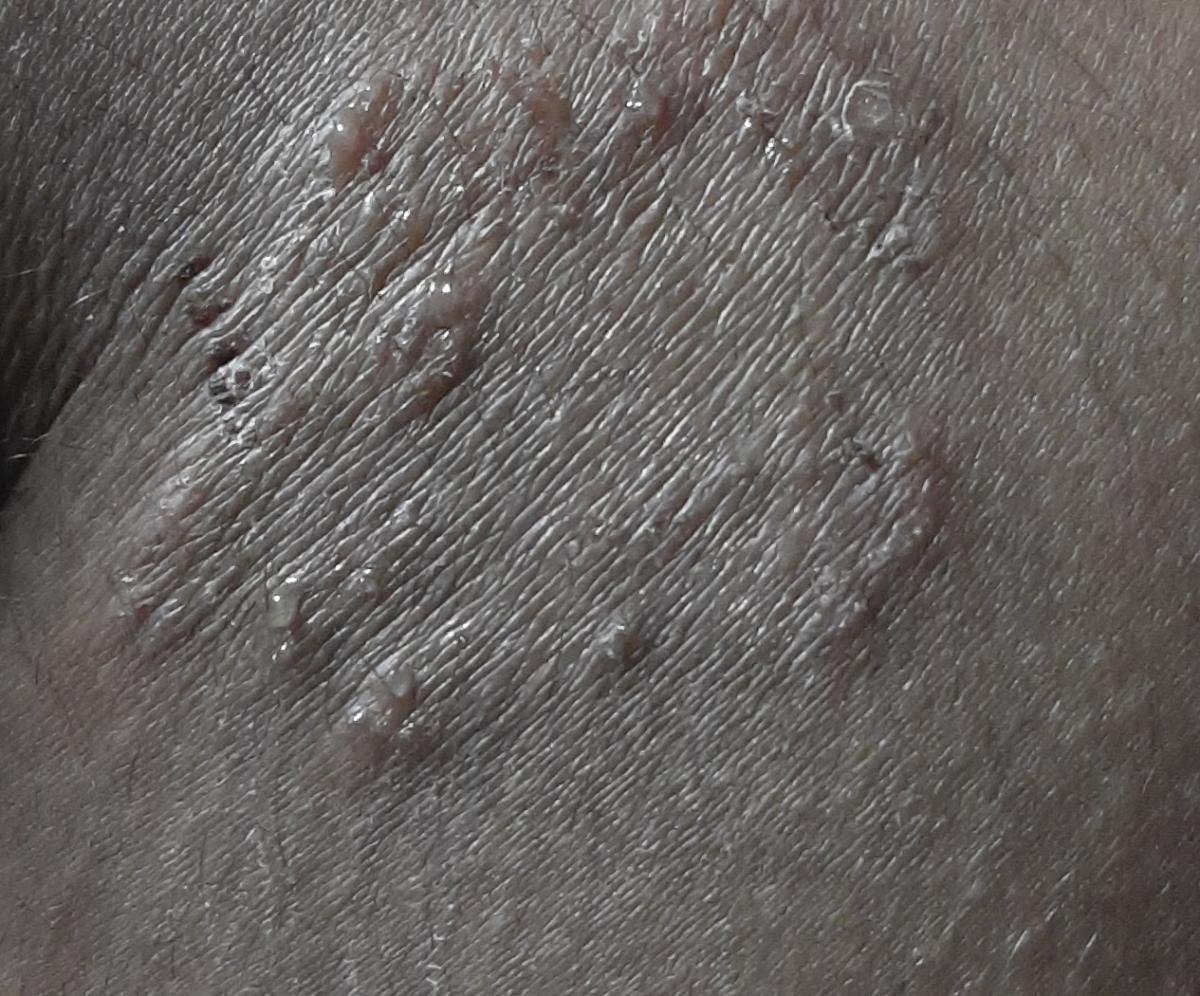
Tiña crural
Infección dermatofítica que afecta a los pliegues inguinales.
Localización típica: interglúteos, pliegues inguinales, cara interna de los muslos, región púbica.
Patógenos: el más común y específico – Epidermophyton flocossum, con menos frecuencia – Trichophyton rubrum.
Cuadro clínico
La micosis de los pliegues suele manifestarse como múltiples papullovesículas eritematosas con bordes convexos bien definidos. El prurito es frecuente, así como el dolor con la maceración y la infección secundaria.
Candidiasis cutánea
La candidiasis es un grupo de enfermedades causadas por hongos similares a las levaduras del género Candida. A diferencia de los mohos, Candida forma un pseudomicelio.
El agente causal más común de la candidiasis – Candida albicans – un microorganismo condicionalmente patógeno, saprofito, está presente como organismo comensal en la mucosa vaginal en el 20-25% de las mujeres sanas que no presentan molestias, también coloniza en la orofaringe en el 50% de los individuos sanos, también es posible aislar Candida albicans en zonas intertriginosas de personas sanas.
Epidemiología: la infección es posible por contacto directo, sexual, a través de objetos domésticos. La causa más probable es la activación de la infección endógena debido a factores predisponentes:
- Inmunodeficiencias (VIH, hiperinmunoglobulinemia E, enfermedad granulomatosa crónica, etc.);
- Factores nutricionales (carencia de vitaminas, malnutrición general, carencia de hierro);
- Endocrinopatías (diabetes, obesidad, enfermedad tiroidea, etc.);
- Toma de determinados medicamentos (inmunosupresores, citostáticos, esteroides, antibióticos, etc.);
- Ambiente caluroso y húmedo, traumatismos cutáneos, prótesis dentales, ropa ajustada, etc.
Manifestaciones clínicas
Candidiasis cutánea
C. albicans tiende a colonizar los pliegues cutáneos: inguinales, axilares, submamarios, interglúteos, interdigitales, zona del pañal.
Su aspecto es el de manchas pruriginosas, eritematosas, maceradas «en llamas» (a veces – pápulas erosivas) con vesiculopustulosa satélite, que se convierten fácilmente en erosiones. Un tipo especial es la fiebre miliar, que afecta a la espalda de los pacientes encamados y tiene aspecto de vesiculopustular aislada que contiene levaduras.
Candidiasis diseminada
Candidiasis diseminada – sepsis candidósica (diseminación hematógena). Los hongos del género Candida pueden acceder por vía hematógena desde la orofaringe o el tracto gastrointestinal, si la función de la barrera mucosa está alterada.
Con la candidiasis diseminada, los órganos internos se ven afectados. A menudo se observa un aumento de la temperatura corporal y una alteración del estado general.
Algunos pacientes también pueden presentar lesiones cutáneas: pápulas eritematosas de 0,5-1,0 cm de tamaño con un centro hemorrágico o pustuloso, y pueden aparecer focos necróticos. Las lesiones se localizan en el tronco y las extremidades, y el número de erupciones es variable.
Diagnóstico
- Cuadro clínico;
- Microscopía de muestras (raspado) de la piel, tratadas con KOH al 10% y teñidas antes del examen: identificación de células ovales en ciernes, células filamentosas alargadas, conectadas de extremo a extremo (pseudohifas);
- Cultivo en agar Sabouraud suplementado con antibióticos: en 2-5 días crecen colonias blanquecinas mucoides.
Tratamiento
Para cada tipo de candidiasis, existen tratamientos asequibles y eficaces.
En caso de lesiones locales (si el estado inmunitario no está comprometido), aplicar:
- Cremas, pomadas, soluciones con fármacos como nistatina, levorina o natamicina, aplicadas 1-2 veces al día durante 1-2 semanas.
Con un proceso generalizado, ineficacia del tratamiento local, curso crónico o inmunodeficiencia:
- Itraconazol 100 mg – 2 veces al día durante 1-2 semanas; o 200 mg – 2 veces al día durante 1 semana;
- Fluconazol 150 mg – 1 vez a la semana (1 vez o durante 2-4 semanas); o 50 mg – 1 vez al día durante 1-2 semanas;
- Ketoconazol 200 mg – 1 vez al día durante 1-2 semanas.
Tiña versicolor
La tiña versicolor es una micosis crónica causada por hongos del género Malassezia, normalmente M. furfur. Puede existir como saprofito, un tipo de levadura que habita normalmente en zonas de la piel ricas en sebo, y como patógeno, un tipo de moho «activado» (micelio) que causa la tiña versicolor.
Los factores responsables de la transformación del micelio incluyen los ambientes cálidos y húmedos, el uso de anticonceptivos orales, la herencia, el uso de corticosteroides sistémicos, la enfermedad de Cushing, la inmunosupresión, la hiperhidrosis y la desnutrición.
Cuadro clínico
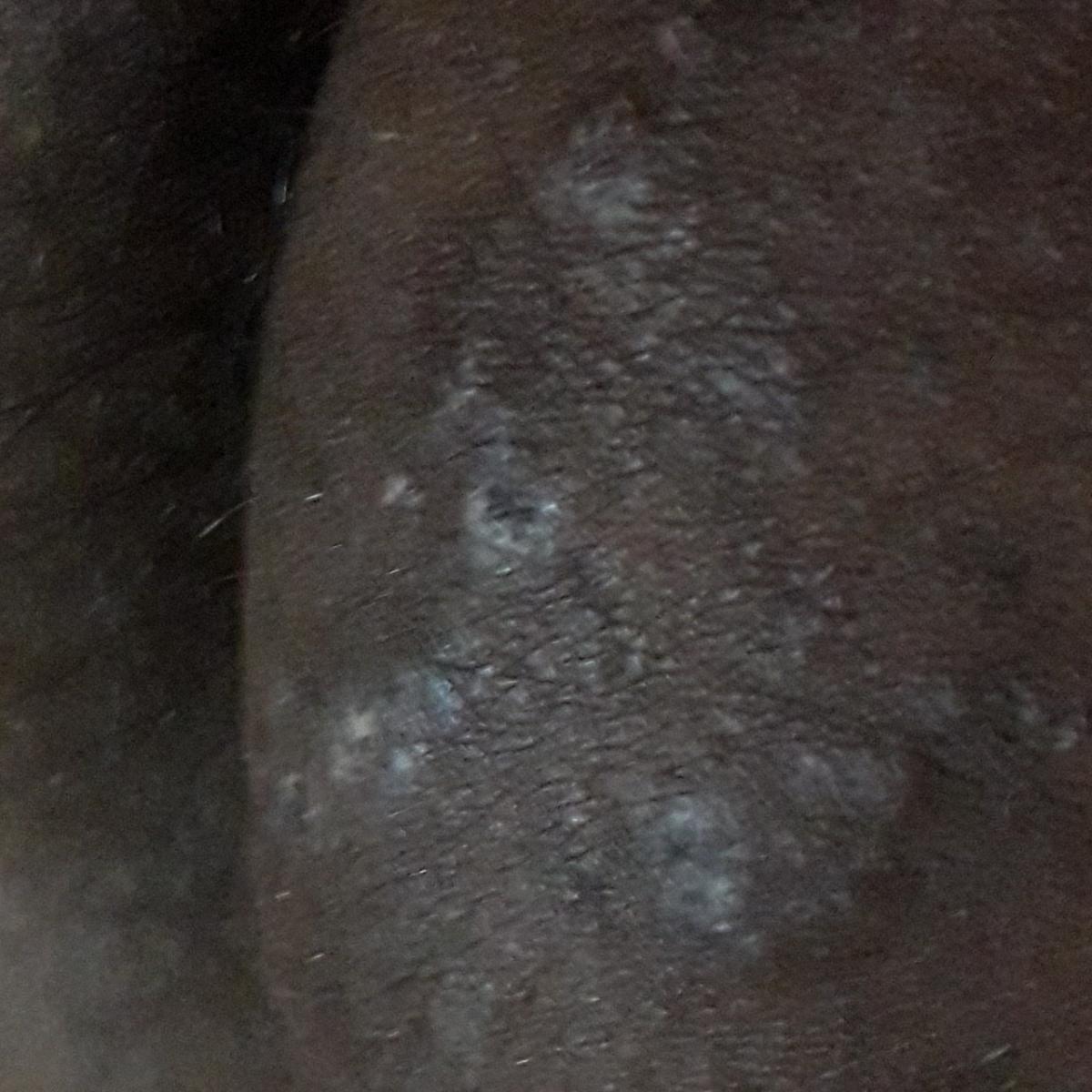
Las manifestaciones más comunes de la tiña versicolor son manchas escamosas y pigmentadas (no inflamatorias) de color rosa, amarillo, marrón, café con leche. En las personas de piel oscura, es más clara que la piel circundante.
Localización: tórax, espalda, abdomen y extremidades proximales. Con menor frecuencia, se ven afectados la cara, el cuero cabelludo y los genitales; en casos graves, el proceso puede extenderse a zonas extensas.
Los bordes están claramente delimitados. El tamaño de las manchas es de hasta 1 cm, pero tienden a fusionarse, formando lesiones de gran tamaño. Las molestias que se presentan suelen ser de carácter estético. Prurito moderado o inexistente. Tras una quemadura solar, queda una hipopigmentación secundaria (reversible).
También puede presentarse con foliculitis pruriginosa en la espalda, el tórax y, a veces, las extremidades. Las erupciones primarias son perfoliculares, eritematosas, en forma de pápulas o pústulas de 2-3 mm de diámetro. Sólo un cultivo adecuado y la prueba de KOH permiten distinguir esta infección de la foliculitis bacteriana.
Diagnóstico
- Lámpara de Wood – brillo amarillo o naranja;
- Microscopía KOH – identificación de micelio filamentoso y pseudomicelio esférico (tipo «albóndigas-espaguetis»);
- Cultivo Sabouraud-medium – colonias cremosas viscosas.
Tratamiento
Para el tratamiento de las formas más leves, se utilizan antisépticos y agentes antifúngicos en forma de champús, soluciones o cremas (ketoconazol, clotrimazol, terbinafina) 2 veces al día durante 2-4 semanas.
La terapia grave incluye itraconazol sistémico (100 mg dos veces al día) o fluconazol (50 mg una vez al día) o ketoconazol (200 mg dos veces al día) durante 2-4 semanas.