光線性角化症(AK、日光角化症)は、角化を伴うぼんやりとした充血斑の形をした良性の皮膚腫瘍である。光線性角化症は皮膚の扁平上皮癌に変化する危険性が高いため、任意の前癌状態を指す。このような角化症は、原則として40歳以上で、紫外線に長時間、頻繁に曝される体の開放部に発現する。光線性角化症は複数あるのが特徴で、皮膚病変の面積は年齢とともに増加する。男女ともによくみられる。
素因
光線性角化症が出現する明確な理由はない。しかし、太陽紫外線と、高齢者の皮膚に対するその有害な影響に対する感受性の増加が、主な誘発因子と考えられている。太陽紫外線の有害作用は累積的であるため、AKは積極的な日射の何年後にも現れる可能性がある。
程度の差こそあれ、光線性角化症のリスクを高める可能性のあるその他の要因には、以下のようなものがある:
- 皮膚のフォトタイプフィッツパトリックI-II型;
- アルビニズム;
- 明るい、赤、ブロンドの髪の色;
- 50歳以上;
- 免疫不全の状態:免疫抑制剤の使用、癌の化学療法、重症感染症の後;
- 遺伝的要因:AKの出現はヒトゲノムに起因する可能性がある;
- 電離放射線、化学物質の影響、慢性的な傷害も角化症の出現や成長を引き起こすことがある。
診断
光線性角化症の診断は、日常的な形成検査と皮膚鏡検査を含む臨床検査に基づいて行われる。悪性の増殖が疑われる場合は、生検を行う。
症状
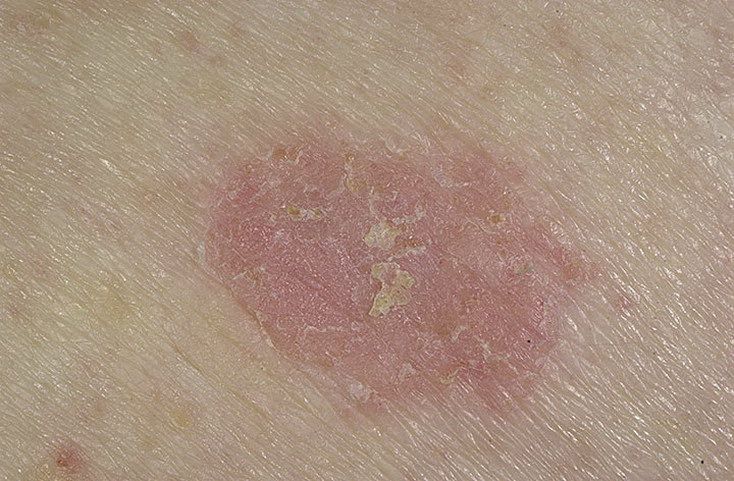
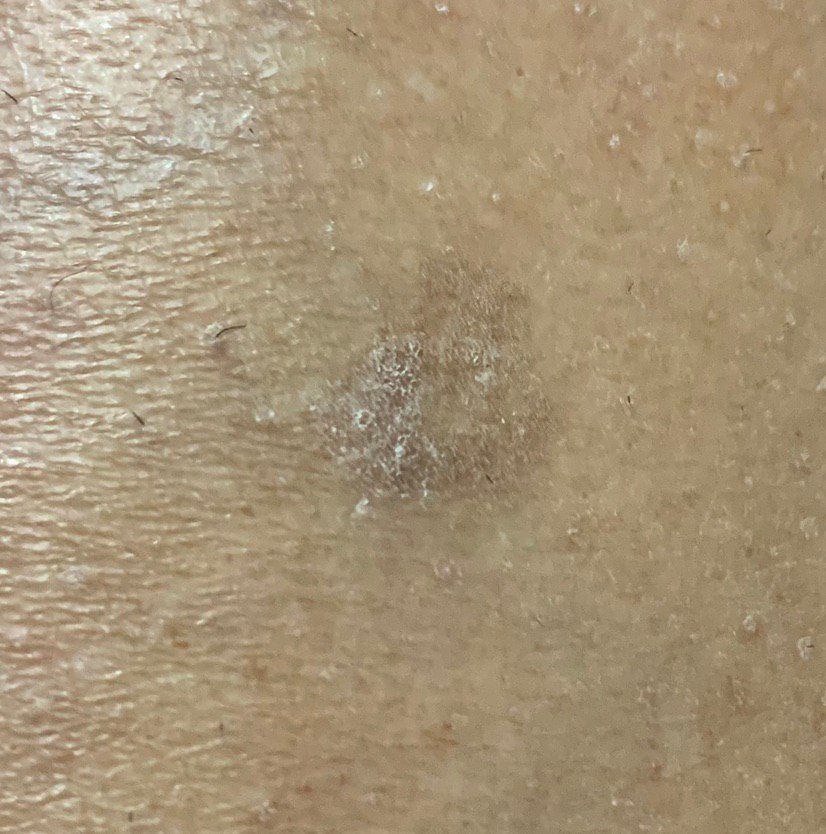
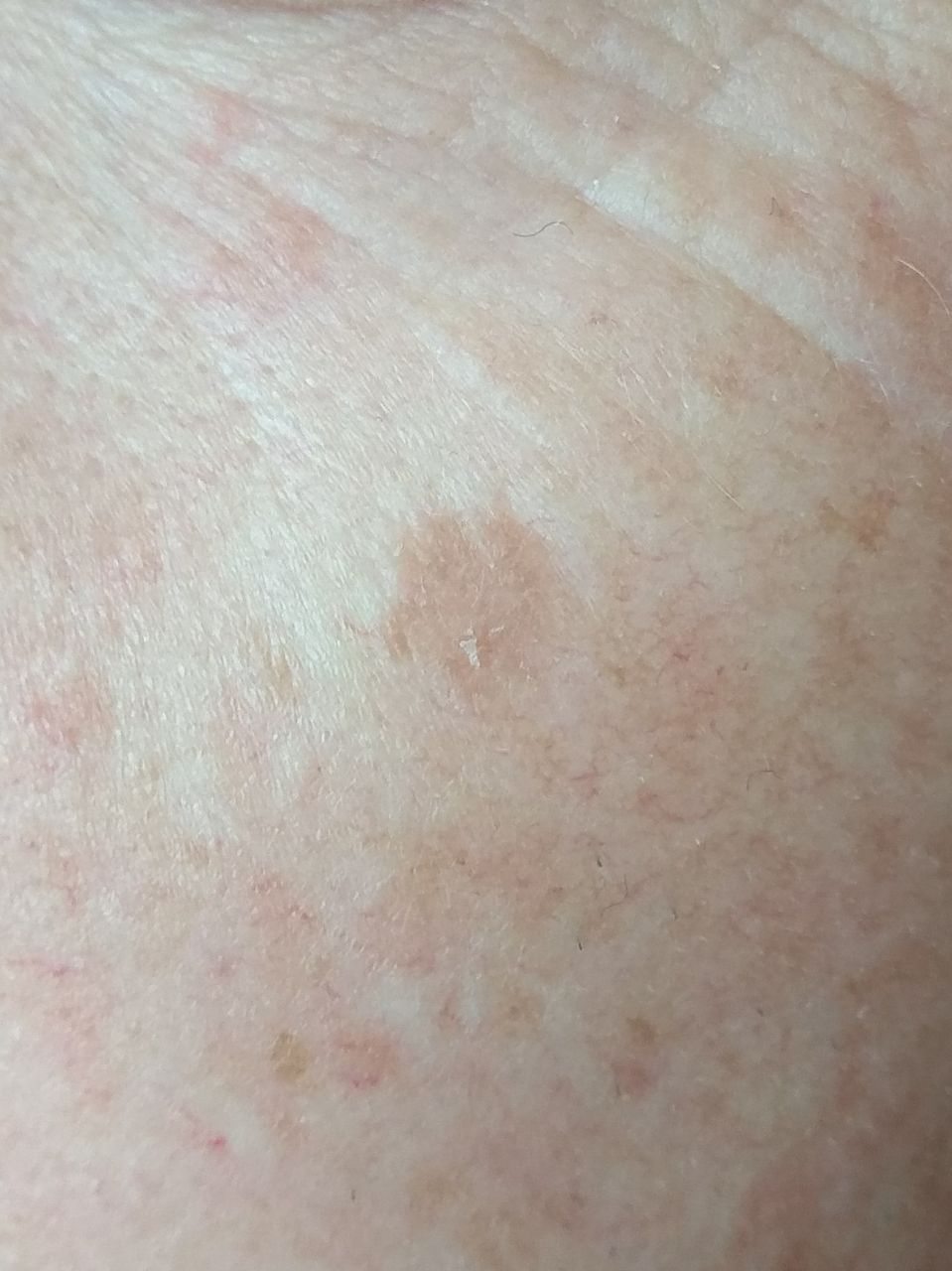
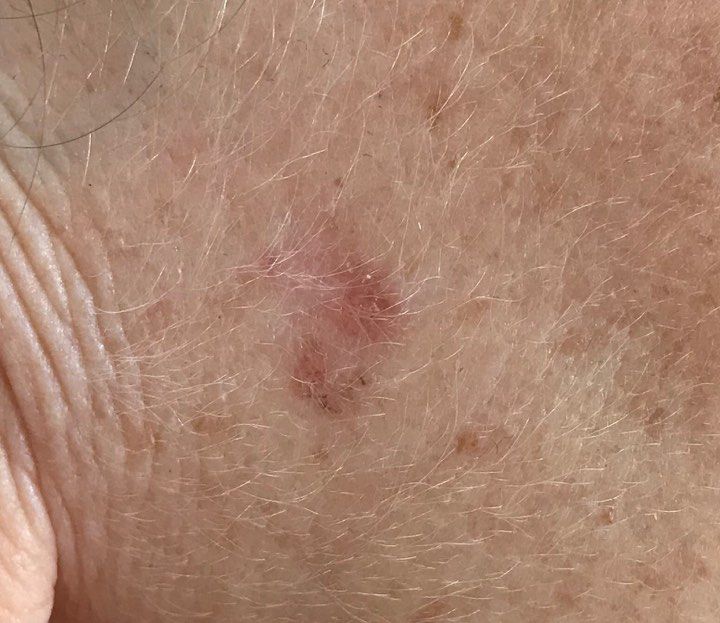
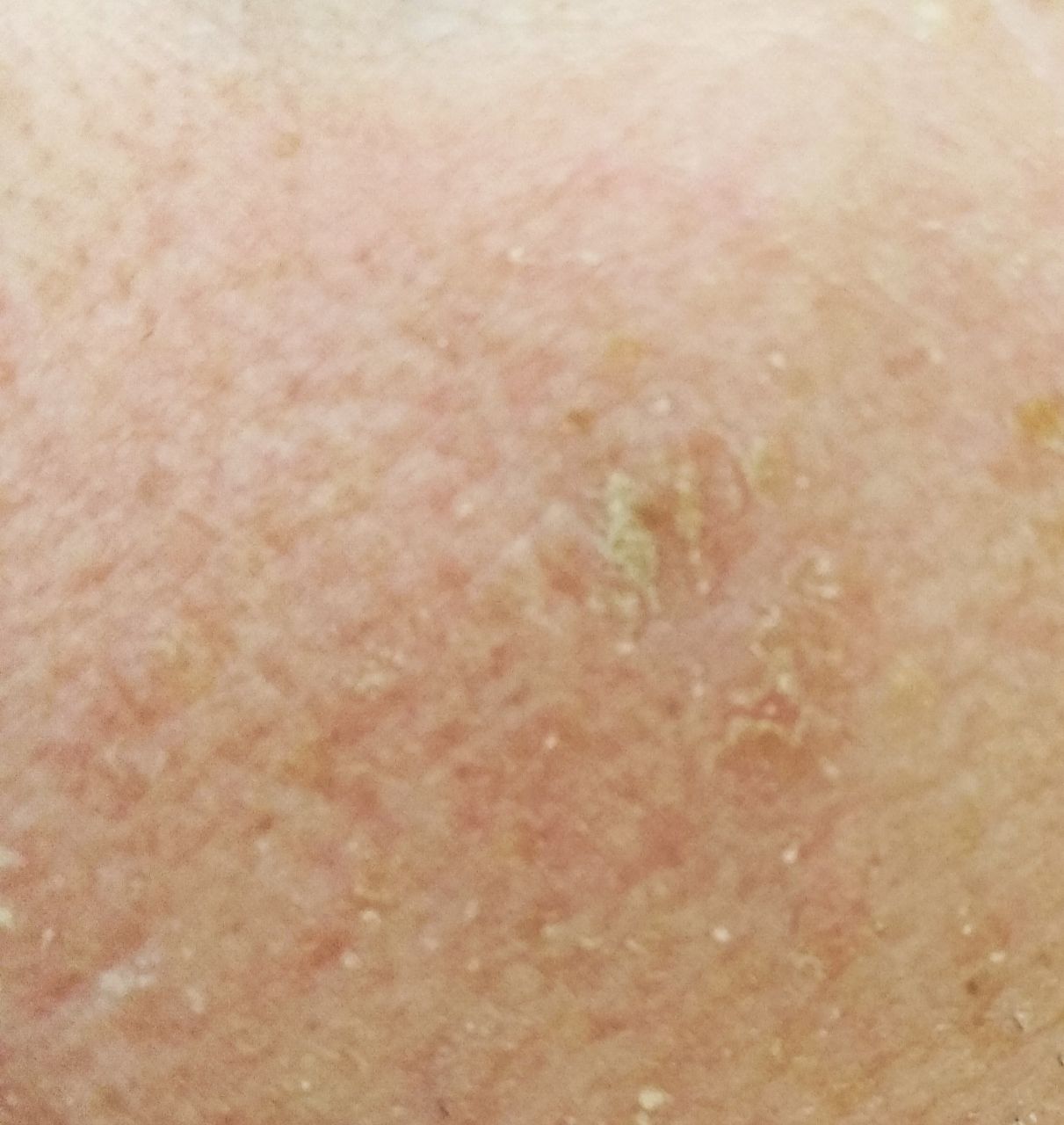
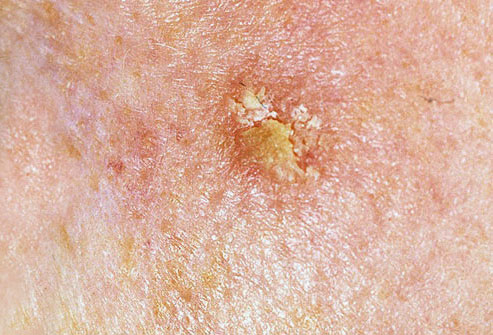
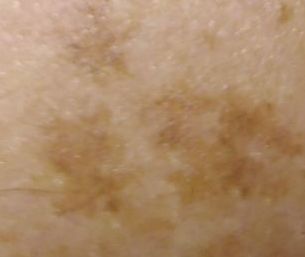
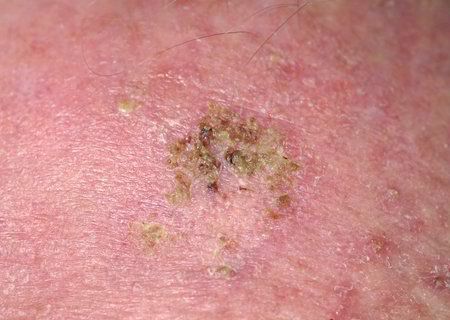
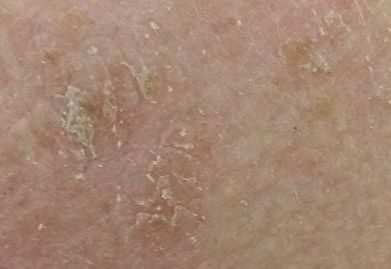
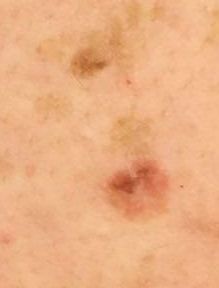
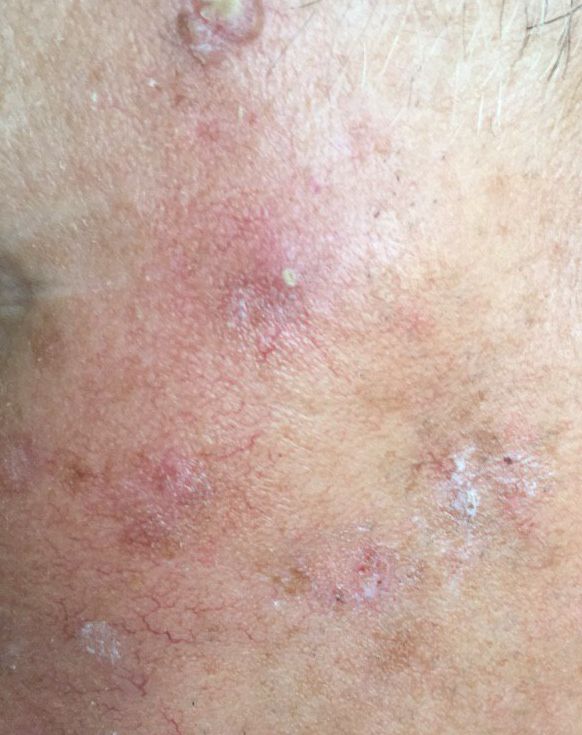
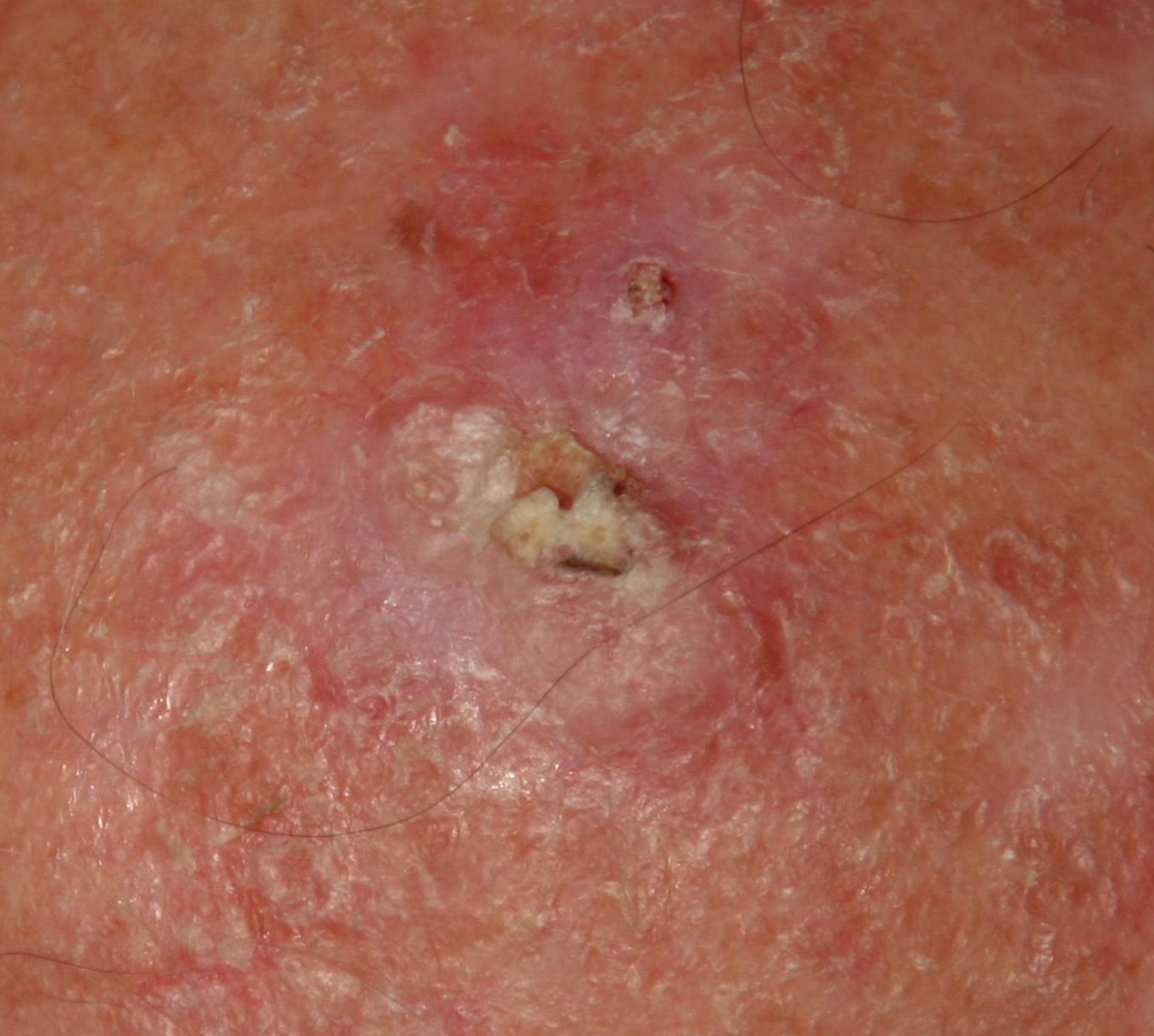
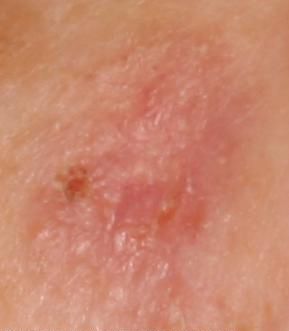
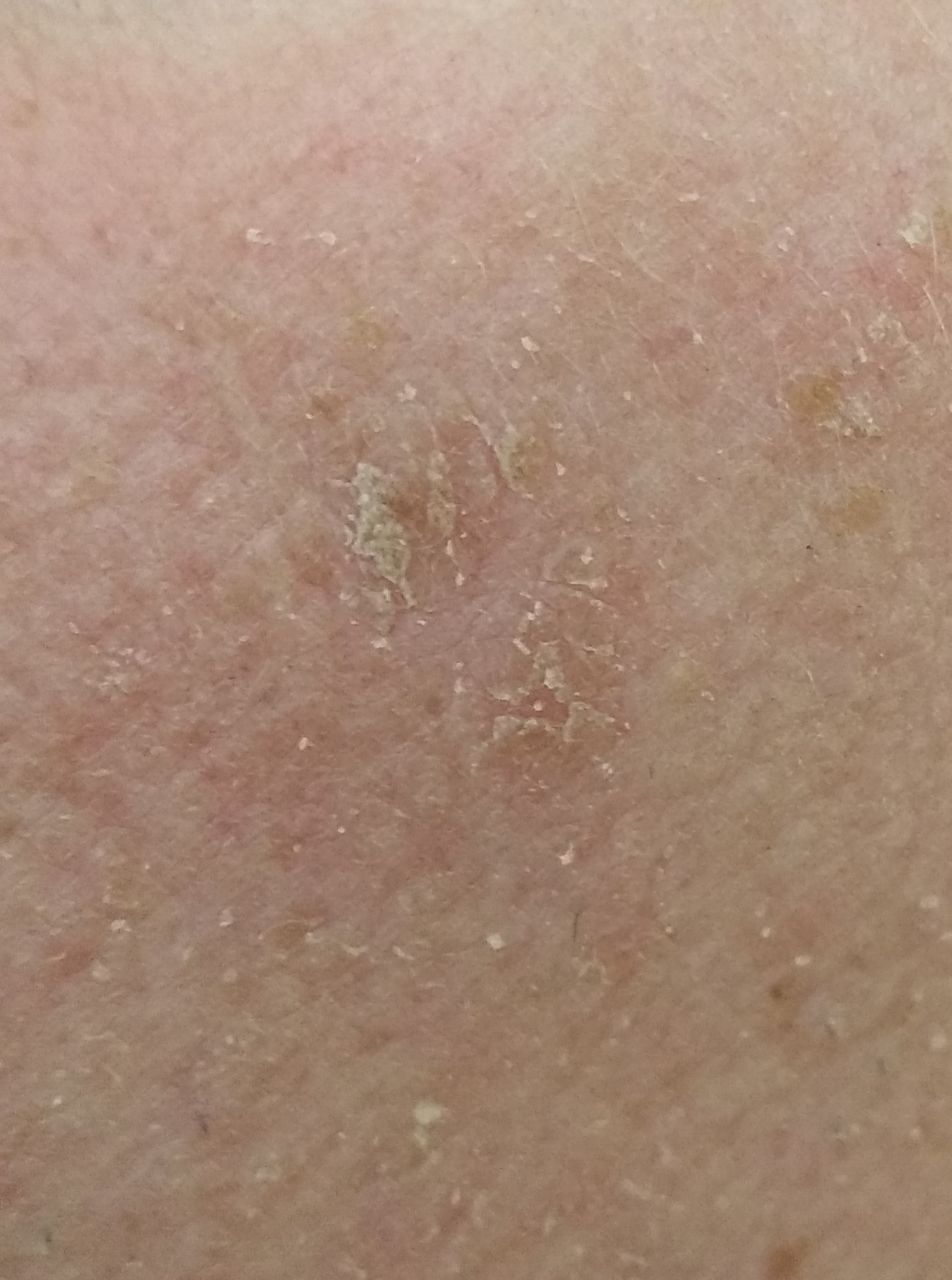
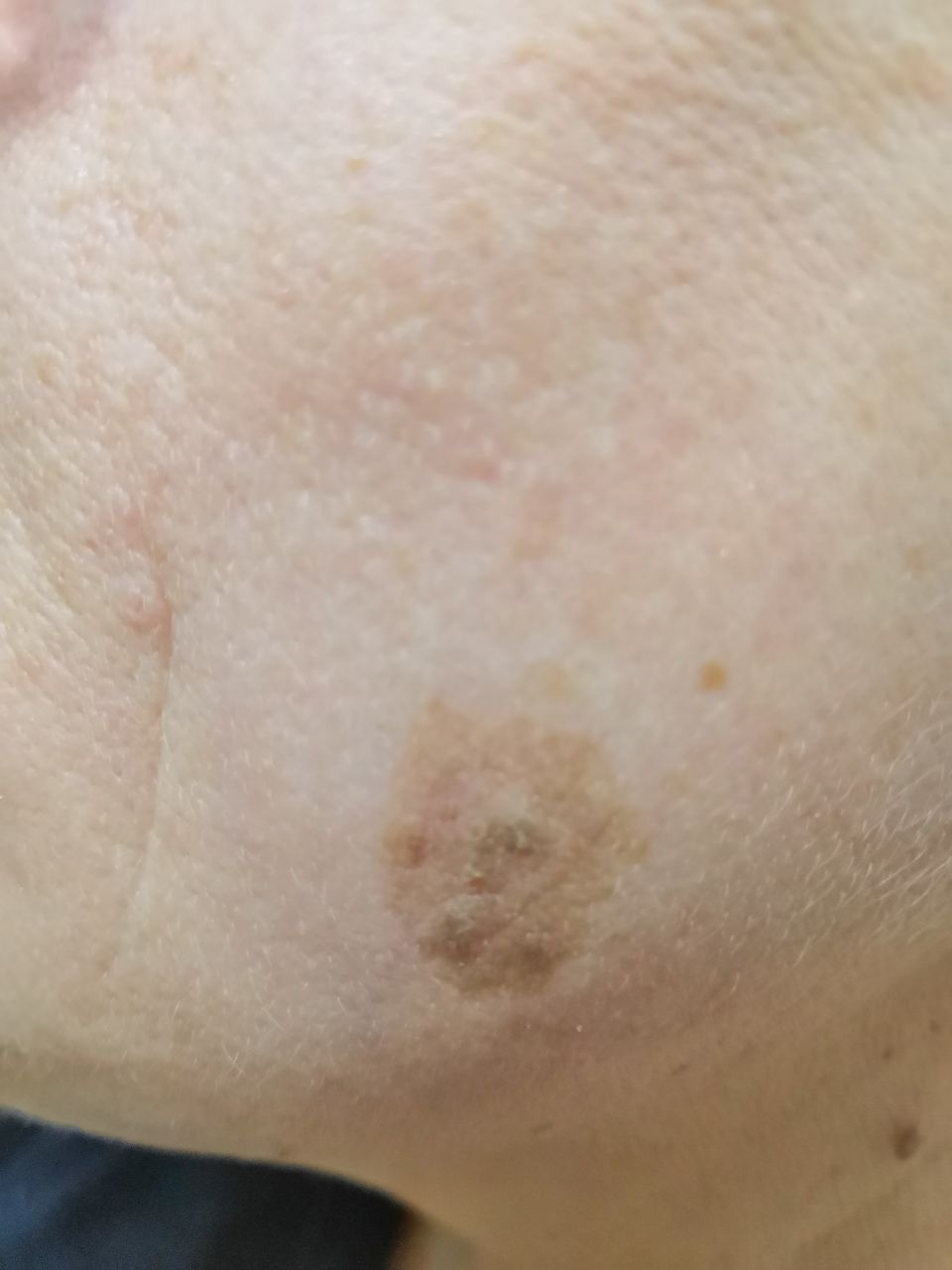
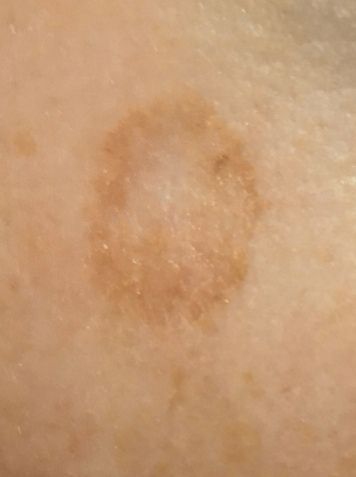
光線性角化症の視覚的検査では、単発性、多発性または集簇性の斑またはプラークが確認される。斑の表面は通常の皮膚とは大きく異なり、ざらざらし、局所は痂皮で覆われ、時にびらんや打撲の徴候を伴う。
境界はあいまいで不均一である。形は不規則で、非対称である。色調は、ヌード、灰色、灰褐色で、ピンクまたはピンク-赤の色調を伴う。
通常、光線性角化症は毛髪の成長には影響しない。
大きさは5mmから20mmである。数個のプラークが集合したものは3~4cmに達する。
触診では、剥離を伴う硬く乾燥した形成が確認される。自覚症状は、通常、ないか軽いかゆみである。
光線性角化症の好発部位は顔面皮膚(特に突出部:鼻先、耳介、前頭結節、頬骨部)である。また、頭皮、頚部、上肢(肩甲帯、手首)、つまり日射に最も曝される部位に好発することが多い。
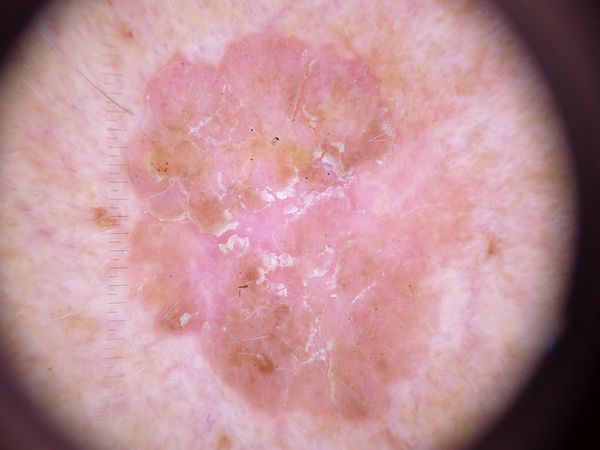
皮膚鏡の説明
光線性角化症の皮膚鏡検査では、以下の特徴が観察される:
- 紅斑(皮膚の発赤、潮紅);
- 赤い仮性網状構造(血管によって形成された網状構造);
- 表在性の角質剥離および剥離;
- 毛包の周りの白いハロー;
- 拡大した毛包内の黄色っぽい角栓(角質の塊);
- 血管構造:主に凸状、線状;
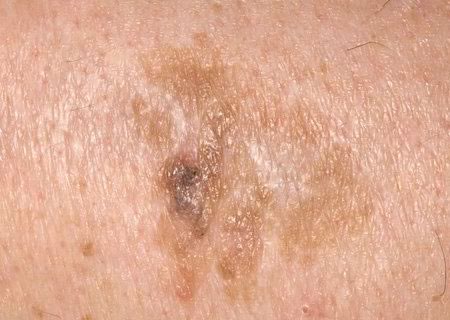
- 色素沈着型の光線性角化症では、暗褐色の静脈、点、および褐色の球。
鑑別診断
鑑別診断は、以下のような色素性新生物と一緒に行われる:
- 乾癬、湿疹、皮膚炎;
- 脂漏性角化症;
- 黒子;
- 炎症後色素沈着;
- 黒色症
- 形成不全性母斑;
- ボーエン病;
- 黒子型黒色腫;
- 基底細胞がん;
- 扁平上皮がん;
- 黒色腫。
リスク
光線性角化症は任意の前癌状態である。悪性化のリスクは20%に達する。悪性化は、単独で起こることもあれば、外的要因(慢性損傷、熱傷、化学熱傷)の影響下で起こることもある。悪性化の場合、光線性角化症は扁平上皮(扁平上皮)がんに変化することが多い。これはボーエン病の臨床的に決定された段階を経て起こることもある。
重度の光線性角化症の患者は、変化していない皮膚または角化症の焦点付近に悪性腫瘍を発症するリスクが高いことを考慮しなければならない。このことは、腫瘍の適時発見と鑑別診断を複雑にする可能性がある。
戦術
光線性角化症の病巣にダメージがなく、外観や主観的な感覚に変化がない場合は、少なくとも年に1回、自己管理(または手の届かない場所で他の人の助けを借りて検査)すれば十分である。機械的な損傷、紫外線や電離放射線への積極的な曝露、角化腫自体の変化や以前の感覚に気づいた場合は、皮膚科医または腫瘍専門医への相談が必要である。
専門医は、さらなる動的観察の可能性を決定するか(条件は個別に決定される)、損傷した皮膚形成の除去の適応を設定する。衣服や宝石、職業柄、常に慢性的な外傷を受けるようなプラークを除去する必要がある。
動的観察の場合、皮膚新生物の写真固定は非常に価値があり、その後、外観のわずかな変化も判断できる。
光線性角化症の患者は、春と秋(海水浴シーズンの前後)に皮膚科医または腫瘍内科医による検査が必要である。このような患者には、皮膚新生物マップを作成することが勧められる。
治療
光線性角化症は扁平上皮癌に変化する危険性がかなり高いため、積極的な動態観察とともにAK治療も適応となる。角化病巣に対するいかなる効果も、悪性腫瘍の事実が除外された後(腫瘍専門医による検査、皮膚鏡検査、または生検の後)にのみ実施されるべきである。
まず、紫外線から皮膚を保護することが必要である:衣服、帽子、日射量の制限、日焼け止めなどである。これらの対策は、角化症の進行や悪性化を大幅に抑制します。
局所破壊法(レーザー、凍結破壊、ジアテルモコアゲーション)を用いて角栓を局所的に除去することも可能である。色素性新生物(色素性母斑、異形成母斑、その他の母斑)との明確な鑑別診断が不可能な場合は、このような方法の使用も推奨されない。
切除による外科的治療は、角化病巣の数が多く、大きさも大きいことが多いこと、また瘢痕の形で美容上の影響があることから、ほとんど行われない。しかし、この方法は悪性腫瘍の除外が困難な場合に有利である。
光線性角化症の治療には、局所使用に使用できる薬剤や技術も数多くある:
- 5-フルオロウラシル+サリチル酸;
- ヒアルロン酸+ジクロフェナクナトリウム;
- イミキモド;
- インゲノール・メブタット
- 光線力学療法;
- 化粧品との併用処置。
しかし、これらの方法は、専門医の慎重かつ長期的な指導のもとでのみ実施されるべきであり、有効性が必ずしも明確に証明されているわけではなく、副作用、再発のリスクが高く、幅広い患者に利用できるものでもない。
予防
光線性角化症およびその悪性化の予防は、皮膚に対する優しく慎重な態度である:
- 紫外線の制限(日焼けベッド、太陽光線による日焼け);
- 日光を浴びる時間帯には保護クリームを使用する;
- 慢性的な皮膚外傷の除外;
- 電離放射線の制限または除外、職業上の危険;
- 皮膚損傷因子を扱う際の安全対策の遵守;
- 個人衛生と皮膚腫瘍に対する基本的認識。
また、角化病巣の定期的な検査、外見上の変化があった場合の専門医への適時の相談、潜在的に危険な新生物の除去も必要である。