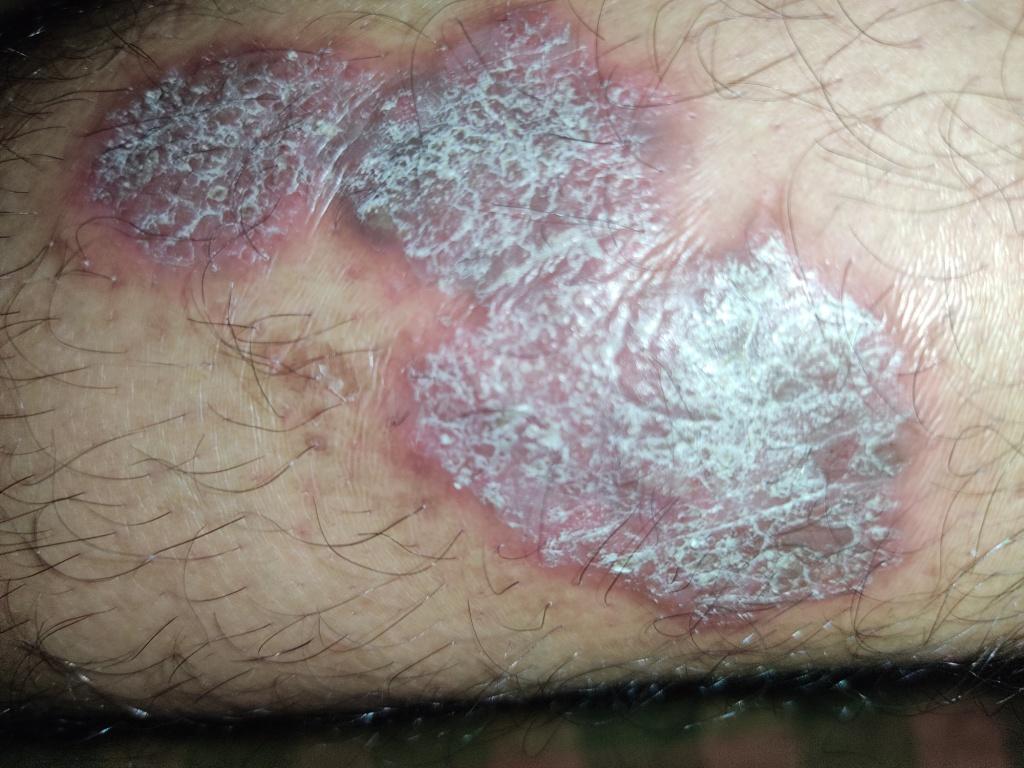
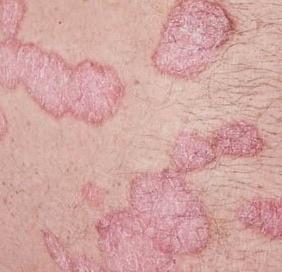
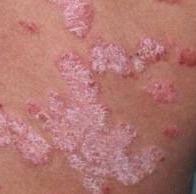
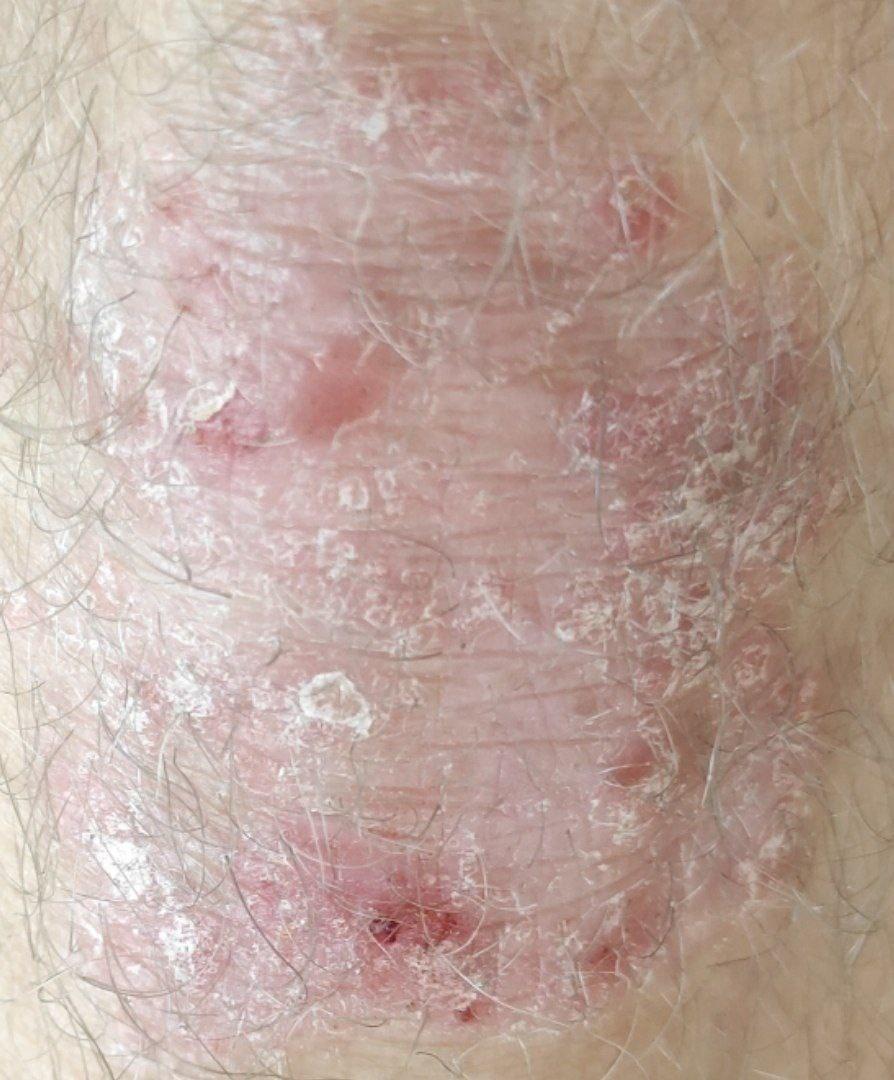
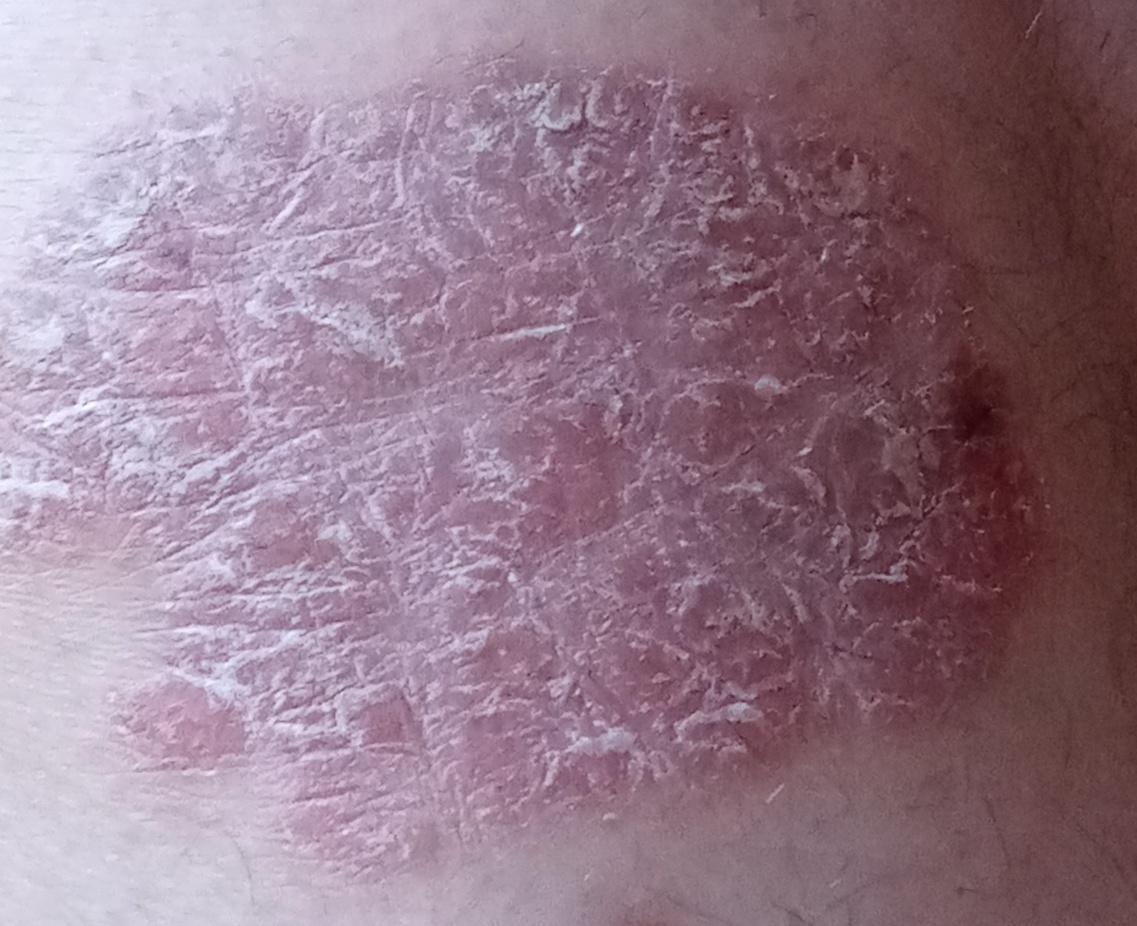
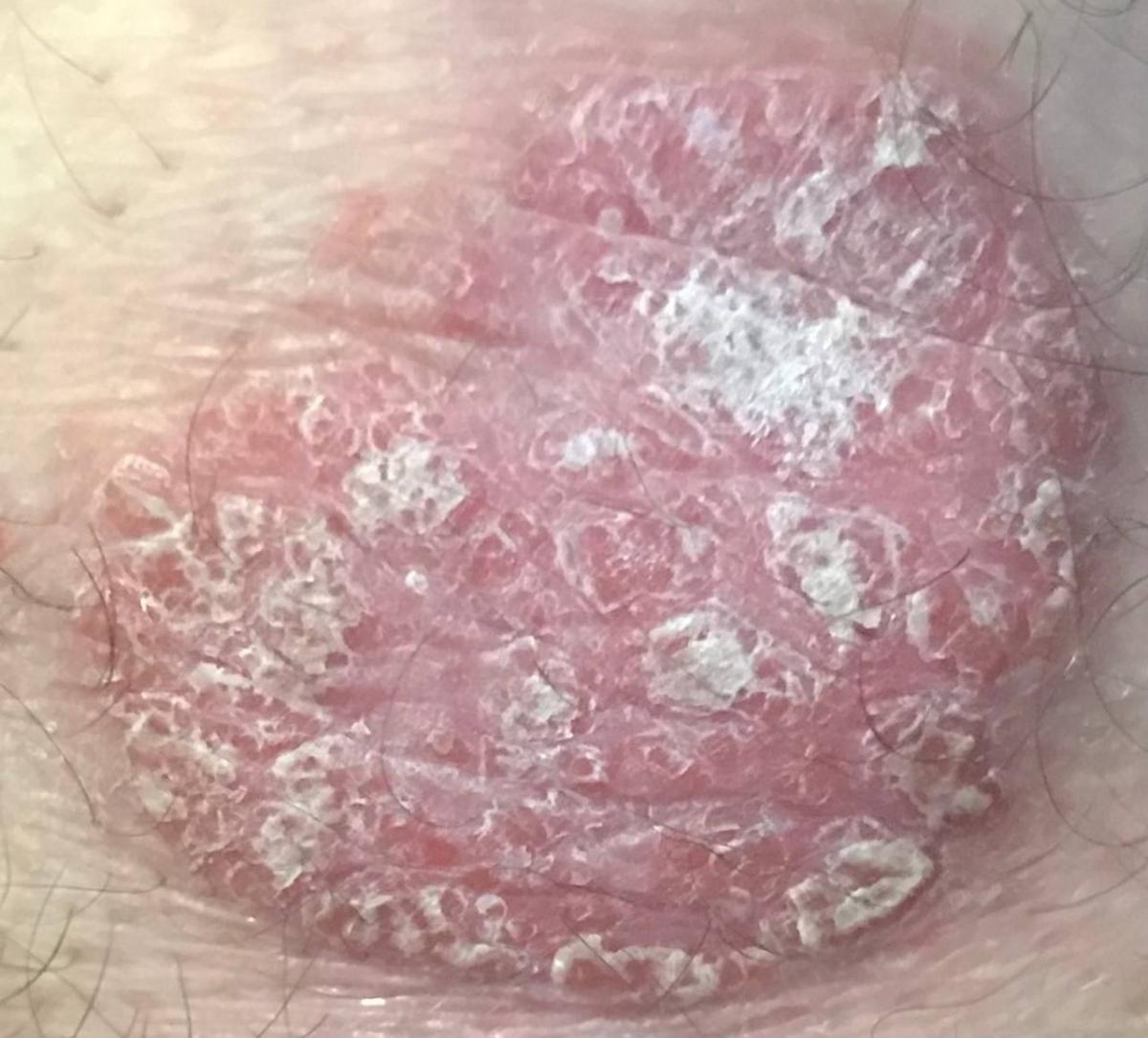
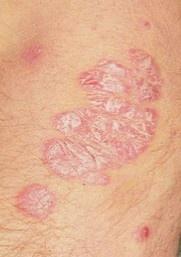
Le psoriasis vulgaire, également connu sous le nom de psoriasis chronique stationnaire ou psoriasis en plaques, est une affection cutanée inflammatoire chronique courante qui se manifeste par des plaques rouges nettement délimitées. Les modifications cutanées s’accompagnent souvent de démangeaisons et de modifications de la plaque unguéale.
La manifestation de la maladie repose, d’une part, sur une prédisposition polygénique et, d’autre part, sur des facteurs déclencheurs exogènes et endogènes (par exemple, infections, médicaments, irritation mécanique).
L’élément clé du diagnostic est le tableau clinique et les plaintes du patient en conjonction avec les signes pathognomoniques typiques (spécifiques au psoriasis).
Les principaux principes thérapeutiques sont la kératolyse (à l’aide de préparations à base d’urée ou d’acide salicylique), ainsi que la diminution de la réaction inflammatoire et de l’hyperprolifération des kératinocytes (traitement local et systémique à l’aide de différents groupes de médicaments).
Épidémiologie
Le psoriasis est aussi fréquent chez les hommes que chez les femmes. La répartition approximative est de 1 à 2 % de la population. L’âge n’influe pas sur le risque de psoriasis. Toutefois, en fonction de l’âge, on distingue le premier et le deuxième type de psoriasis :
- Type I – début de la morbidité à l’âge de 20-30 ans (associé à des processus immunitaires déficients hérités) ;
- Type II – apparition de la morbidité après 50 ans (non associée à l’hérédité).
Étiologie
Le psoriasis peut avoir une prédisposition génétique (facteur héréditaire), survenir sur fond de pathologie concomitante (le plus souvent – maladies auto-immunes, troubles anxieux), ou être provoqué par divers facteurs déclenchants :
- Effets physiques sur la peau ;
- Maladies infectieuses (non seulement de la peau, mais aussi des organes internes, par exemple les voies respiratoires supérieures ;
- Prise de certains médicaments : bêta-bloquants, chloroquine, préparations à base de lithium, interféron ;
- Consommation d’alcool ;
- Climat inadapté ;
- Facteurs psychosociaux : Le plus souvent le stress.
Tableau clinique
Le psoriasis est une maladie chronique à évolution récurrente : les périodes d’exacerbation sont remplacées par des intervalles asymptomatiques de durée variable.
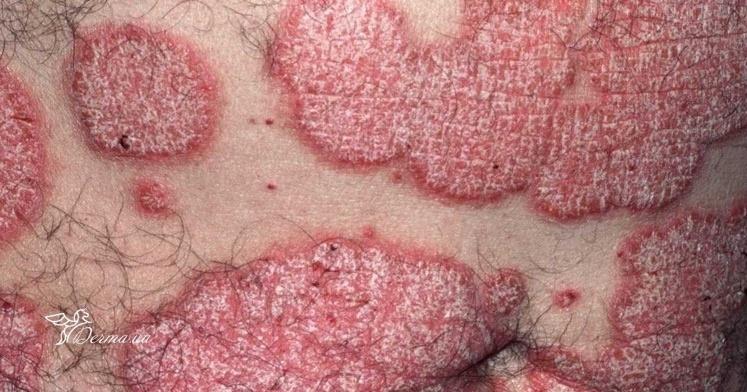
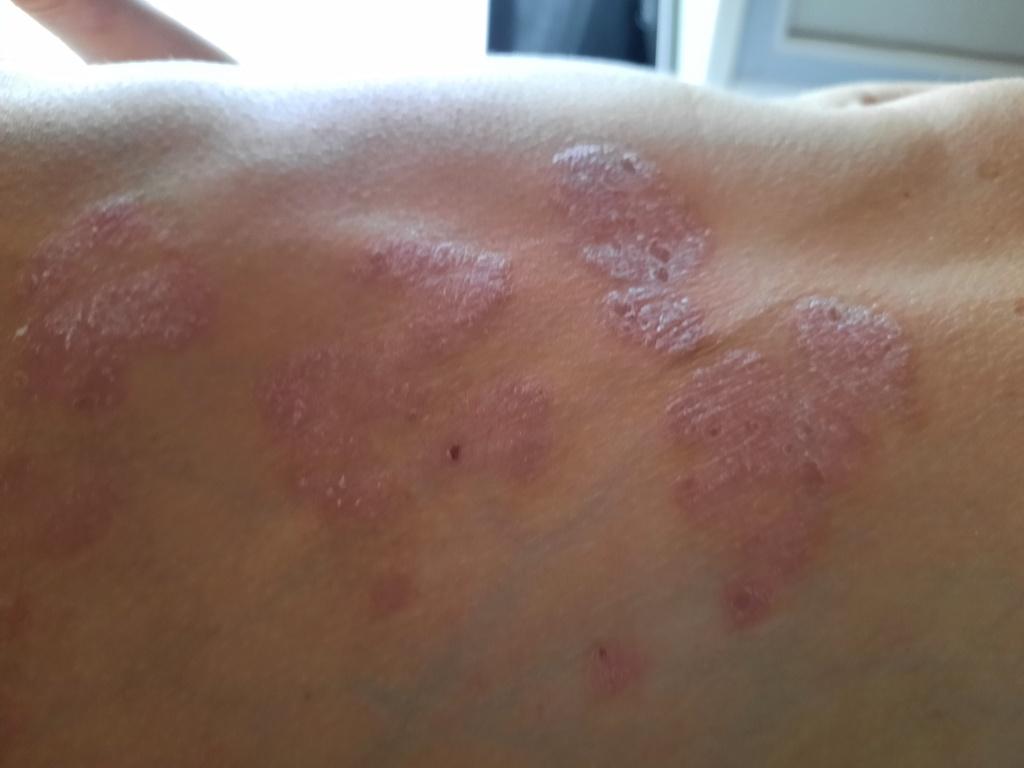
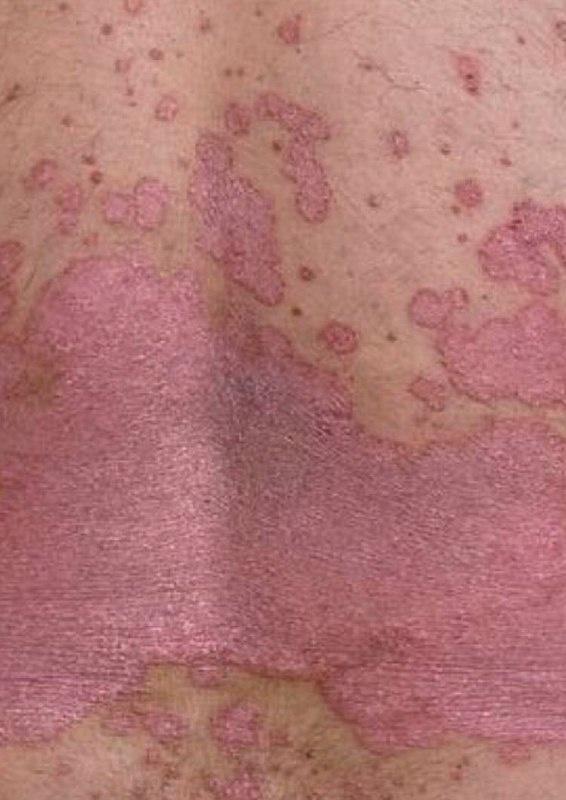
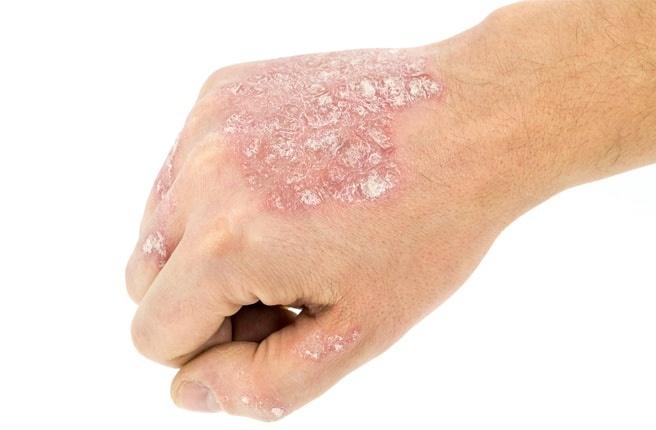
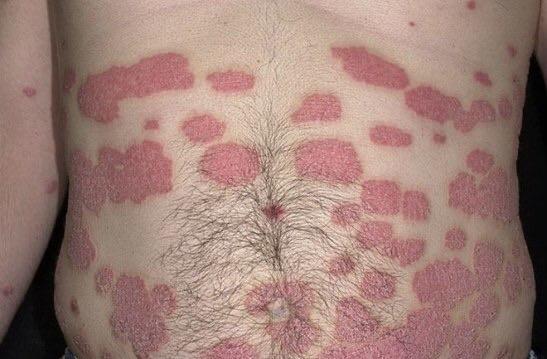
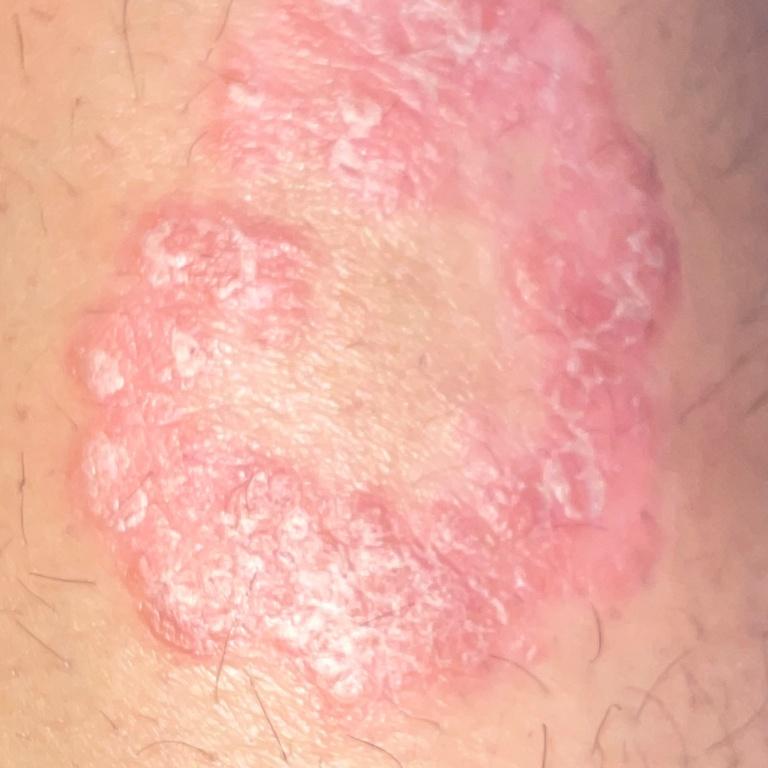
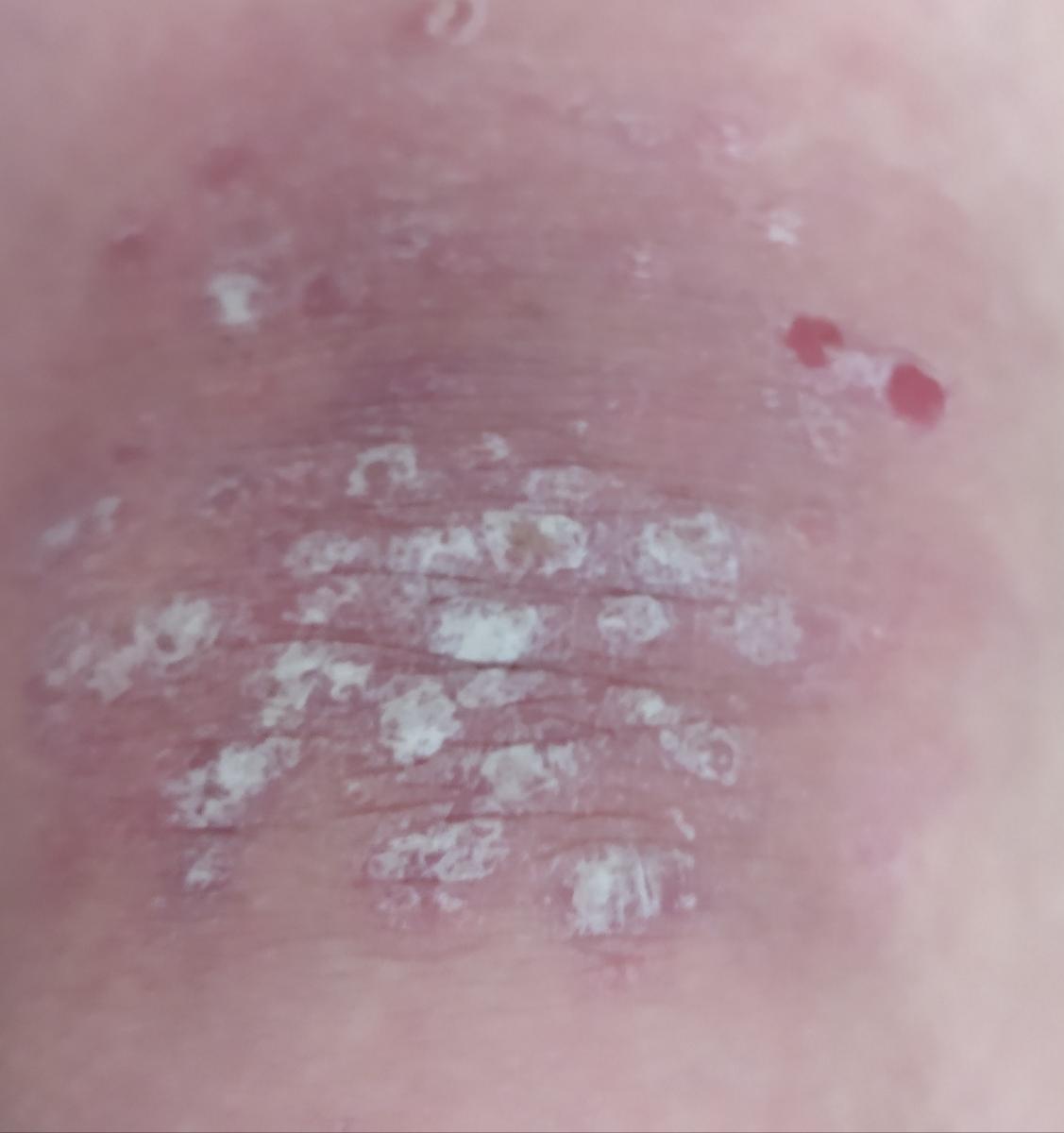
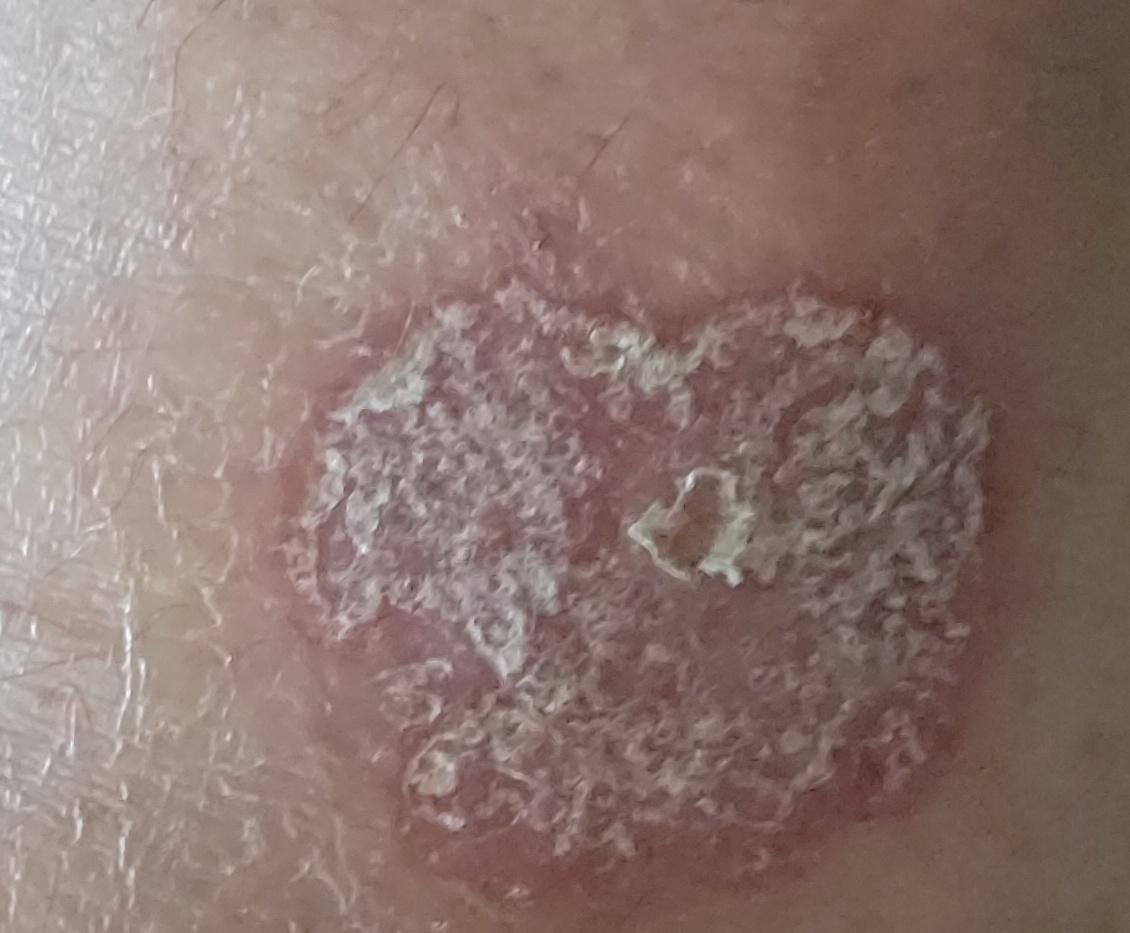
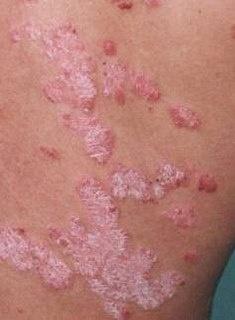
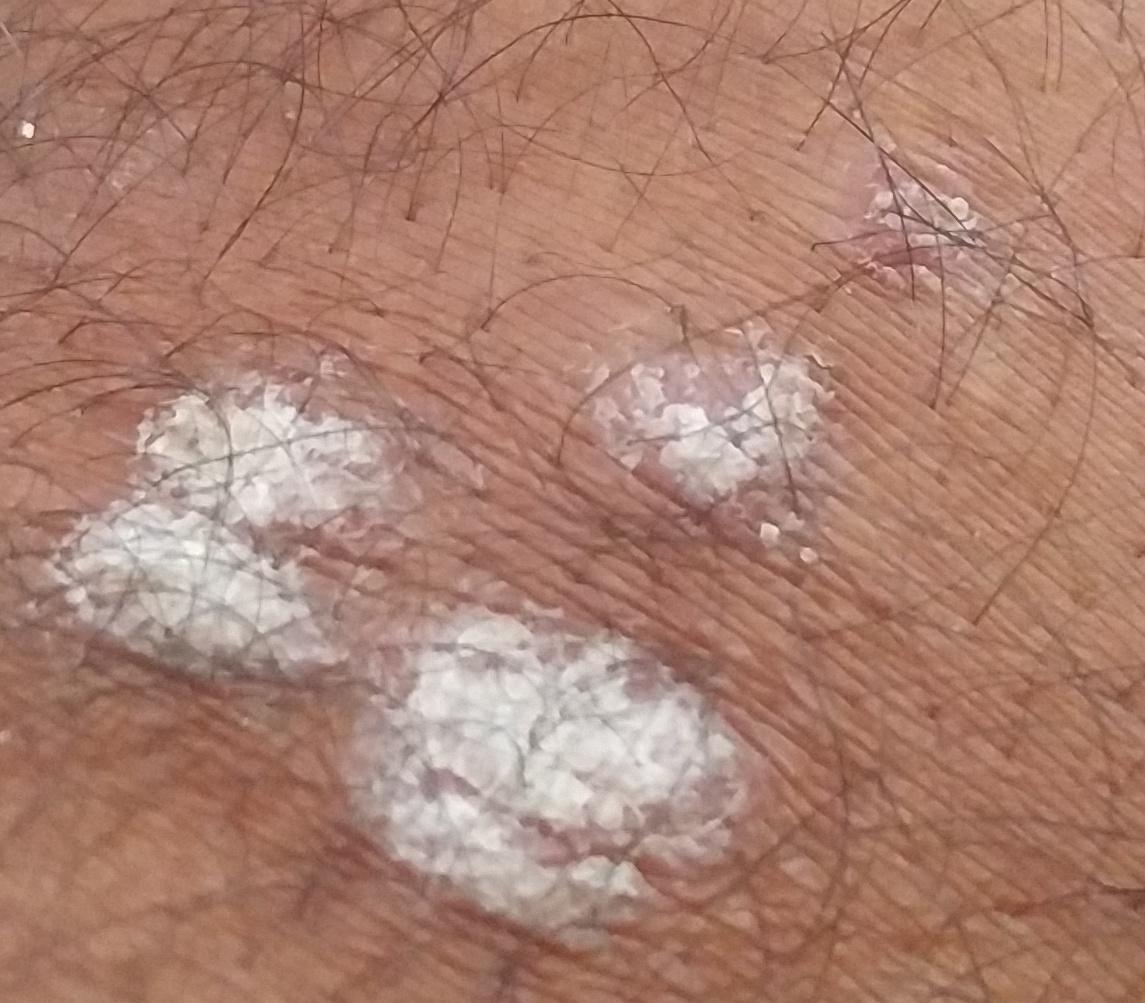
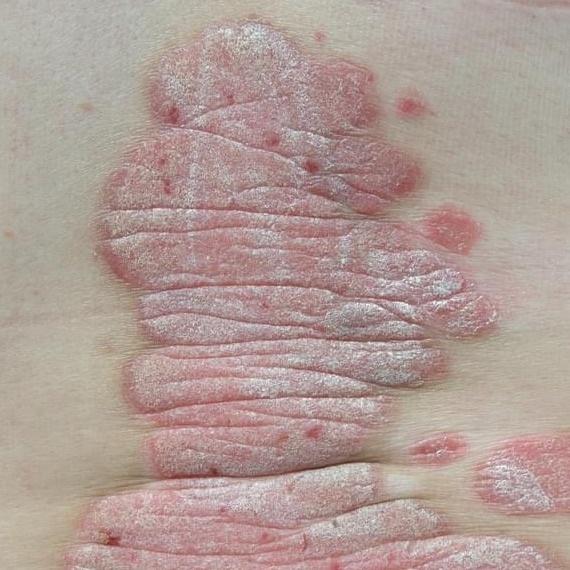
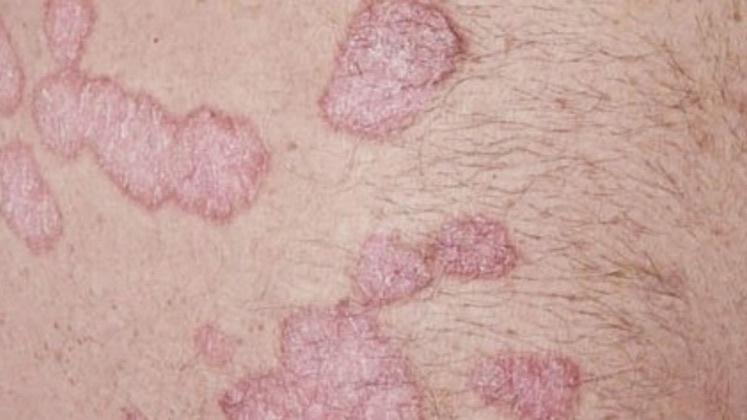
Pendant la période d’exacerbation, des plaques érythémato-squameuses apparaissent sous forme de rougeurs à contours nets avec une infiltration de la peau sous-jacente et des squames larges et serrées de couleur blanc argenté.
Sites de localisation préférés pour le psoriasis :
- Les faces d’extension des membres, en particulier les coudes et les genoux ;
- La partie poilue du cuir chevelu ;
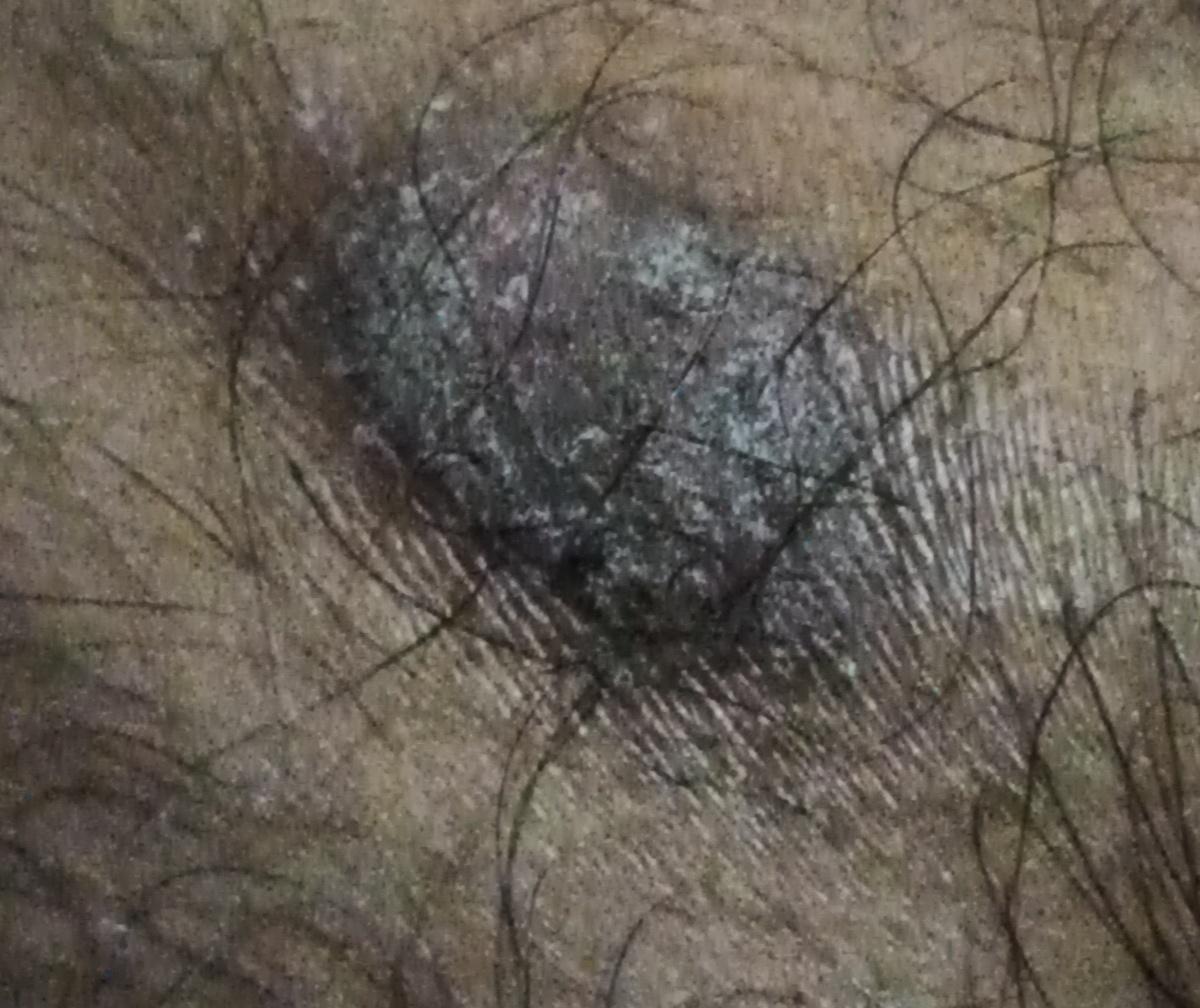
- Le tronc, en particulier le sacrum et la région ombilicale ;
- Le visage, y compris le conduit auditif externe ;
- La paume des mains et la plante des pieds ;
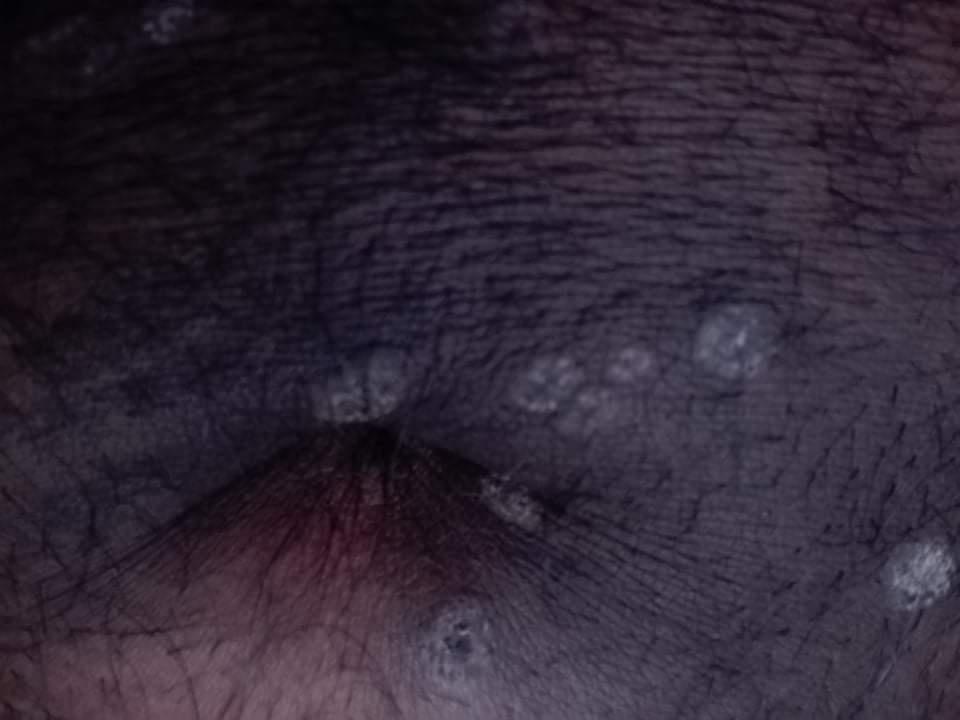
- La zone génitale ;
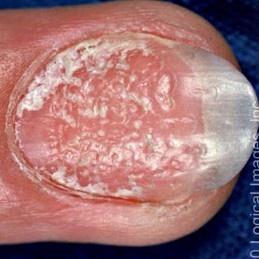
- Les ongles : Il peut y avoir une seule piqûre ou plusieurs piqûres. Un ongle avec de multiples piqûres peut ressembler à la surface d’un dé à coudre, un décollement partiel et surtout distal de l’ongle du lit de l’ongle, la présence d’hémorragies sous-unguéales, une dystrophie de l’ongle sous forme de destruction de la plaque unguéale, l’apparition d’une rugosité et d’une turbidité.
Des démangeaisons apparaissent chez environ 60 % des patients.
Diagnostic
En règle générale, le diagnostic du psoriasis est établi cliniquement (par examen).
L’examen physique repose sur l’examen et l’identification des plaques psoriasiques caractéristiques, avec la triade psoriasique d’Auspitz :
- Le phénomène de la tache de stéarine (écoulement libre de squames à la surface des papules) ;
- Le phénomène de pellicule terminale (surface rougeâtre et brillante à la place des squames éliminées) ;
- Le phénomène de saignement capillaire (après avoir gratté la surface rouge, un saignement ponctuel se produit).
Dans les cas douteux, une biopsie de la zone cutanée affectée peut être effectuée pour confirmer histologiquement le diagnostic.
Pour évaluer la gravité des lésions cutanées psoriasiques, on utilise l’indice de surface et de gravité du psoriasis (PASI). Il s’agit d’un système d’évaluation de la surface des lésions cutanées et de la gravité des principaux symptômes. Si l’indice PASI est ≤10, il s’agit d’un psoriasis léger ; si l’indice PASI est supérieur à 10, il s’agit d’un psoriasis modéré ou sévère.
Diagnostic différentiel
En règle générale, le tableau clinique du psoriasis classique (vulgaire) est assez clair et compréhensible. Toutefois, dans certaines formes de la maladie, telles que le psoriasis pustuleux généralisé ou l’érythrodermie psoriasique, il est nécessaire d’effectuer un diagnostic différentiel avec des maladies telles que le psoriasis pustuleux généralisé ou l’érythrodermie psoriasique :
- Lichen plan ;
- L’eczéma atopique ;
- Syndrome de Stevens Johnson ;
- Le syndrome de Sézary ;
- Érythrodermie ichtyosiforme ;
- Ichtyose secondaire ;
- La maladie de Bowen ;
- Lichen rose, etc.
Traitement du psoriasis
Le principal objectif du traitement du psoriasis est de réduire la gravité des symptômes et d’améliorer la qualité de vie du patient. Lorsque le PASI est ≤10, les préparations topiques sont généralement suffisantes. Lorsque le PASI > 10, une combinaison de traitements locaux, systémiques et de physiothérapie est prescrite.
Les principes de base du traitement du psoriasis sont les suivants :
- La kératolyse primaire comme thérapie locale de base (préparations contenant de l’urée et de l’acide salicylique, crèmes hydratantes) ;
- Diminution de l’activité de prolifération des kératinocytes ;
- Réduction de la sévérité du processus inflammatoire de la peau.
Comme traitement local, outre les médicaments de base (urée + acide salicylique), on prescrit des inhibiteurs de la calcineurine, des glucocorticoïdes topiques, du calciférol et des rétinoïdes.
Les indications pour la mise en place d’un traitement systémique sont les suivantes :
- Psoriasis sévère avec un indice PASI > 10 ;
- Rhumatisme psoriasique ;
- Réponse inadéquate à la thérapie topique ou à la photothérapie.
Dans ce cas, des rétinoïdes, des esters d’acide fumarique, des immunosuppresseurs, des biothérapies (adalimumab, secukinumab, apremilast, etc.) sont prescrits. En physiothérapie, c’est la photothérapie qui semble être privilégiée.
Les complications
Les complications les plus fréquentes du psoriasis (généralement après une évolution sévère et prolongée) sont les maladies cardiovasculaires : hypertension, maladie coronarienne, infarctus du myocarde, accident vasculaire cérébral aigu.
Outre les effets sur le système cardiovasculaire, le syndrome métabolique, l’obésité et d’autres problèmes métaboliques peuvent survenir.
L’infection bactérienne des foyers de psoriasis n’est pas typique.
Le pronostic vital est favorable, mais les plaintes et la stigmatisation sociale des patients atteints de psoriasis réduisent considérablement leur qualité de vie.
La prévention
Pour réduire le risque d’apparition du psoriasis et, dans une plus large mesure, pour prévenir les exacerbations, il est recommandé d’éviter les facteurs déclenchants, le tabagisme, la consommation excessive d’alcool, d’exclure les irritants mécaniques de la peau, de surveiller le poids corporel, d’adopter un mode de vie sain (activité physique régulière), de traiter en temps opportun les symptômes du psoriasis et d’éviter la formation d’un nouveau psoriasis.