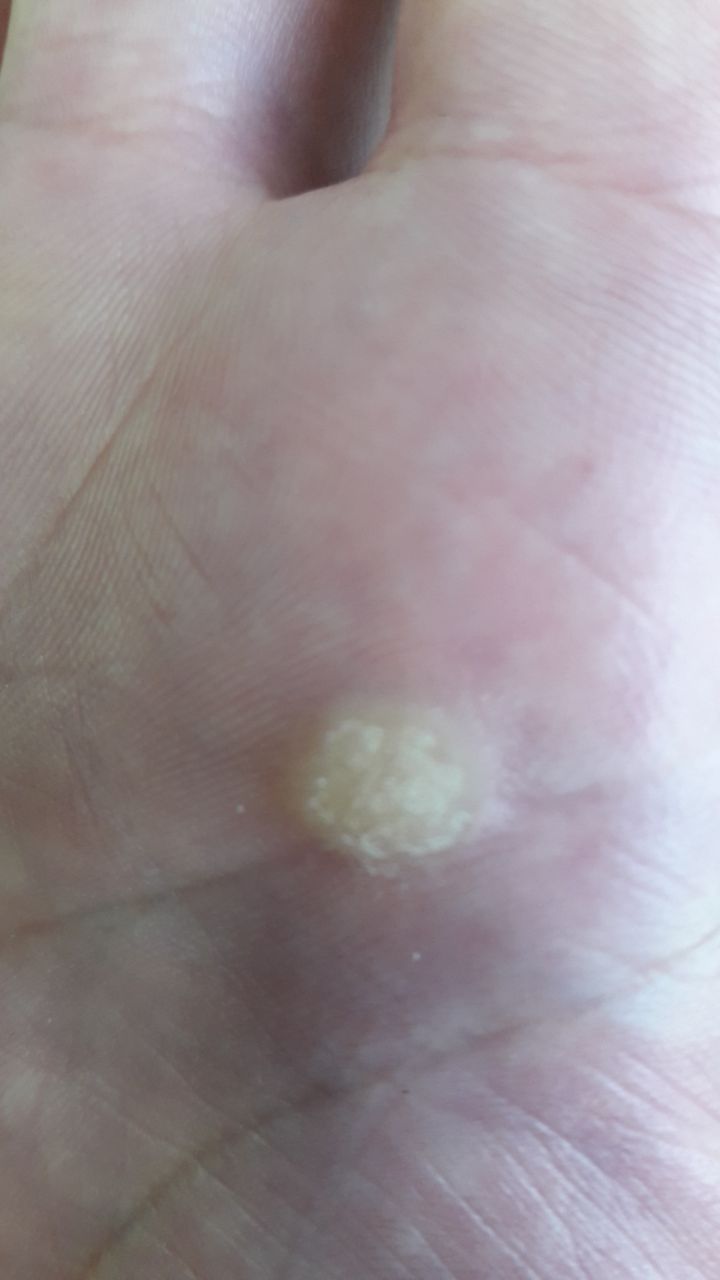
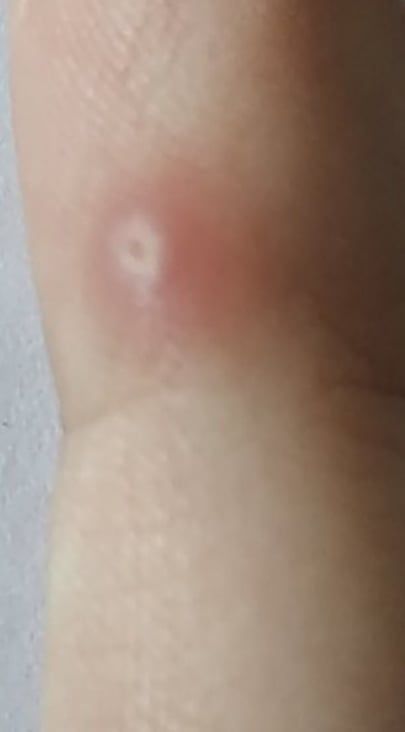
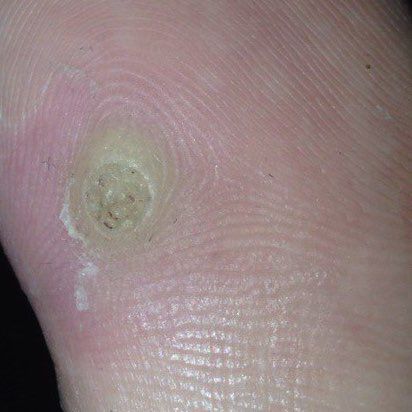
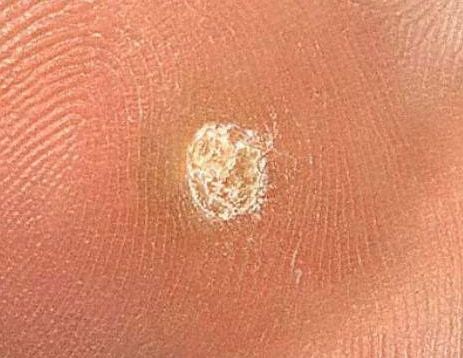
La verrue vulgaire (verruca Vulgaris, verrue virale) est un néoplasme bénin qui dépasse de la peau. Les verrues virales se rencontrent le plus souvent chez les enfants et les adolescents : les néoplasmes cutanés sont présents dans près de 10 % de cette catégorie d’âge. Ce type de néoplasme se caractérise par sa multiplicité, son involution spontanée (observée dans 40 % des cas, surtout chez les adolescents), sa résistance au traitement conservateur (qui augmente avec l’âge).
Facteurs prédisposants
La cause de l’apparition des verrues est le papillomavirus humain (HPV), dont le risque oncogène est majoritairement faible. Cependant, étant donné que près de 90 % de la population totale est porteuse de ce virus, mais que tout le monde n’a pas de verrues, il est évident qu’il existe d’autres facteurs prédisposant à l’apparition de ces néoplasmes sur la peau.
Les facteurs prédisposants qui, à des degrés divers, peuvent augmenter le risque de néoplasmes sont les suivants :
- Les états d’immunodéficience ;
- Le surpoids ;
- Troubles du métabolisme (par exemple, diabète sucré) ;
- Maladies infectieuses graves ;
- Une mauvaise hygiène personnelle ;
- La grossesse ;
- Stress, surmenage, malnutrition – tout cela entraîne une diminution des propriétés protectrices de l’organisme ;
- Lésions cutanées chroniques (comme la porte d’entrée du HPV).
Le diagnostic
Le diagnostic des verrues repose sur un examen clinique, qui comprend un examen de routine de la formation et une dermatoscopie. Pour rechercher le HPV, il existe un certain nombre de tests qui sont effectués par de nombreux laboratoires. En cas de suspicion de tumeur maligne, une biopsie peut être pratiquée.
Symptômes
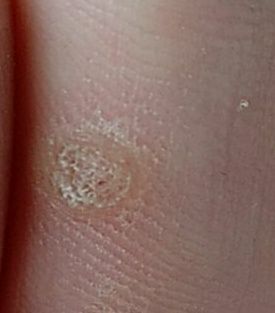
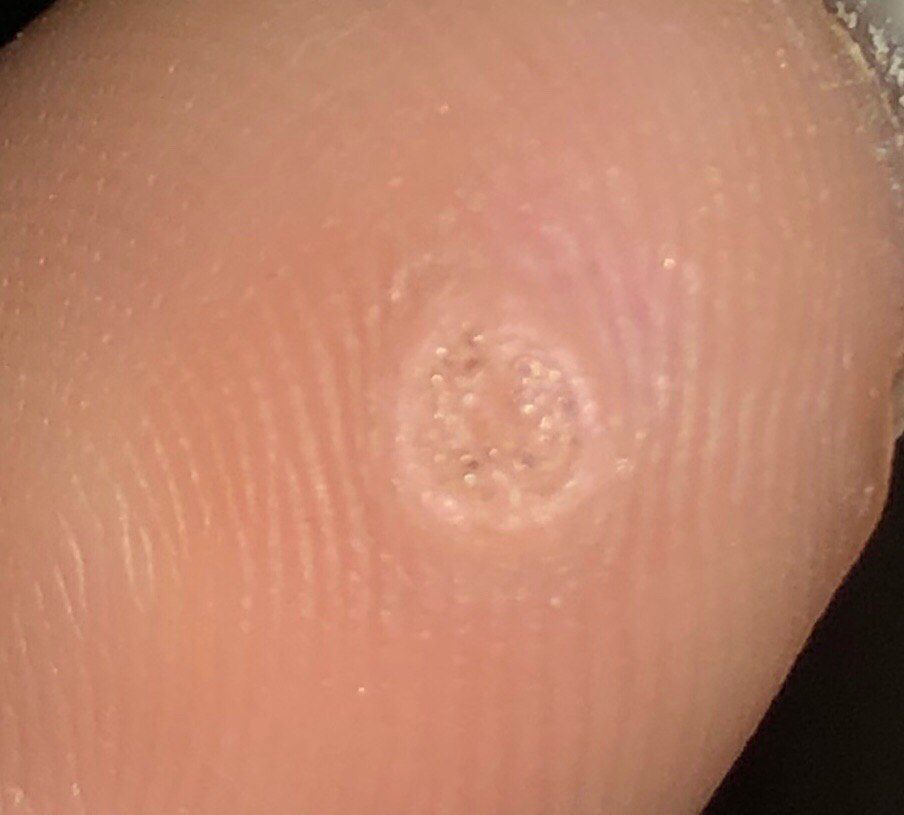
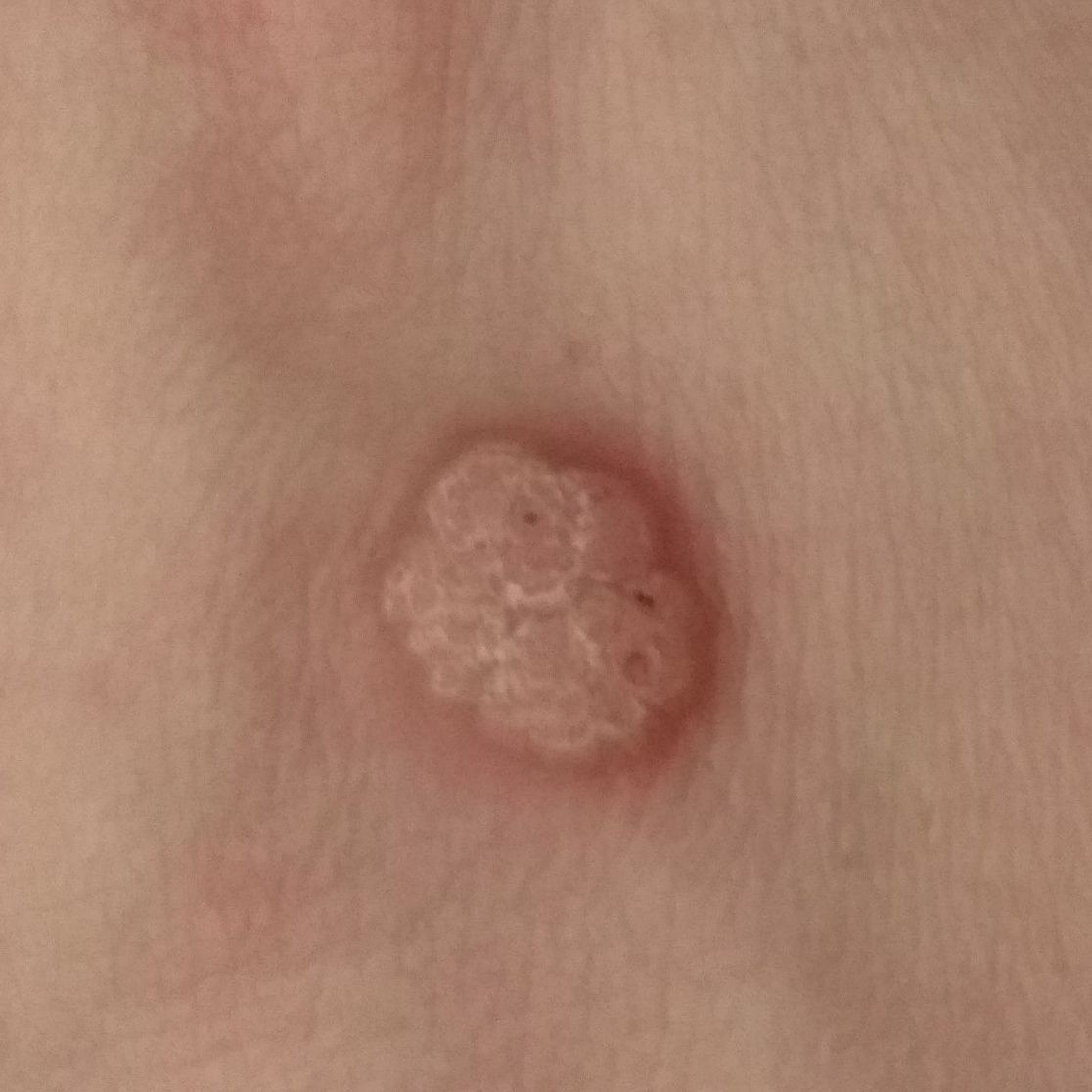
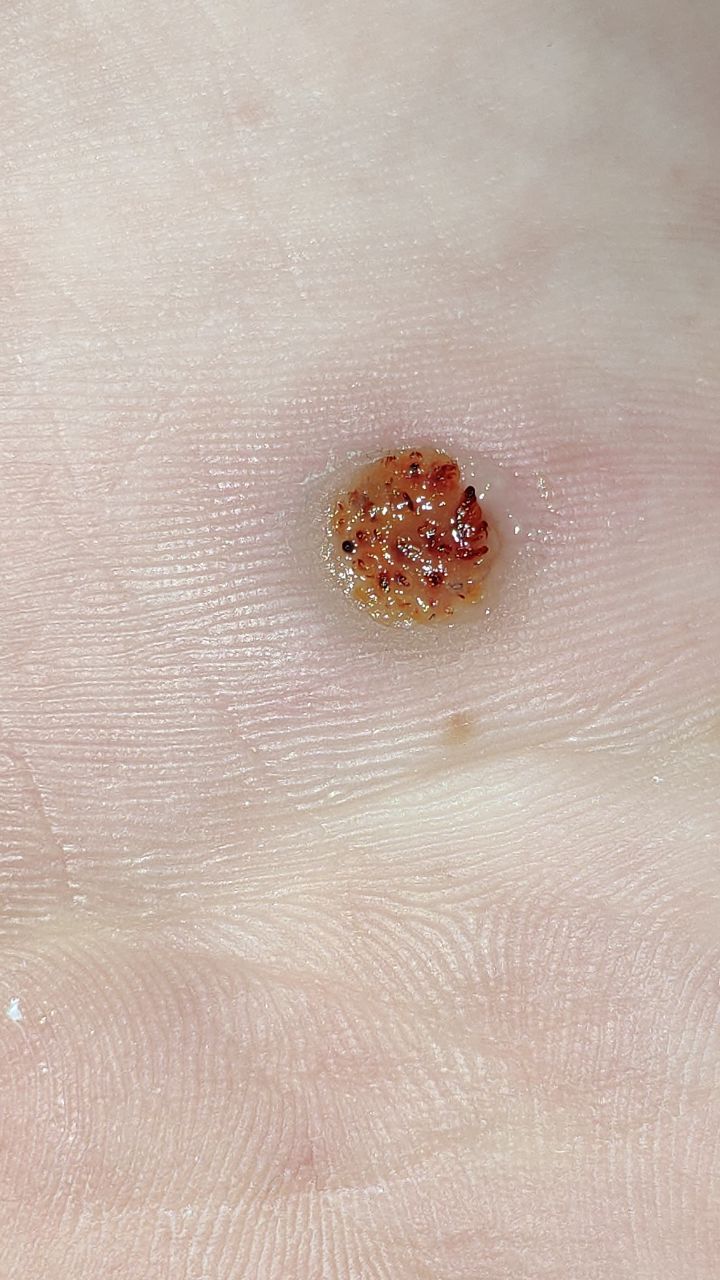
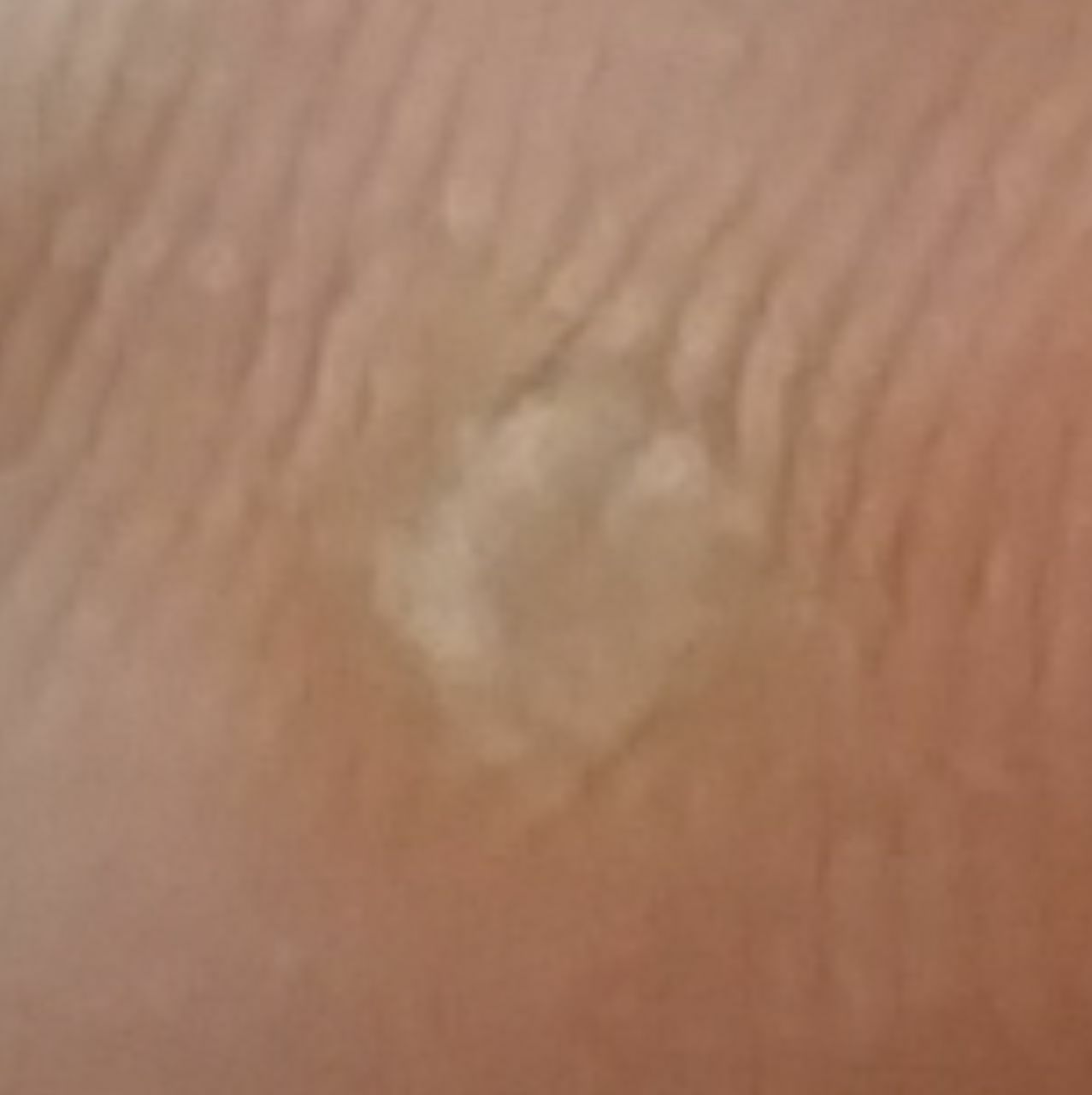
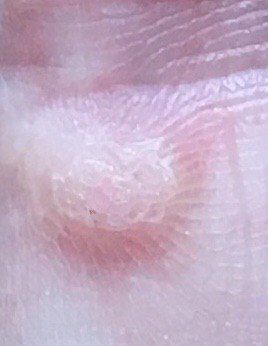
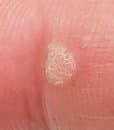
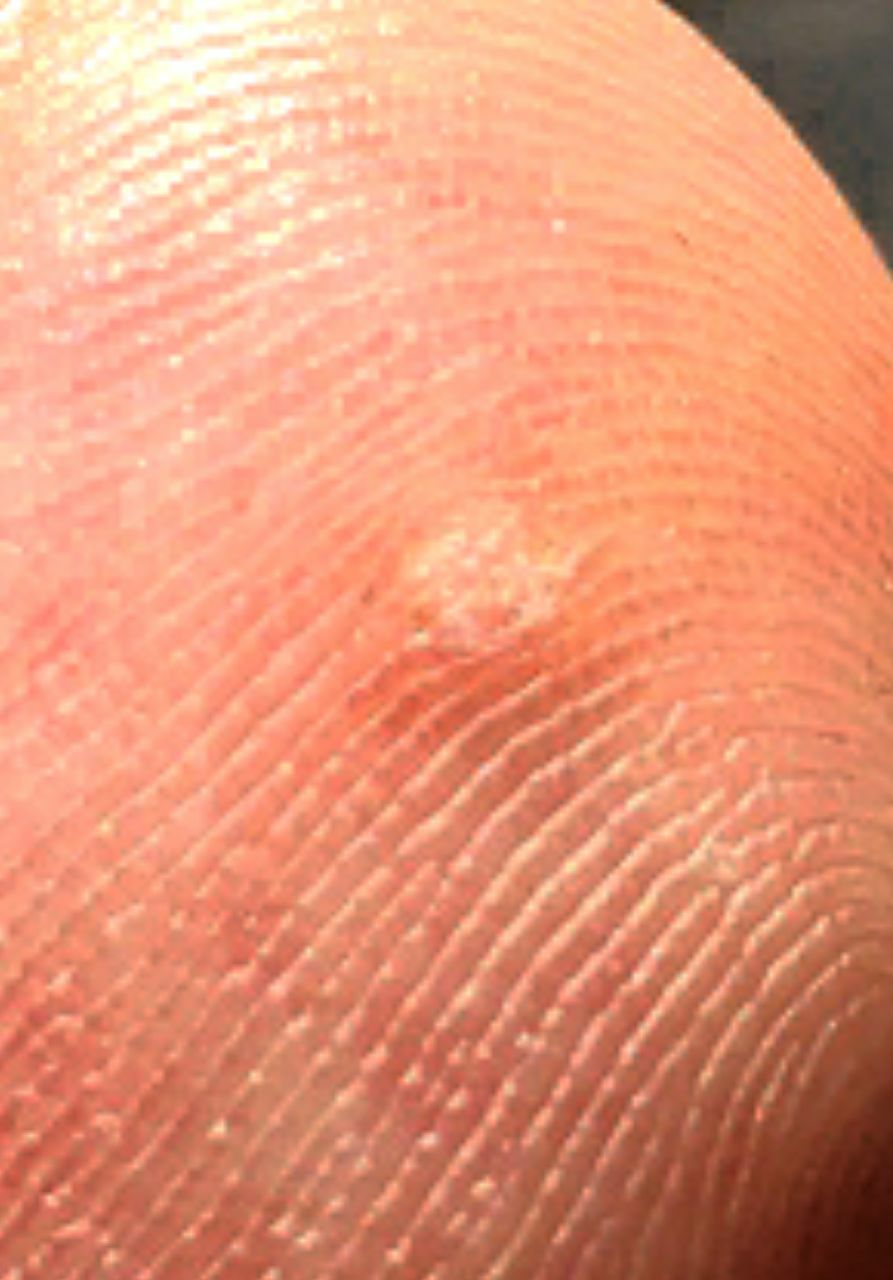
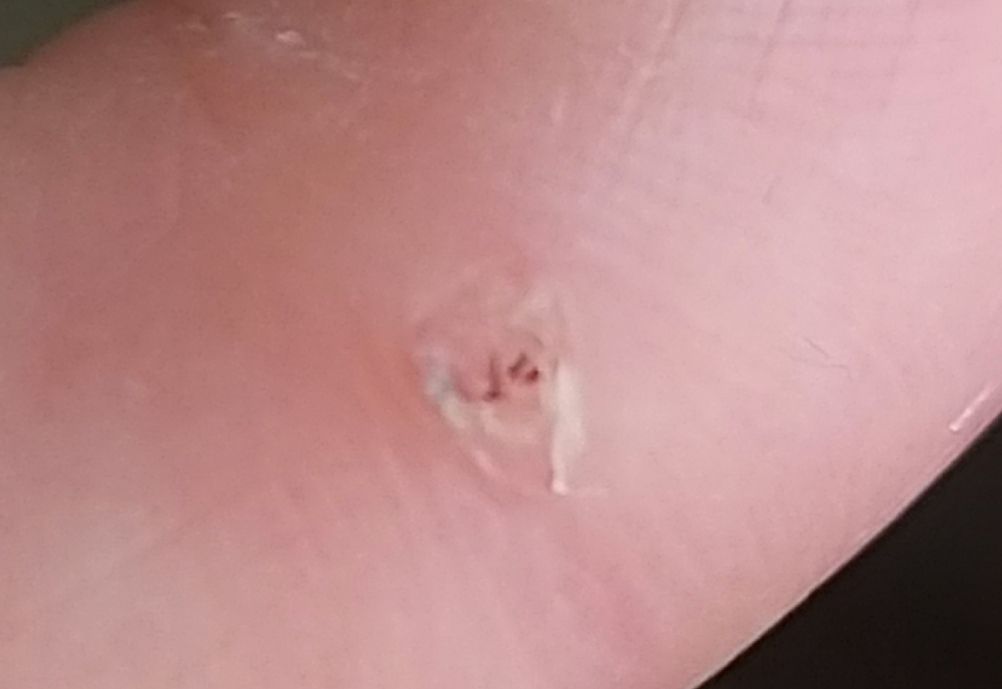
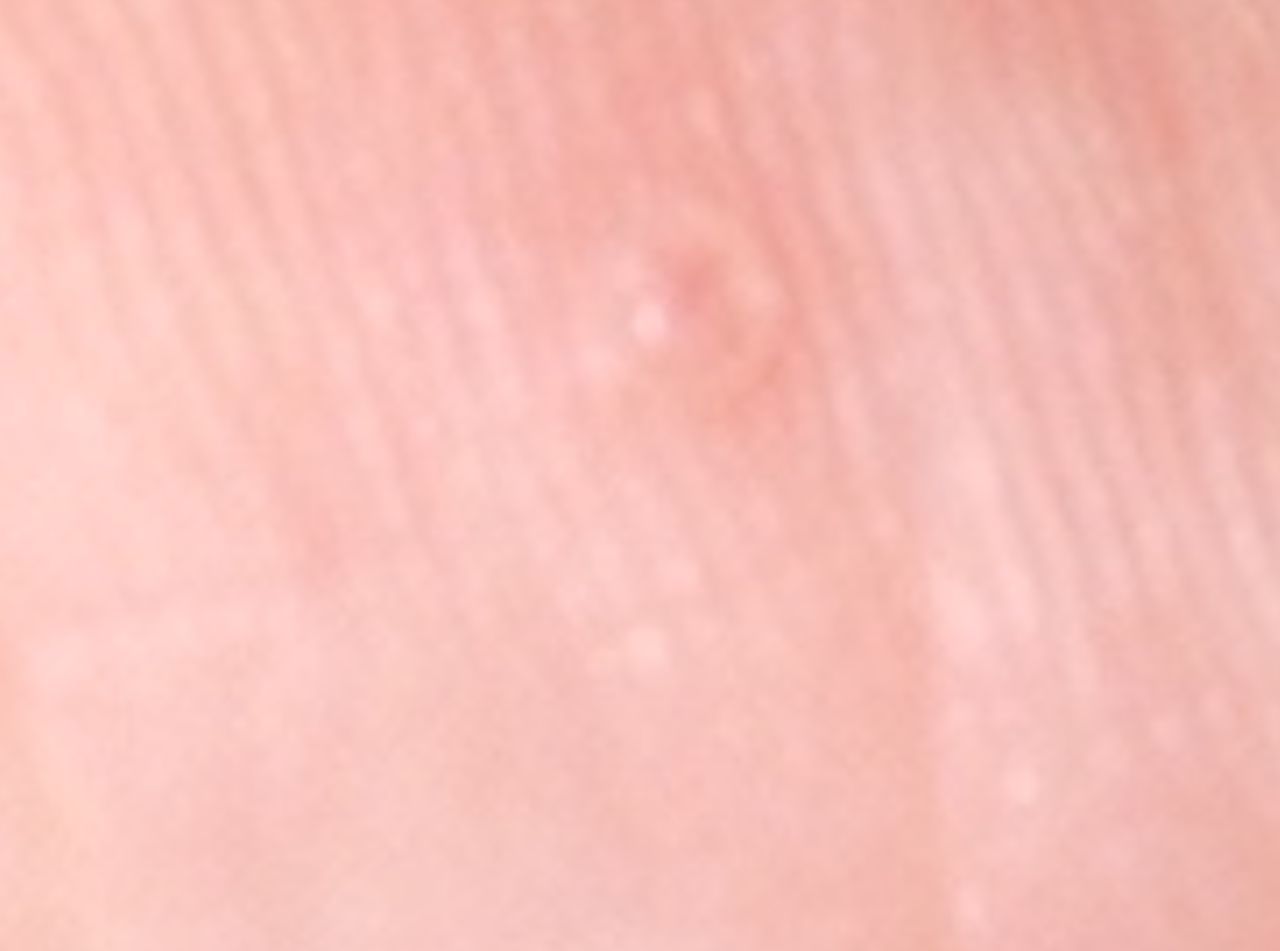
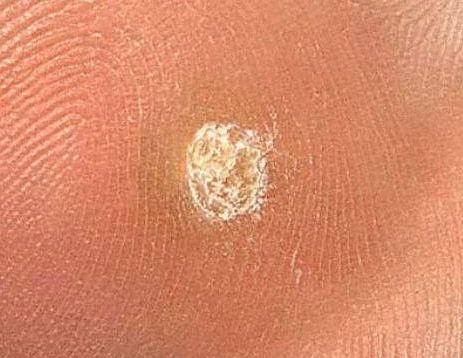
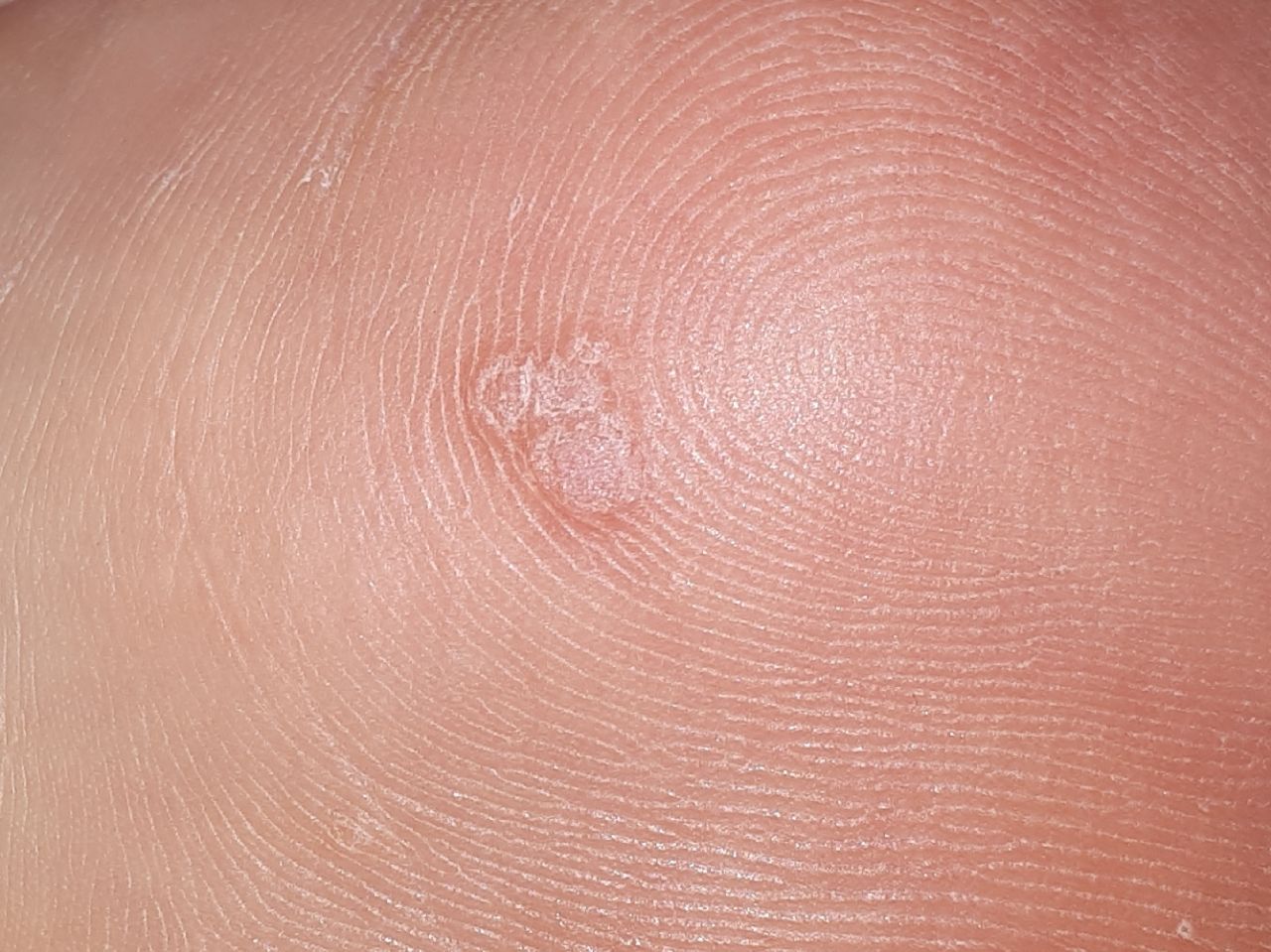
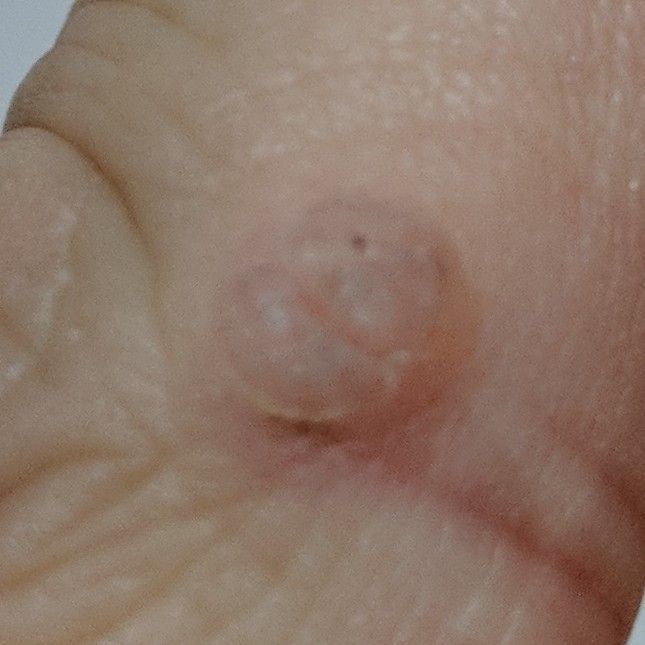
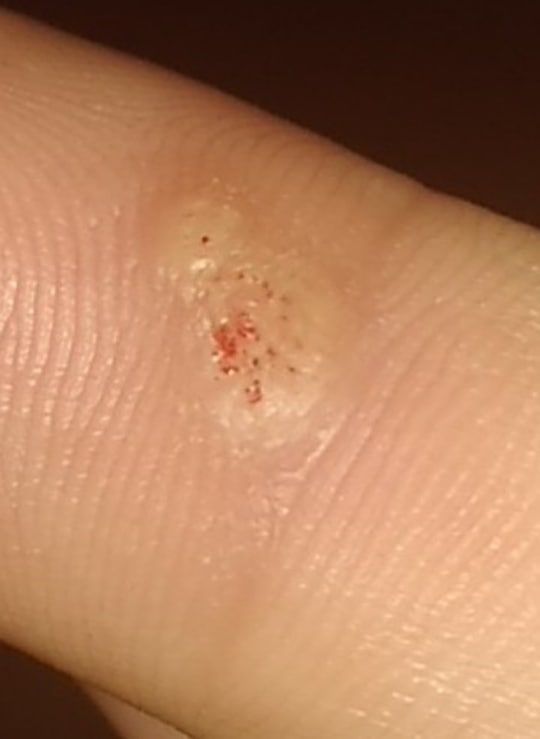
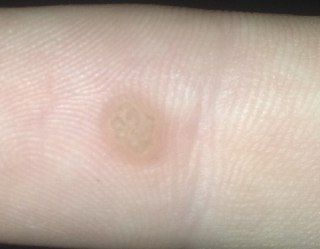
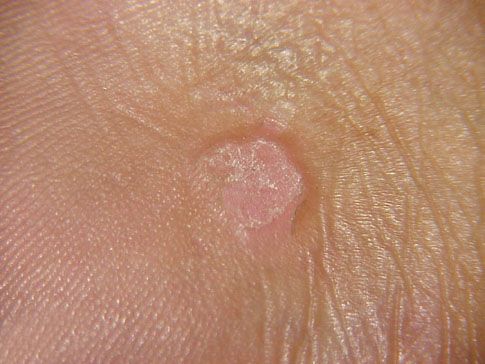
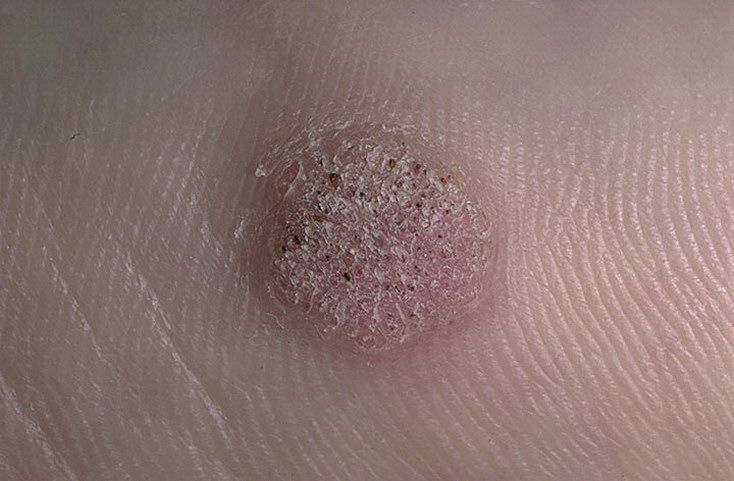
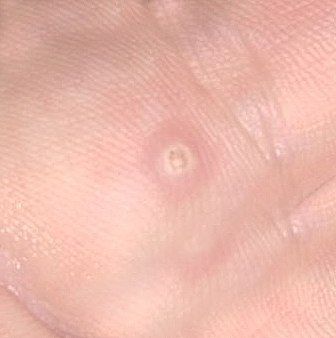
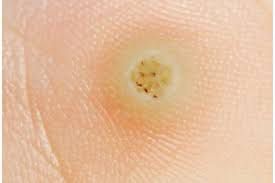
L’examen visuel d’une verrue virale permet de déterminer une formation aplatie qui dépasse de la peau. La largeur de la base correspond le plus souvent au diamètre du néoplasme lui-même ou est un peu plus étroite (ce qui est typique pour les formes de grande taille, dépassant largement la peau). La surface de la verrue est inégale, finement tubéreuse, en forme de petites papilles, rugueuse, avec une kératinisation.
Les bords de la verrue sont clairs et réguliers. En général, le bord est représenté par une « falaise » claire des couches supérieures de l’épiderme (corolle épithéliale du côté de la peau saine). La couleur de la verrue est corporelle ou un peu plus pâle, en présence d’une kératinisation importante – il y a des nuances de gris.
En règle générale, il n’y a pas de pilosité dans la zone de la verrue. Cependant, les verrues sont le plus souvent situées dans les zones anatomiques où les poils ne poussent pas d’eux-mêmes.
Les verrues sont de petite taille. La largeur peut atteindre 2 à 5 mm, la hauteur (au-dessus du niveau de la peau) 1 à 3 mm. Les grandes verrues sont rares (il s’agit généralement de groupes de néoplasmes individuels fusionnés en un seul conglomérat).
À la palpation, la verrue est plus dense que la peau normale. Les sensations subjectives sont également absentes, mais des picotements sont souvent ressentis à la pression.
Les néoplasmes se situent principalement sur les mains (à la fois sur la face palmaire et sur la face dorsale), rarement sur le visage ou le corps.
Description dermatoscopique
La dermatoscopie d’une verrue ordinaire permet de visualiser les structures suivantes :
- Chaque tubercule est représenté par la partie périphérique de couleur blanche (kératinocytes) et la partie centrale sous la forme d’un point rouge (vaisseau d’alimentation) ;
- Des points noirs-bruns peuvent être visualisés à la place des points rouges, signe caractéristique des capillaires verruqueux thrombosés ;
- A la périphérie de la verrue, il y a une transition nette avec la peau saine, il peut y avoir une corolle pâle faite de masses cornées.
Diagnostic différentiel
Le diagnostic différentiel s’effectue avec des néoplasmes tels que :
- Naevus papillomateux ;
- Nævus des glandes sébacées ;
- Nævus du halo ;
- Dermatofibrome ;
- Verrue plate ;
- Verrue plantaire ;
- Molluscum contagiosum ;
- Forme ganglionnaire du carcinome basocellulaire ;
- Mélanome sans pigment.
Risques
Une verrue ordinaire est sans danger sur le plan oncologique et ne présente pas de risque accru de malignité. En l’absence d’effet externe sur un tel néoplasme (traumatisme, rayonnement ultraviolet, rayonnement ionisant), le risque de malignité est comparable à celui d’une tumeur maligne sur une peau inchangée. Signes d’une éventuelle dégénérescence tumorale : croissance rapide, augmentation de la densité, changement d’aspect, apparition de sensations subjectives.
Les verrues qui dépassent sensiblement de la peau et qui sont localisées sur les mains sont plus dangereuses en raison de leur tendance à blesser. Il en résulte des saignements, des douleurs, et la plaie qui en résulte peut devenir la porte d’entrée de la microflore pathogène.
Les verrues intactes provoquent une gêne psychologique et esthétique.
Étant donné la nature virale de ces néoplasmes, avec leurs multiples apparences, il convient de parler d’une diminution des propriétés protectrices du système immunitaire, du portage du HPV. Le HPV pouvant présenter un risque oncogène élevé, il est nécessaire d’être plus attentif à sa santé et de se soumettre en temps utile à des examens oncologiques effectués par des spécialistes.
Tactique
En l’absence d’effet néfaste sur la verrue, de changement d’aspect et de sensations subjectives, l’autocontrôle (ou l’examen avec l’aide d’autres personnes dans des zones inaccessibles) est suffisant au moins une fois par an.
En cas de lésions mécaniques de la verrue, d’irradiation active par des rayons ultraviolets ou ionisants, ainsi qu’en cas de modification de l’apparence ou de sensations auparavant absentes, il convient de consulter un dermatologue ou un oncologue.
Le spécialiste détermine la possibilité d’un suivi dynamique ultérieur (le moment est déterminé individuellement) ou des indications sont données pour l’ablation de la verrue endommagée. Il est nécessaire d’enlever les néoplasmes qui sont soumis à des traumatismes constants et chroniques par les vêtements, les bijoux ou en raison des caractéristiques de l’emploi professionnel. L’ablation des verrues peut se faire simplement à la demande du patient lorsqu’elles présentent un défaut esthétique ou une gêne psychologique.
Dans le cas d’une observation dynamique, la photofixation des néoplasmes cutanés est d’une grande utilité, car elle permet de déterminer par la suite les changements d’apparence, même mineurs.
Les patients présentant des néoplasmes multiples sont examinés par un dermatologue au printemps et à l’automne (avant et après la saison des plages). Il est également recommandé à ces patients de dresser une carte des néoplasmes cutanés, ce qui simplifie grandement l’observation ultérieure, la recherche de nouvelles formations ou d’un changement dans les formations existantes.
Traitement
Pour le traitement des verrues virales, des méthodes moins traumatisantes peuvent être utilisées :
- L’ablation au laser ;
- Cryodestruction à l’azote liquide ;
- Ablation à l’aide d’un scalpel à ondes radio ;
- Electrocoagulation
S’il est impossible d’appliquer un traitement moins traumatisant, et en cas de doute sur la nature du néoplasme, le traitement chirurgical habituel consiste en une excision suivie d’un examen histologique du matériel obtenu.
L’auto-élimination ou le « retrait » des verrues ne peut être effectué en raison du risque élevé de complications (saignements, processus inflammatoires), ainsi que de l’impossibilité de déterminer de manière indépendante et sans ambiguïté la nature de la tumeur retirée.
Après l’ablation des verrues, en relation avec leur étiologie virale, il existe toujours un risque de réapparition de néoplasmes similaires à la fois dans la zone d’ablation et dans les zones adjacentes. La prévention permet de réduire la probabilité de rechute.
La prévention
La prévention de l’apparition des verrues consiste à adopter une attitude douce et prudente à l’égard de la peau, à traiter à temps les maladies infectieuses (y compris le papillomavirus humain, avec confirmation de sa présence dans l’organisme), à renforcer l’immunité, à adopter une hygiène personnelle correcte et de qualité, et à maintenir un mode de vie sain.
Pour exclure les conséquences négatives, y compris les tumeurs malignes, après l’apparition d’une verrue, il est nécessaire :
- Limiter le rayonnement ultraviolet dans la zone concernée (lit de bronzage, bronzage solaire) ;
- L’utilisation de crèmes protectrices pendant les périodes d’activité solaire ;
- L’exclusion des traumatismes cutanés chroniques ;
- Limitation ou exclusion des radiations ionisantes, des risques professionnels ;
- Respect des mesures de sécurité lors du travail avec des facteurs d’altération de la peau ;
- Hygiène personnelle et sensibilisation de base aux tumeurs cutanées.
Elle exige également une inspection régulière des verrues, la consultation opportune d’un spécialiste en cas de changements externes et l’ablation des néoplasmes potentiellement dangereux.