Dermatite (du grec ancien δέρμα, δέρματος – peau + latin itis – bouger, tourner) – inflammation aiguë ou chronique de la peau, se développant sur le site d’une exposition directe à un facteur physique ou chimique externe.
Cette maladie est très fréquente, affectant 15 à 20 % de tous les patients souffrant de maladies de la peau.
Manifestations
En phase aiguë :
- rougeur
- œdème
- bulles
- mouillage
- croûtes
En cas d’évolution chronique :
- épaississement de la peau (lichénification)
- desquamation.
Les diagnostics « dermatite » et « eczéma » sont souvent utilisés de manière interchangeable. Dans la littérature médicale anglo-américaine, le terme « dermatite » est plus souvent utilisé pour désigner ces maladies. En dermatologie européenne, il est d’usage depuis plusieurs décennies d’appeler « dermatite » les réactions cutanées d’intolérance qui surviennent de manière aiguë et ont tendance à se rétablir rapidement, et « eczéma » celles qui surviennent de manière chronique et ont une faible tendance à se rétablir.
Dans cette optique, la classification suivante des dermatites a été adoptée :
Dermatite de contact aiguë
- simple
- allergique
Dermatite de contact chronique
- cumulatif-toxique
- allergique
Dermatite de contact irritante simple
L’intensité de l’inflammation est liée à la concentration de l’irritant et à la durée du contact.
Facteurs déclenchants :
- Contact permanent avec des stimuli faibles (eau, savon, chaleur, frottement).
- Contact avec un irritant fort (acides, alcalis, ciment humide)
Manifestations :
- en cas de contact permanent avec des stimuli faibles (sécheresse, fissures, érythème)
- les stimuli forts provoquent une réaction immédiate (brûlure, rougeur, ulcération)
Environ 80 % des cas de dermatite de contact sont des dermatites de contact irritantes simples. Contrairement à la dermatite de contact allergique, il n’y a pas de réaction allergique à un allergène spécifique dans le développement de la dermatite de contact irritante.
Mécanisme de développement
La sensibilité à un irritant est individuelle et peut varier.
Modes d’exposition au stimulus :
- contact direct
- voie aérienne
Les irritants les plus courants :
- les détergents
- acides
- produits chimiques alcalins
- huiles
- solvants organiques
- oxydants
- agents chimiques réducteurs
- l’eau
- fibre de verre
- sciure de bois
- formaldéhyde
- résines époxy
- solvants industriels
- glutaraldéhyde
- frottement constant et irritation mécanique
Lorsque le seuil d’irritation est atteint, une dermatite persistante se développe à la suite d’un contact mineur avec des irritants légers.
Une faible humidité abaisse le seuil d’irritation.
L’exposition à l’humidité et au cycle humide-sec dans des zones telles que la paume des mains, les fesses, l’aine, la peau autour d’une plaie et chez les nourrissons, provoque souvent une inflammation.
La dermatite d’irritation peut être compliquée par des allergies, du fait de l’augmentation de l’utilisation de médicaments topiques et de la pénétration plus facile des allergènes dans la peau endommagée.
Les antécédents atopiques (rhume des foins, asthme ou eczéma) prédisposent à une sensibilité accrue de la peau à l’irritation ; la dermatite chez ces patients prend du temps et est plus difficile à traiter.
Symptômes
Localisation :
- faces dorsales et palmaires des mains
- paupières
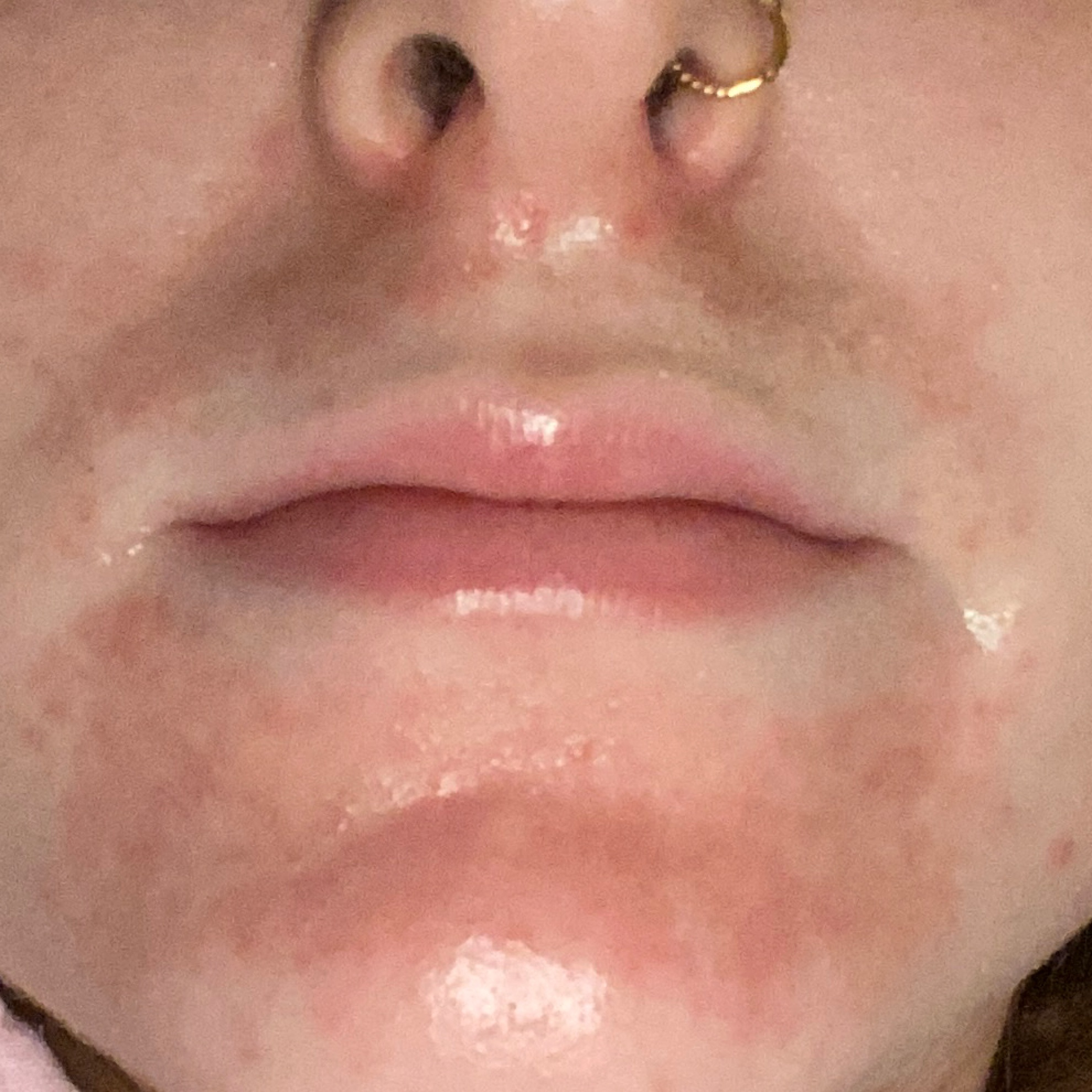
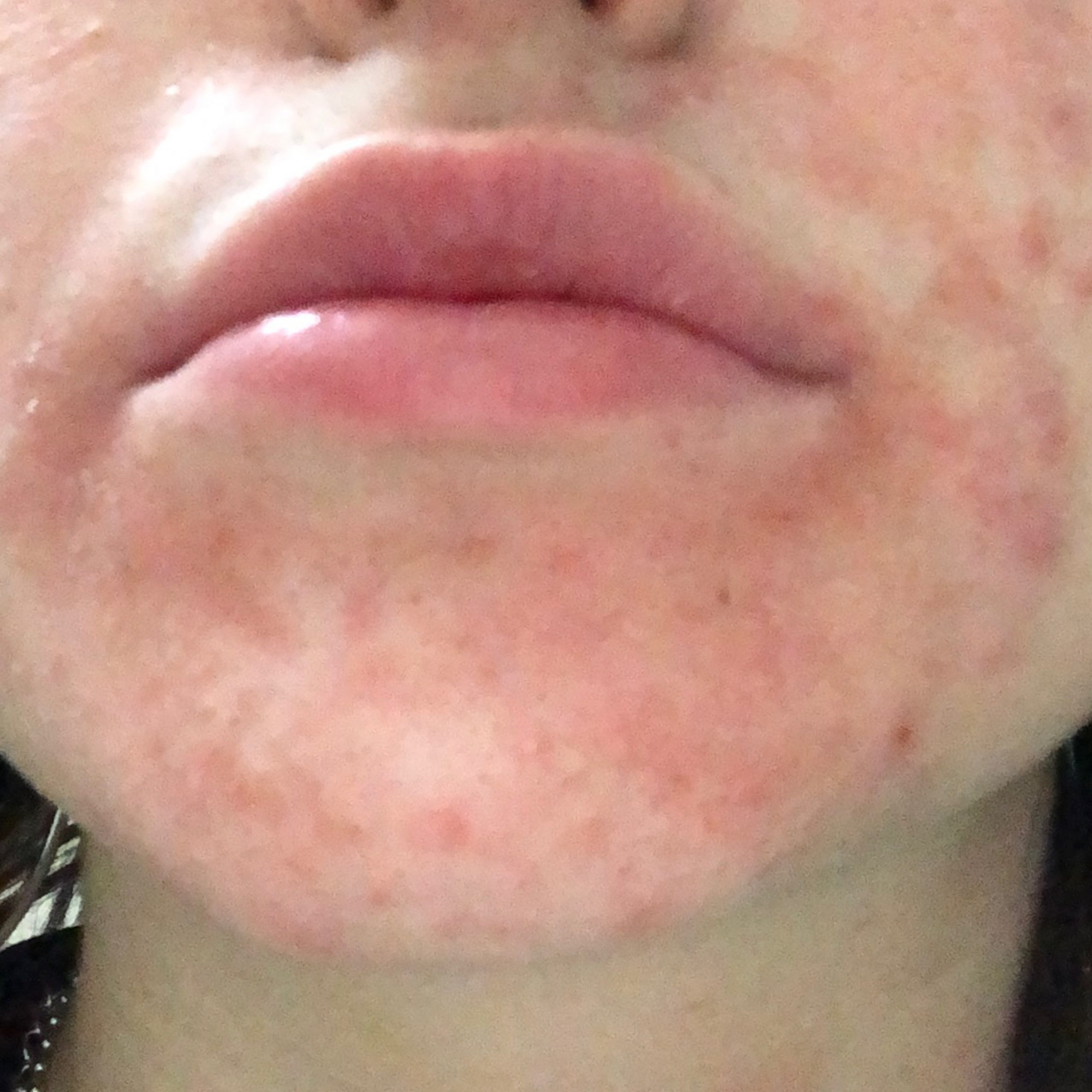
- les lèvres (l’habitude de se lécher les lèvres entraîne souvent un cycle répétitif d’humidité et de sécheresse)
Les symptômes sont subjectifs
- démangeaisons
- brûlure (souvent supplantée par les démangeaisons)
- douleur
Les symptômes sont objectifs
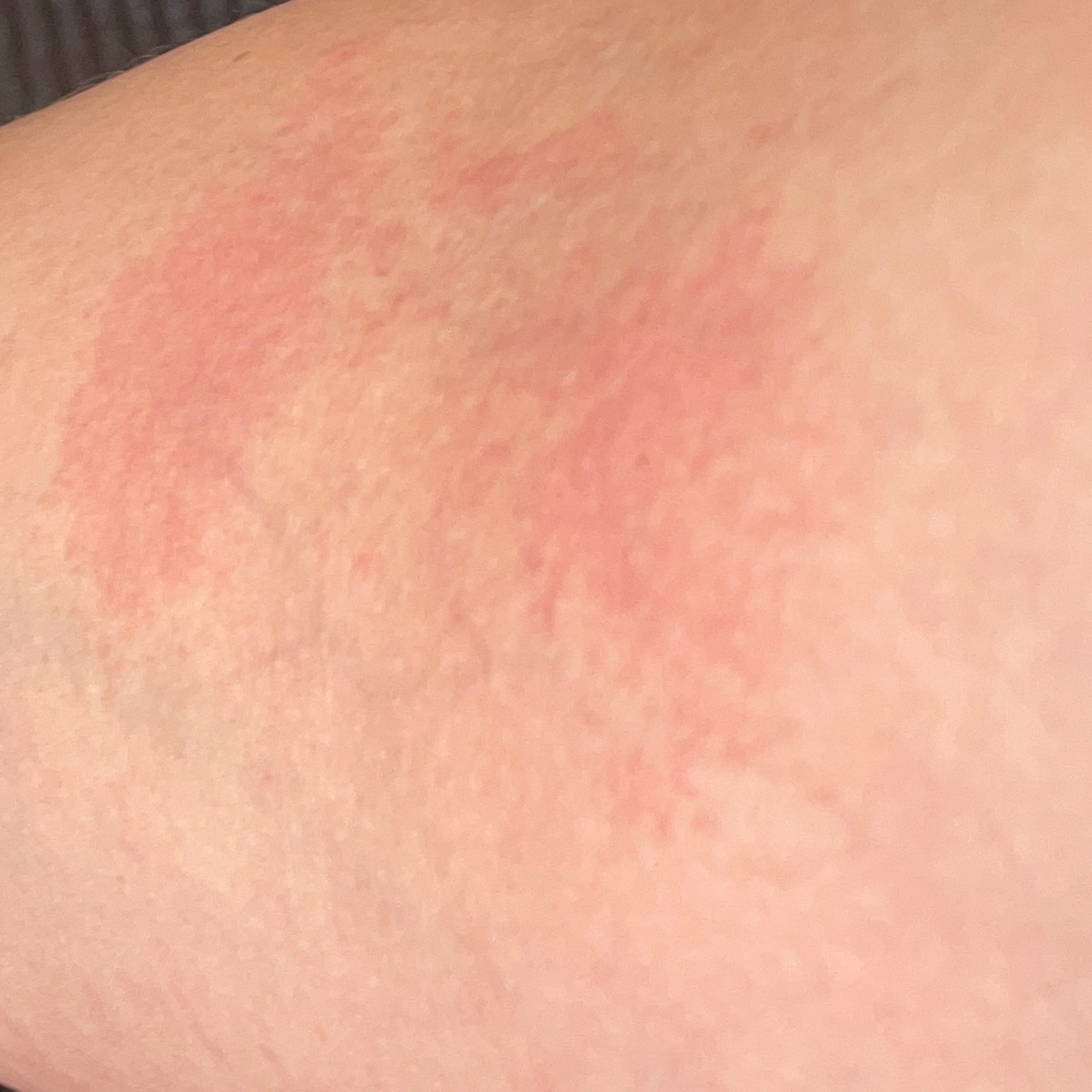
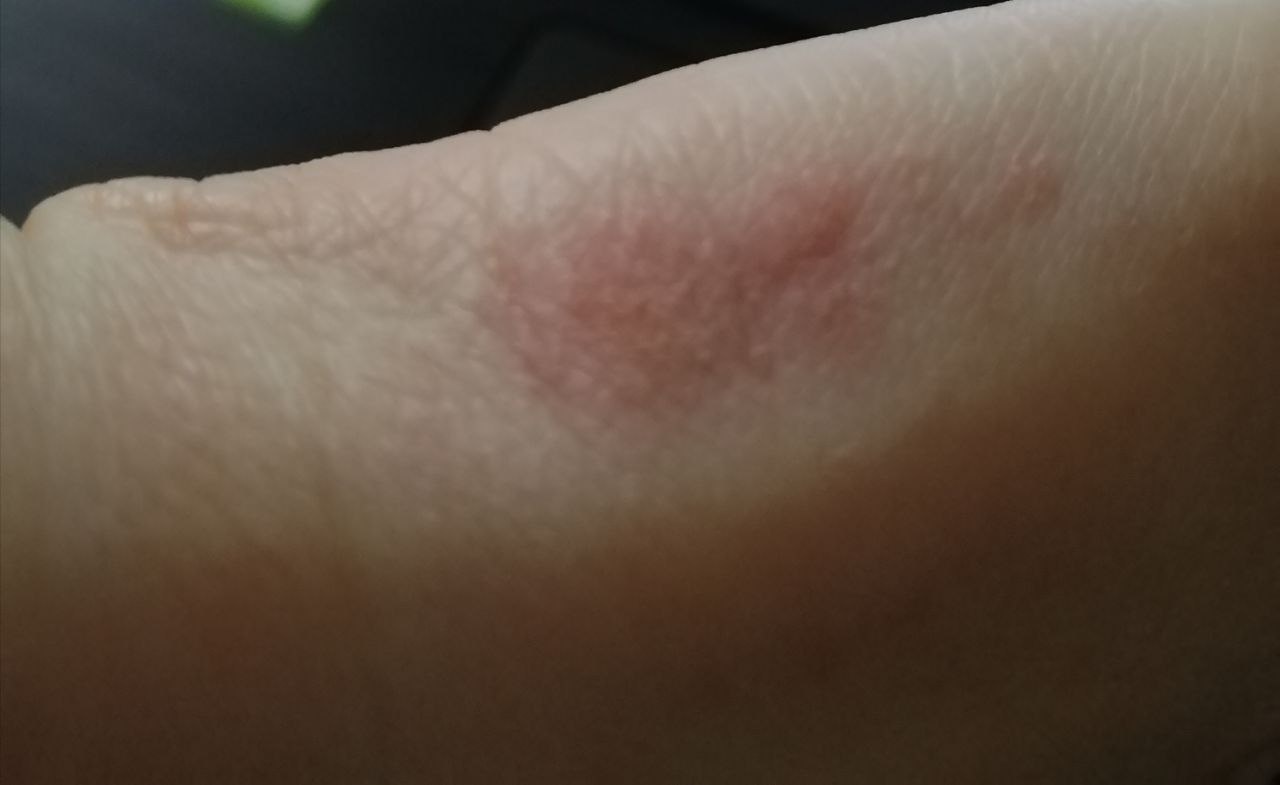
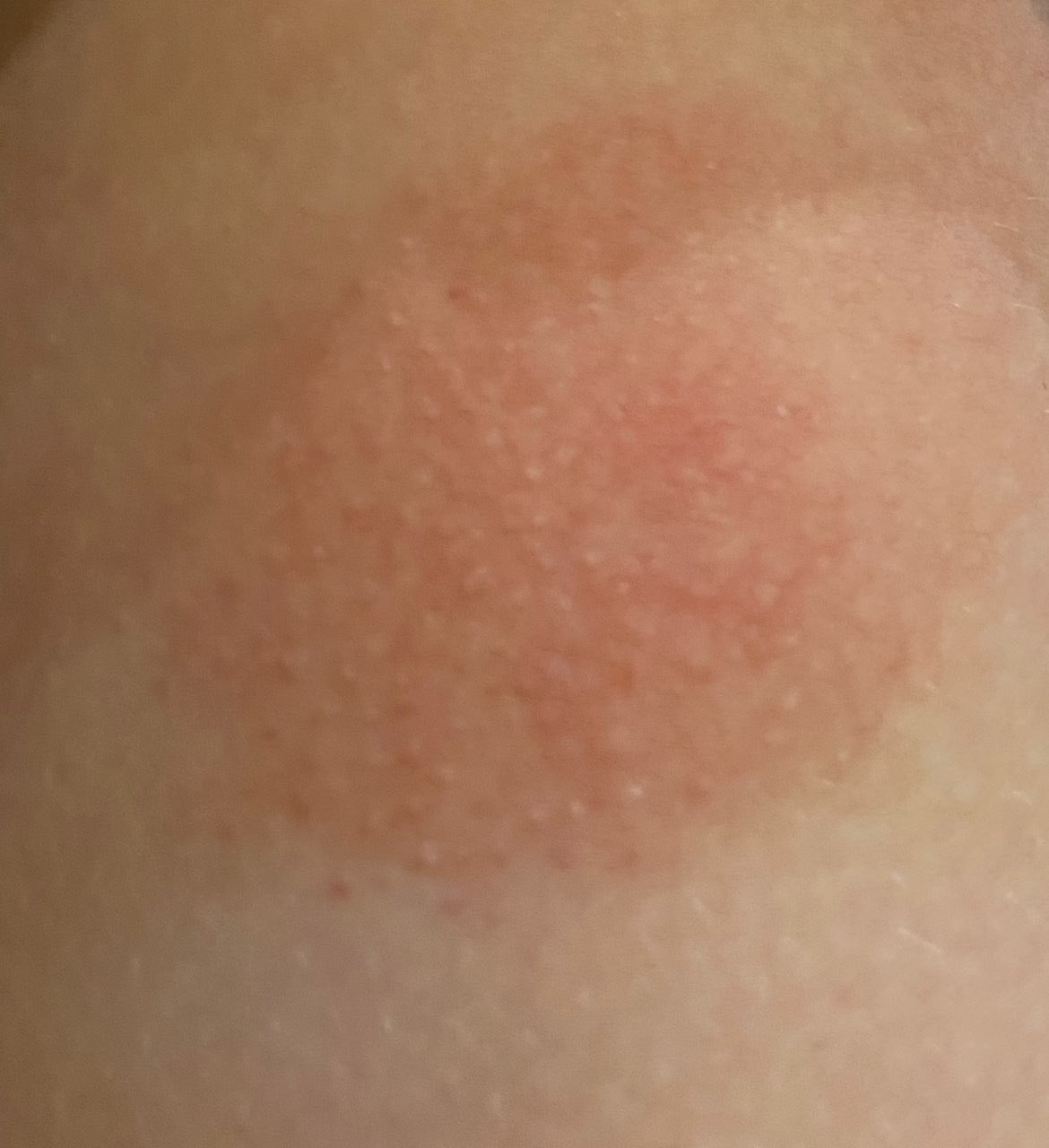
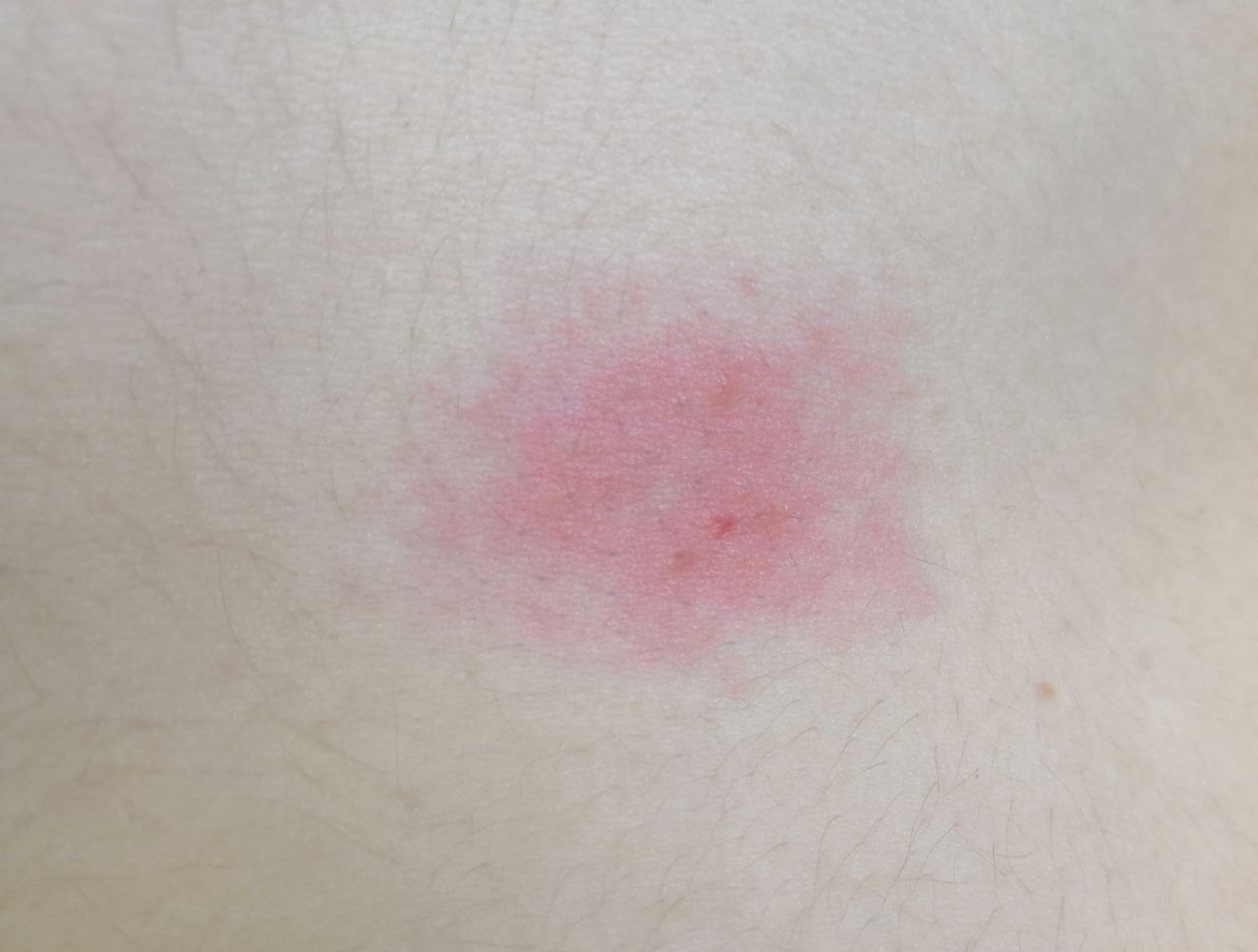
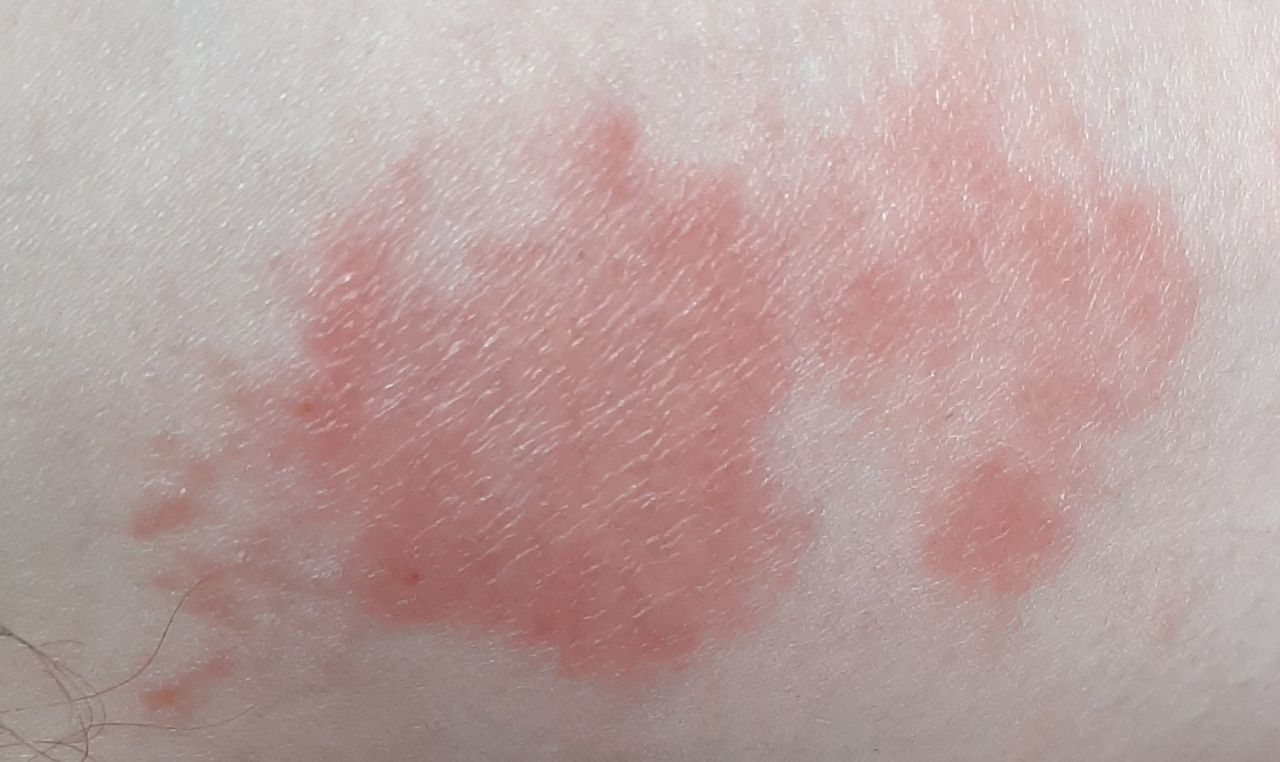
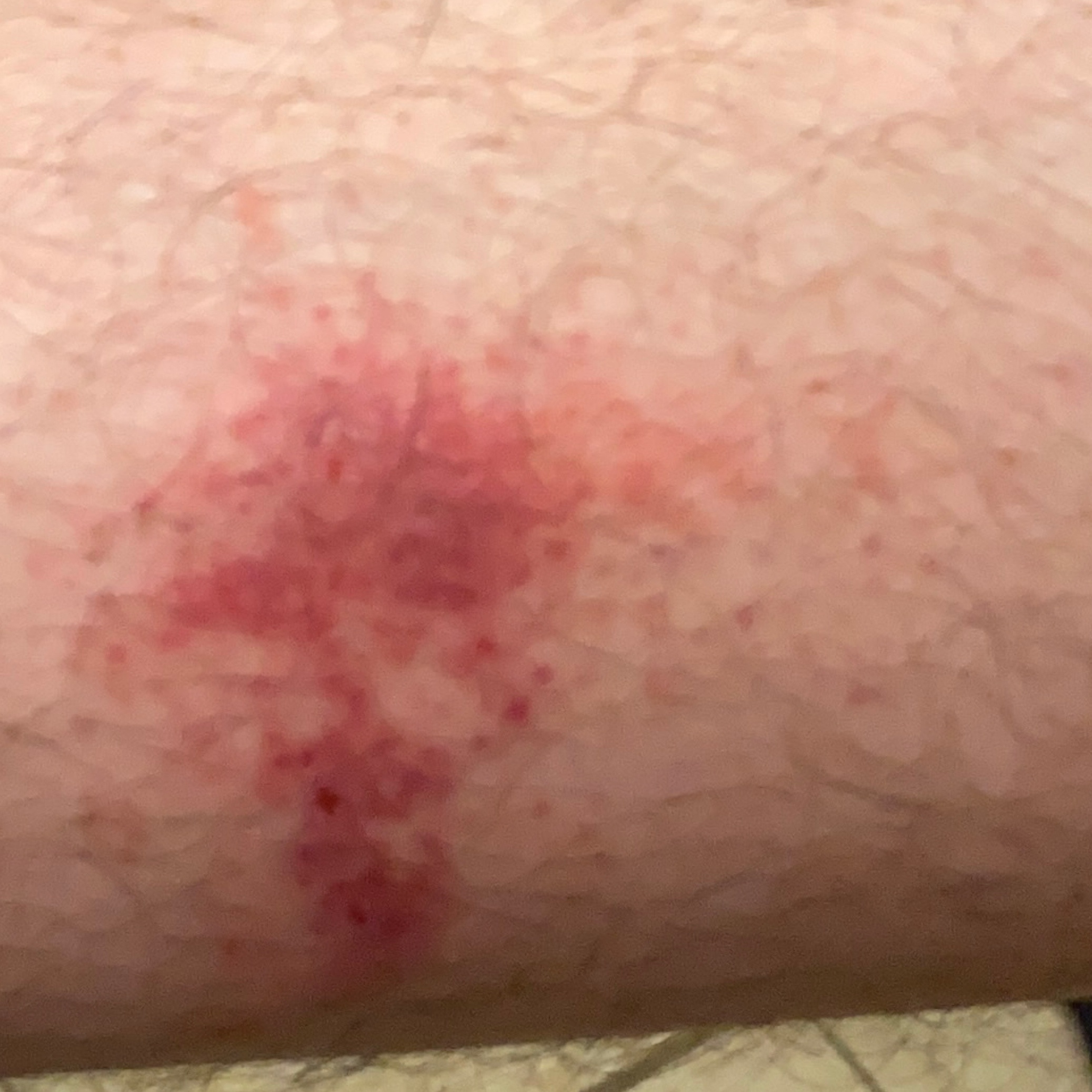
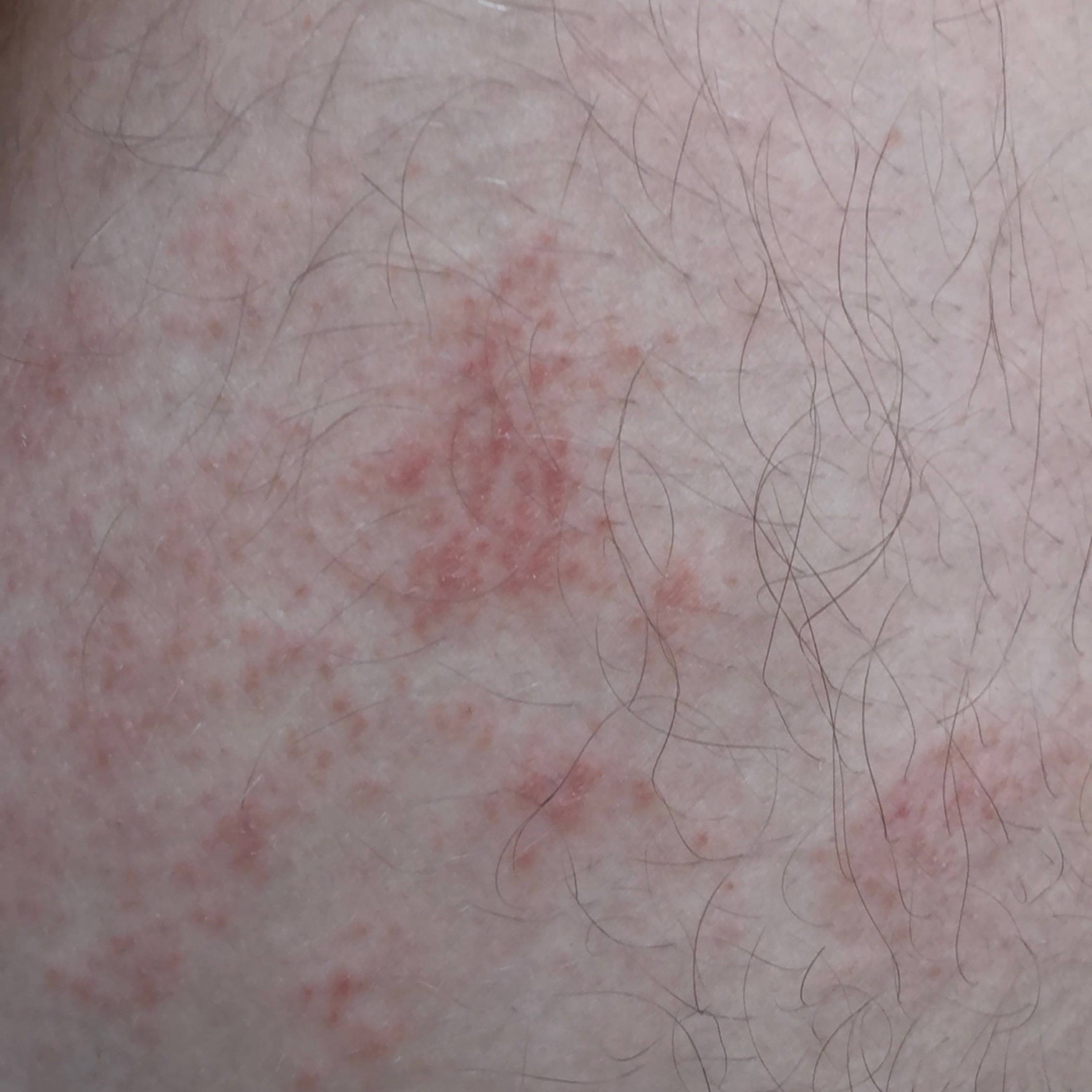
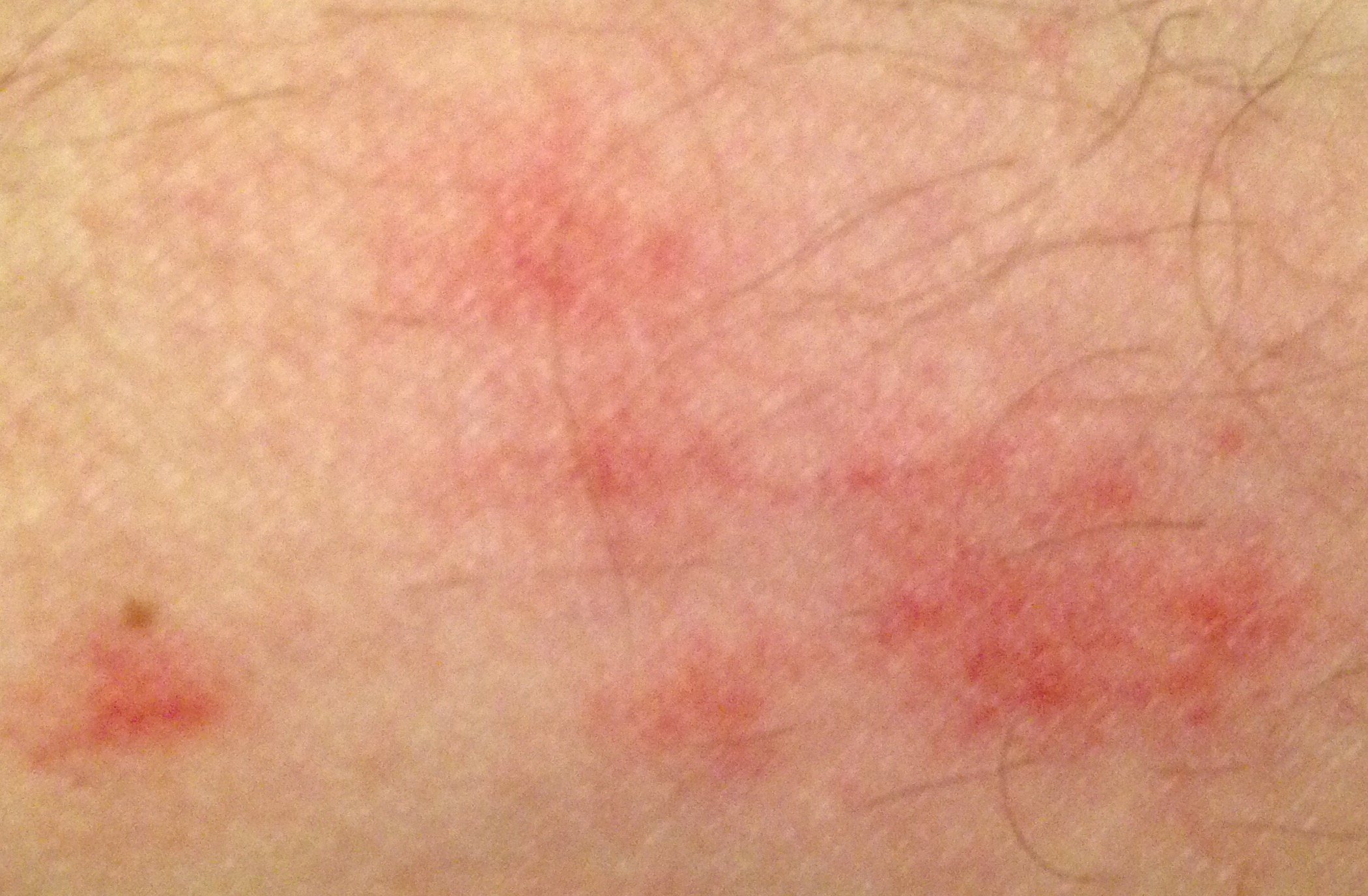
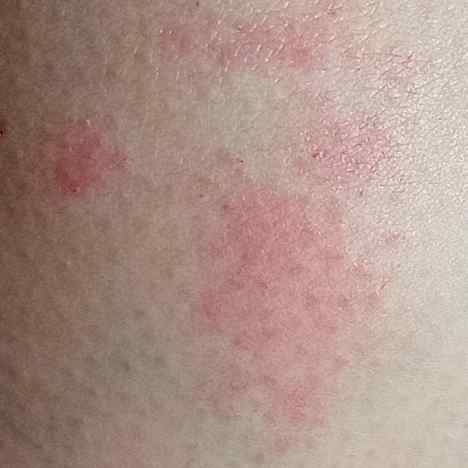
- érythème (rougeur)
- sécheresse
- fissures douloureuses
- desquamation
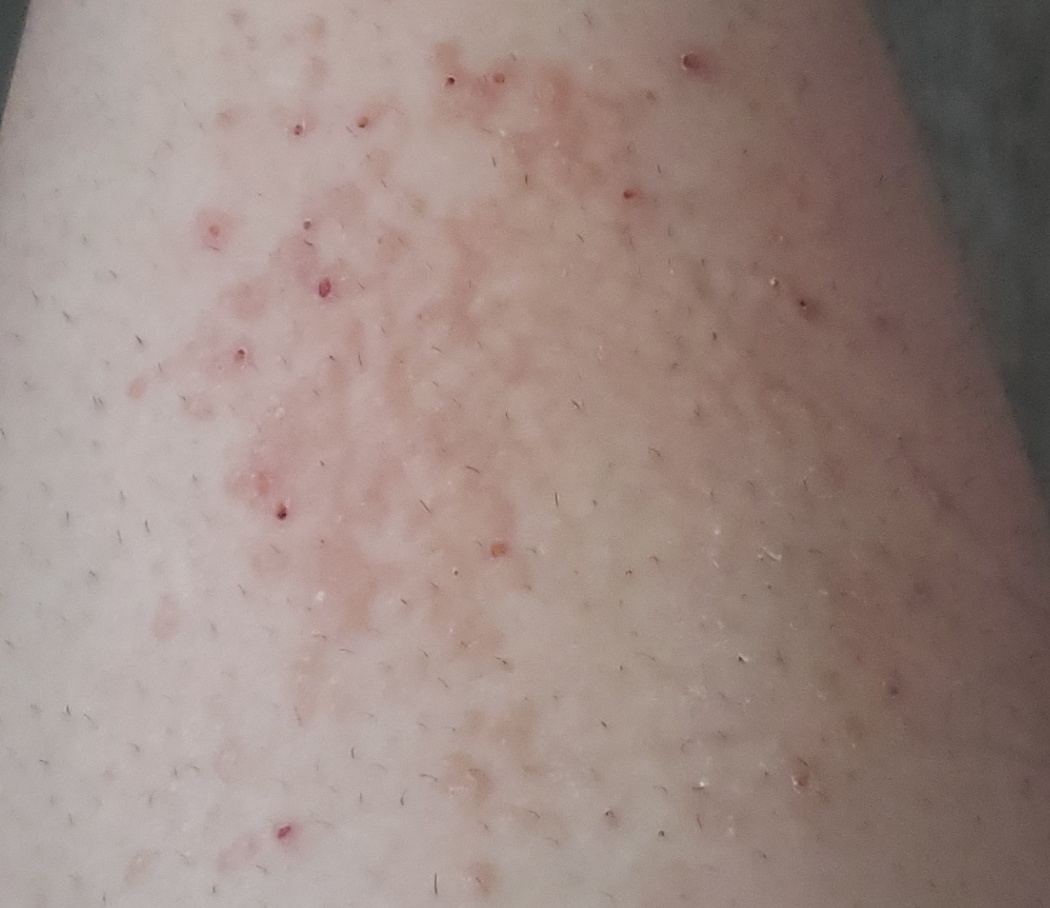
- vésicules (rare)
La dermatite irritante aiguë peut se présenter sous forme de papules et/ou de vésicules suintantes sur un fond érythémateux avec suintement et œdème.
La dermatite d’irritation chronique persistante se caractérise par une lichénification, des macules érythémateuses, des fissures, des excoriations et une desquamation. La forme hyperkératosique se caractérise par une desquamation persistante, des fissures et un érythème léger et peut résulter d’un traumatisme mécanique, tel que la manipulation de papier. La peau exposée peut « brûler » au contact de préparations topiques par ailleurs bien tolérées.
Diagnostic en laboratoire
- Examen dans une solution de KOH pour exclure une infection fongique.
- Test épicutané pour évaluer le rôle de la dermatite de contact allergique si sa présence peut être suggérée par les antécédents (par exemple, exposition à des allergènes) ou si la maladie est torpide et persiste malgré le traitement et les mesures de prévention. Le test épicutané est généralement réalisé à l’aide de lots de dépistage d’allergènes prêts à l’emploi, composés de 24 échantillons.
- La biopsie est rare et montre une spongiose, un œdème dermique et un infiltrat inflammatoire à prédominance lymphocytaire
Diagnostic différentiel
- Dermatite de contact allergique (les vésicules et les démangeaisons sont souvent plus typiques de la dermatite de contact allergique que de la simple dermatite de contact irritante).
- Dermatite atopique.
- Infection fongique.
Traitement
- Élimination ou réduction du contact avec les irritants cutanés.
- Réduction du nombre de cycles de séchage et d’humidification dus, par exemple, au lavage constant des mains.
- Les gants en coton portés sous des gants en vinyle permettent de réduire l’humidité des mains lorsque l’on travaille dans des environnements humides.
- Des gants appropriés doivent être portés lors de la manipulation de solvants ou de produits chimiques spécifiques.
- Application régulière d’émollients adoucissants tels que la vaseline sur la peau affectée.
- En cas de dermatite irritative simple des mains, des agents hormonaux locaux sont appliqués deux fois par jour pendant plusieurs semaines – des stéroïdes topiques d’efficacité pharmacologique moyenne ou élevée pour réduire l’érythème, les démangeaisons, le gonflement et la douleur.
Dermatite de contact allergique
La dermatite de contact allergique est une réaction allergique retardée provoquée par le contact de la peau avec un allergène. Une allergie est spécifique à un produit chimique particulier.
Les allergènes les plus courants :
- les métaux tels que le nickel et le chrome
- les additifs de caoutchouc dans les gants et les chaussures (carbamates, thiurames, mercapto-benzathiazole)
- conservateurs ou autres additifs dans les lotions pour la peau, les écrans solaires, d’autres cosmétiques et produits d’hygiène
- arômes et additifs aromatiques
- les colorants
- formaldéhyde et substances apparentées
- additifs pour vernis à ongles
- médicaments topiques (par exemple, bacitracine, néomycine, hydrocortisone)
Mécanisme de développement
- Le contact avec le produit chimique est nécessaire au développement d’une allergie. Après le premier contact, le développement d’une hypersensibilité de type allergique prend 14 à 21 jours.
- Le temps nécessaire au développement de l’inflammation chez une personne déjà sensibilisée est de 12 à 48 heures, mais peut varier de 8 à 120 heures.
- Après un seul contact, l’éruption peut durer jusqu’à 3 semaines.
- Des allergies à des produits (cosmétiques, médicaments externes, allergènes liés à la profession du patient) ou à d’autres substances peuvent survenir même si le patient a été en contact avec eux pendant longtemps et sans difficulté.
- Les éruptions réapparaissent si les contacts sont répétés.
- Étant donné que de nombreux produits contiennent des ingrédients identiques ou chimiquement similaires, le remplacement d’un produit topique par un autre ne résout souvent pas l’éruption.
- Certains patients développent des allergies de contact à plusieurs allergènes à la fois (multiples).
- Certaines substances allergènes sont des photoallergènes : leur interaction avec la lumière du soleil est nécessaire pour qu’une réaction allergique se produise.
- Les personnes sensibilisées à des médicaments topiques ou à d’autres allergènes peuvent développer une inflammation eczémateuse généralisée en cas d’ingestion de médicaments ou d’autres produits chimiques (réaction intrinsèque-externe). Par exemple, un patient sensibilisé à la crème topique de diphénhydramine réagit par une éruption généralisée à la diphénhydramine orale.
- Les sensibilisants puissants, tels que le sumac vénéneux, peuvent provoquer une inflammation intense en dépit de leur faible concentration ou d’un contact court ; les sensibilisants faibles ne peuvent provoquer qu’un érythème prurigineux.
Symptômes
L’intensité de l’inflammation dépend du degré de sensibilité individuel, de la concentration de l’allergène et de la durée du contact avec l’allergène.
Symptômes subjectifs
- fortes démangeaisons
Symptômes objectifs
- vésicules
- œdème
- érythème
- cloques (causées par des allergènes puissants comme le sumac vénéneux)
Localisation
- La paume des mains, les avant-bras et le visage sont les sites les plus courants de la dermatite de contact allergique.
- Au départ, la dermatite n’affecte que la zone de contact direct.
- Si ce contact est chronique, la dermatite allergique peut s’étendre au-delà de la zone de contact primaire.
- La dermatite végétale est souvent linéaire.
- L’allergie à une préparation topique appliquée sur le visage peut se manifester par des plaques d’érythème asymétriques et prurigineuses, et des vésicules sont rarement présentes.
- La dermatite de contact allergique peut affecter des zones très limitées de la peau, telles que les paupières, le dos des mains, les lèvres, les pieds ou les organes génitaux.
- Les allergènes en suspension dans l’air (comme le sumac vénéneux qui brûle) peuvent provoquer une dermatite sur le visage (y compris les paupières et la peau derrière les oreilles), le cou et d’autres parties exposées du corps.
- La dermatite de contact photoallergique touche généralement les zones exposées du corps : le visage, le cou, les avant-bras et le dos des mains. Les zones situées sous le menton, sur les paupières supérieures et derrière les oreilles ne sont généralement pas touchées.
- La dermatite de contact allergique professionnelle touche le plus souvent les paumes ; le visage et les paupières peuvent être touchés si l’allergène est en suspension dans l’air ou s’il y a transmission indirecte de l’allergène des mains au visage.
Diagnostic en laboratoire
- Le test du lambeau est indiqué pour les personnes souffrant de dermatite persistante ou récurrente. Il est réalisé avec un panel assez large d’allergènes issus des domaines de l’activité professionnelle et des loisirs, ainsi que ceux associés aux produits de soin de la peau. Si l’ensemble des allergènes utilisés pour les tests épicutanés est limité ou ne comprend pas d’allergènes provenant du secteur professionnel du patient, certains allergènes importants risquent de ne pas être détectés. Les tests épicutanés nécessitent trois visites chez le dermatologue. La première consiste à appliquer le produit chimique allergène à la concentration appropriée, la deuxième à effectuer le test, à lire et à analyser les résultats, et la dernière à procéder à l’évaluation finale des réactions retardées. Si la dernière étape est omise, l’identification de l’allergène peut échouer.
- Le phototest en patchwork est réalisé chez les patients dont la répartition des lésions est fonction du type de photodermatite.
Diagnostic différentiel
- Dermatite de contact irritante
- Dermatite atopique (le type de distribution des lésions peut aider à la différencier ; les patients atopiques ont souvent des allergies de contact).
- Maladies du tissu conjonctif
- Rosacée (la répartition de l’érythème, les bouffées vasomotrices et la présence d’une sensation de brûlure aident à établir un diagnostic différentiel).
Traitement
- Pour guérir, il est nécessaire d’éviter tout contact avec l’allergène. Il est important d’identifier correctement les allergènes. Si la cause n’est pas évidente, il est recommandé de commencer le traitement afin de procéder ultérieurement à un examen et de programmer un test épicutané.
- Toutes les crèmes hydratantes, lotions et agents externes sont annulés, à l’exception de la vaseline ordinaire, si elle est nécessaire pour les peaux sèches.
- Certains allergènes (tels que ceux contenus dans les produits chimiques de coloration des cheveux et les adhésifs) peuvent pénétrer dans les gants en caoutchouc, de sorte que cette protection peut s’avérer insuffisante.
- Pour le traitement de la dermatite, une pommade à base de corticostéroïdes est prescrite deux fois par jour pendant 2 à 3 semaines.
- Le choix de l’efficacité pharmacologique d’un corticostéroïde dépend de la zone du corps affectée : les corticostéroïdes faibles sont utilisés pour le visage, les corticostéroïdes de force moyenne pour les bras, les jambes et le tronc, et les corticostéroïdes de grande efficacité pharmacologique pour les paumes et les plantes.
- Il est préférable d’utiliser une pommade de corticostéroïdes plutôt qu’une crème, car les additifs des crèmes peuvent être allergisants.
- En cas de dermatite de contact sévère ou généralisée, une cure de corticostéroïdes systémiques est prescrite pendant 3 semaines avec une diminution progressive de la dose.