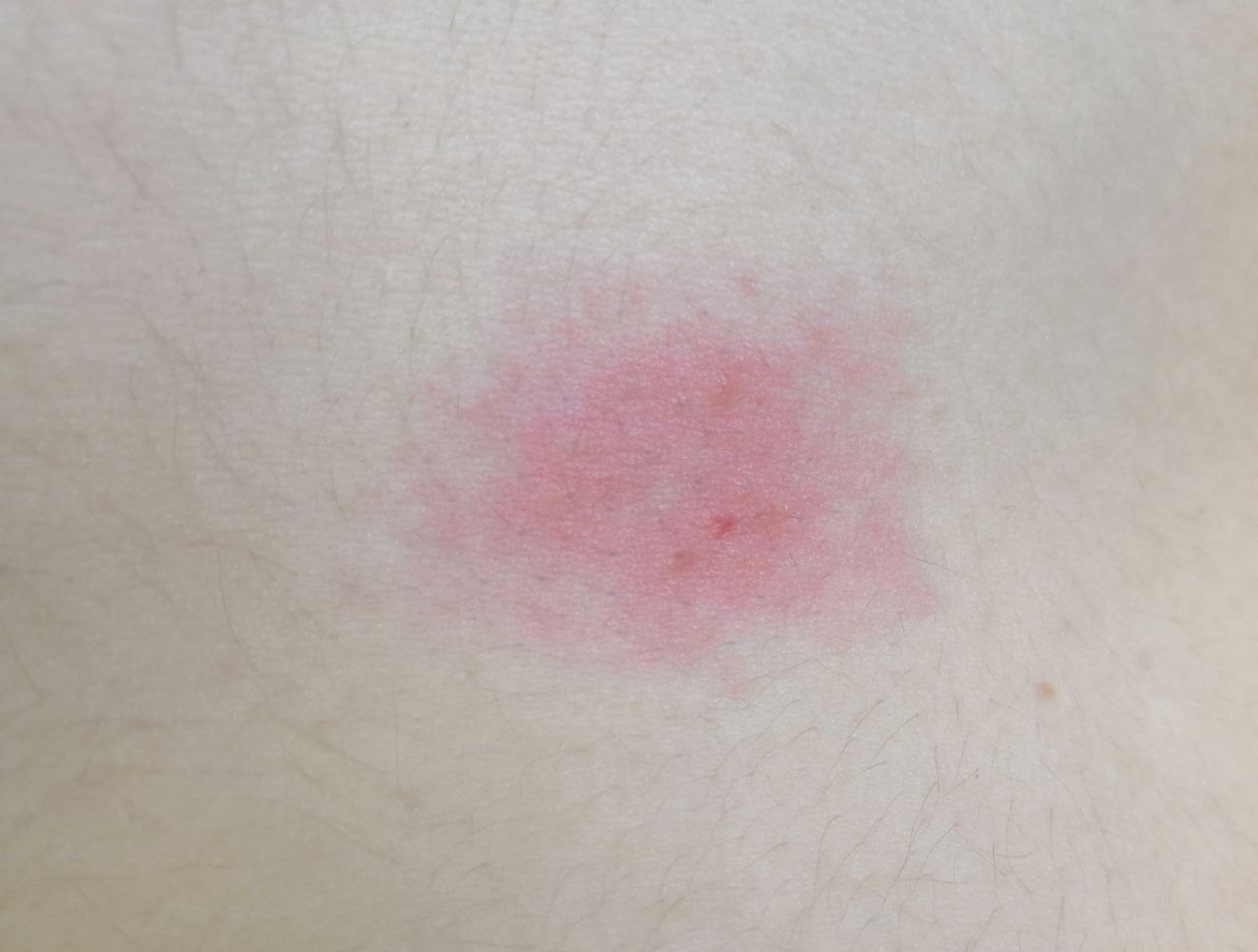
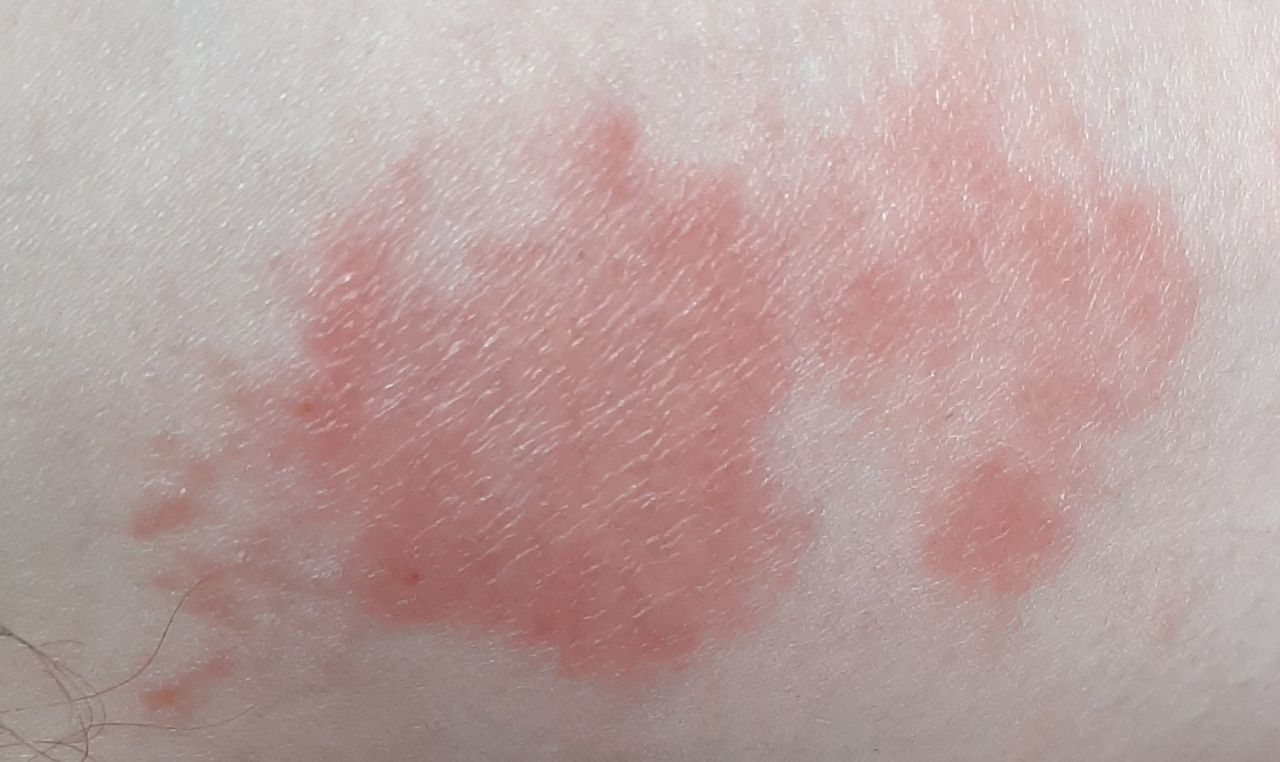
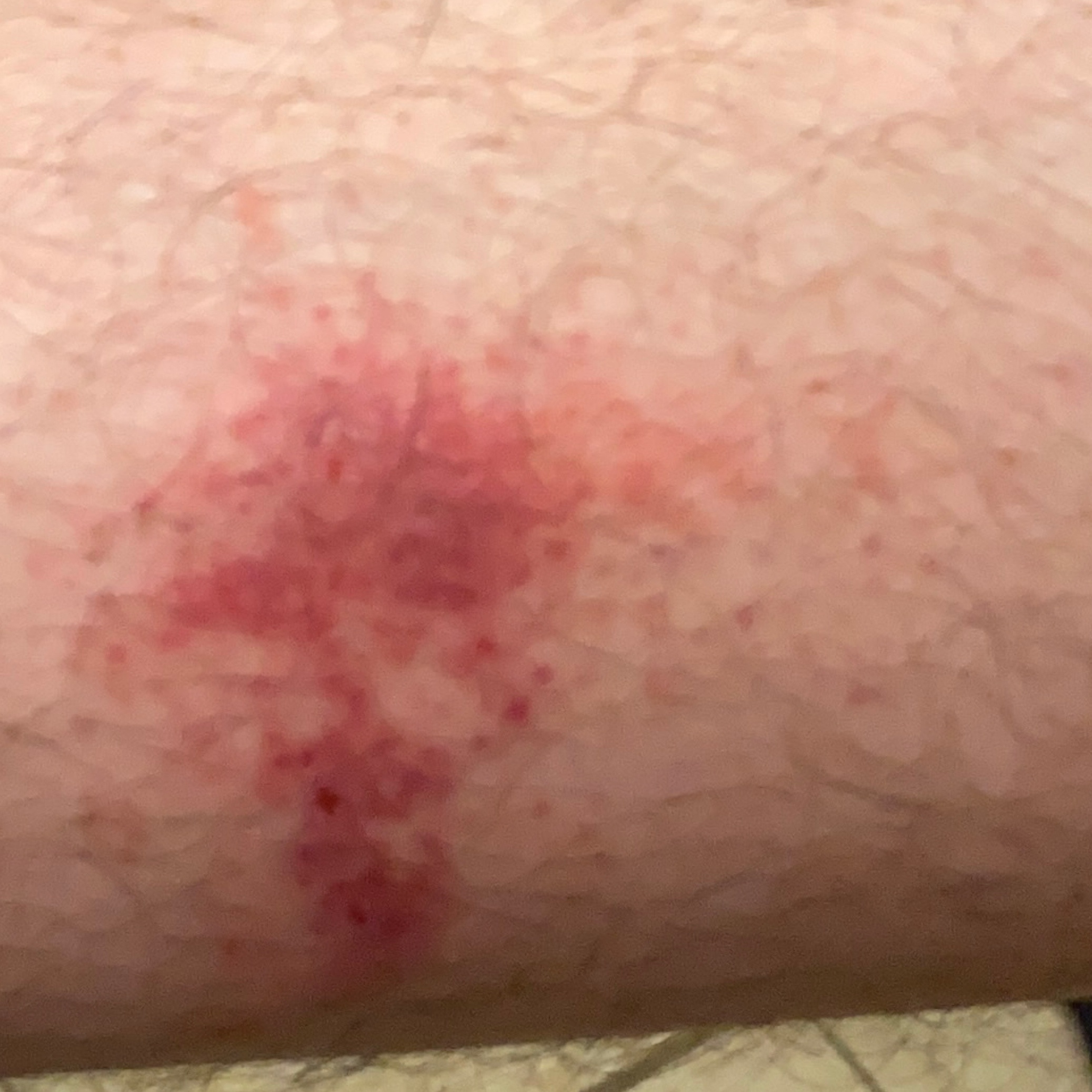
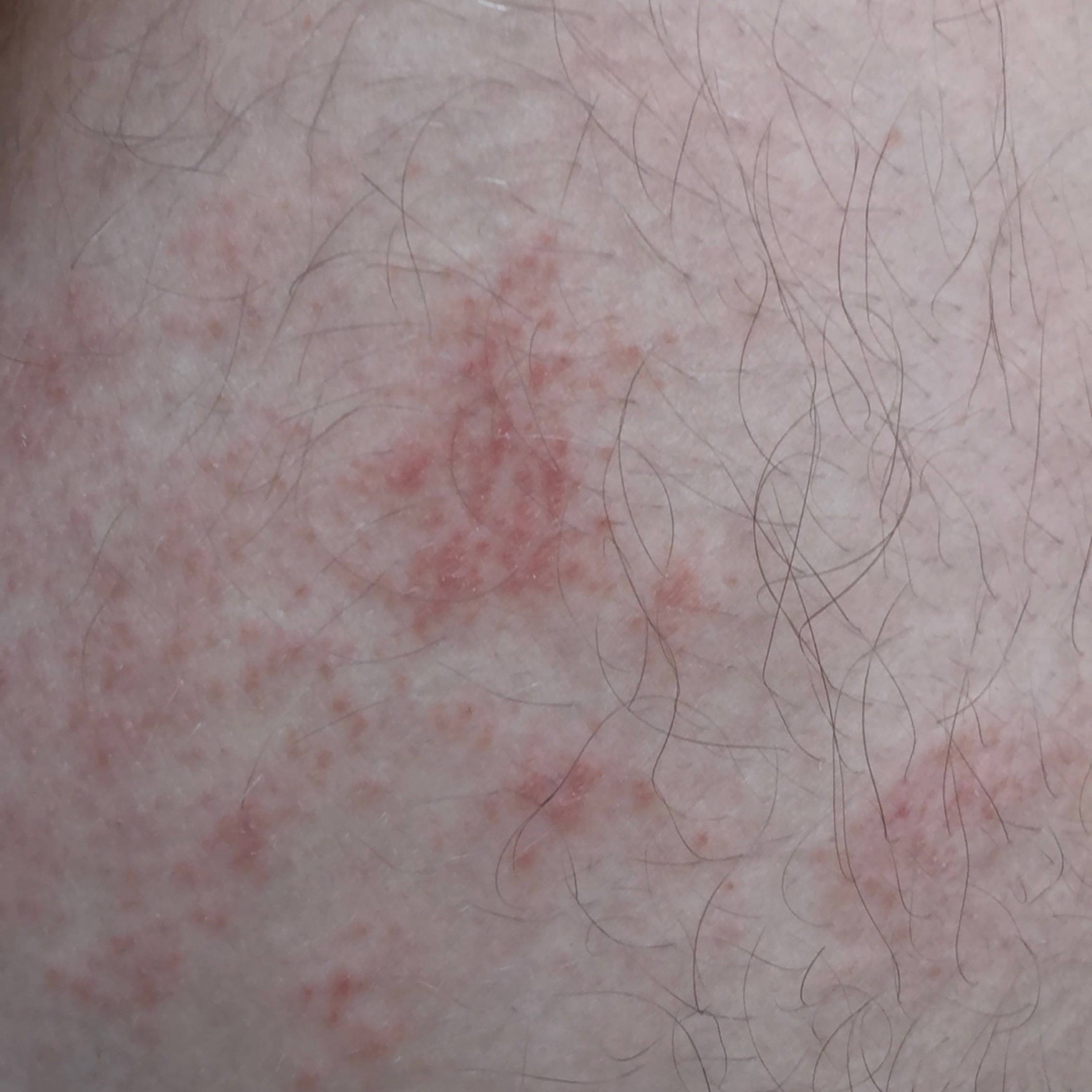
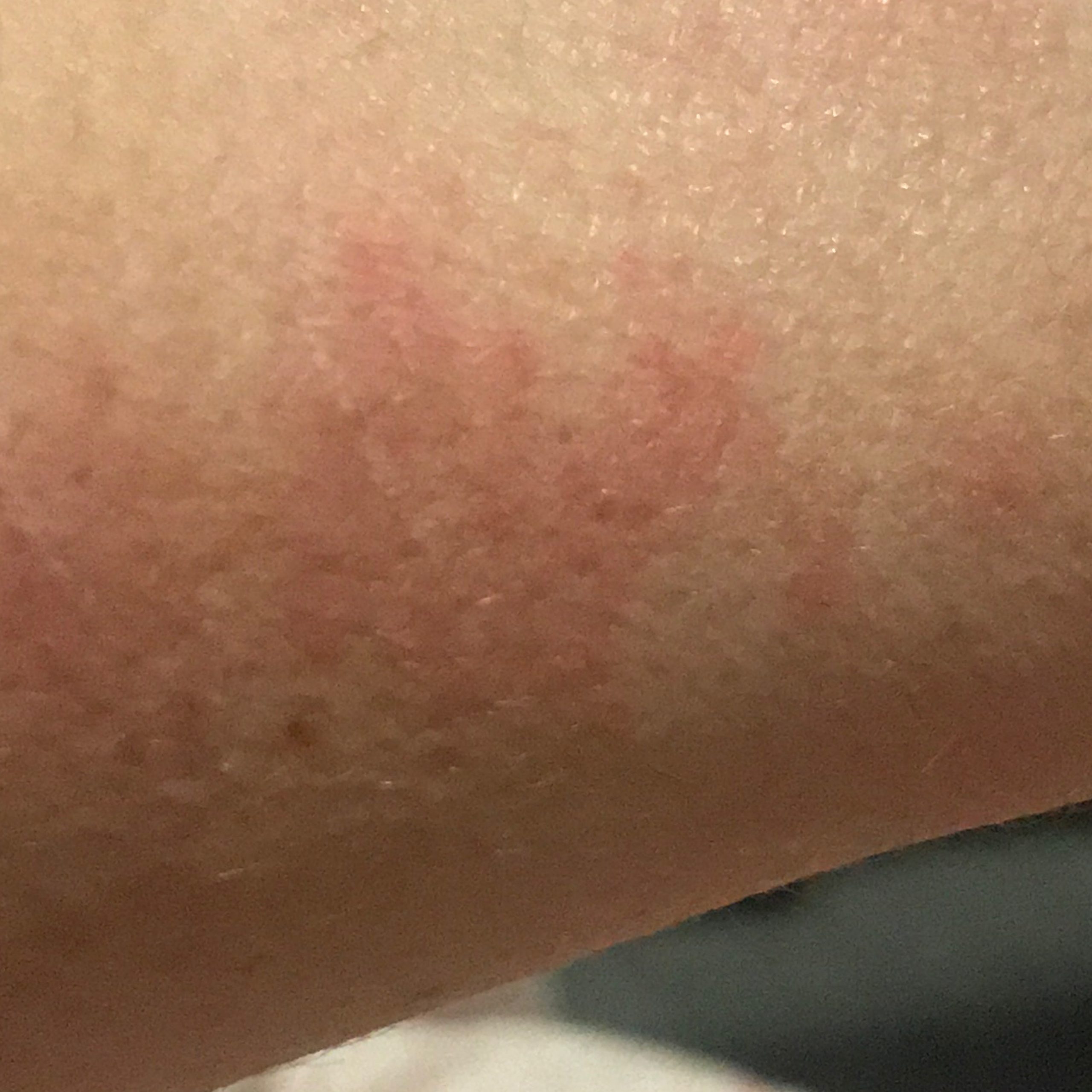
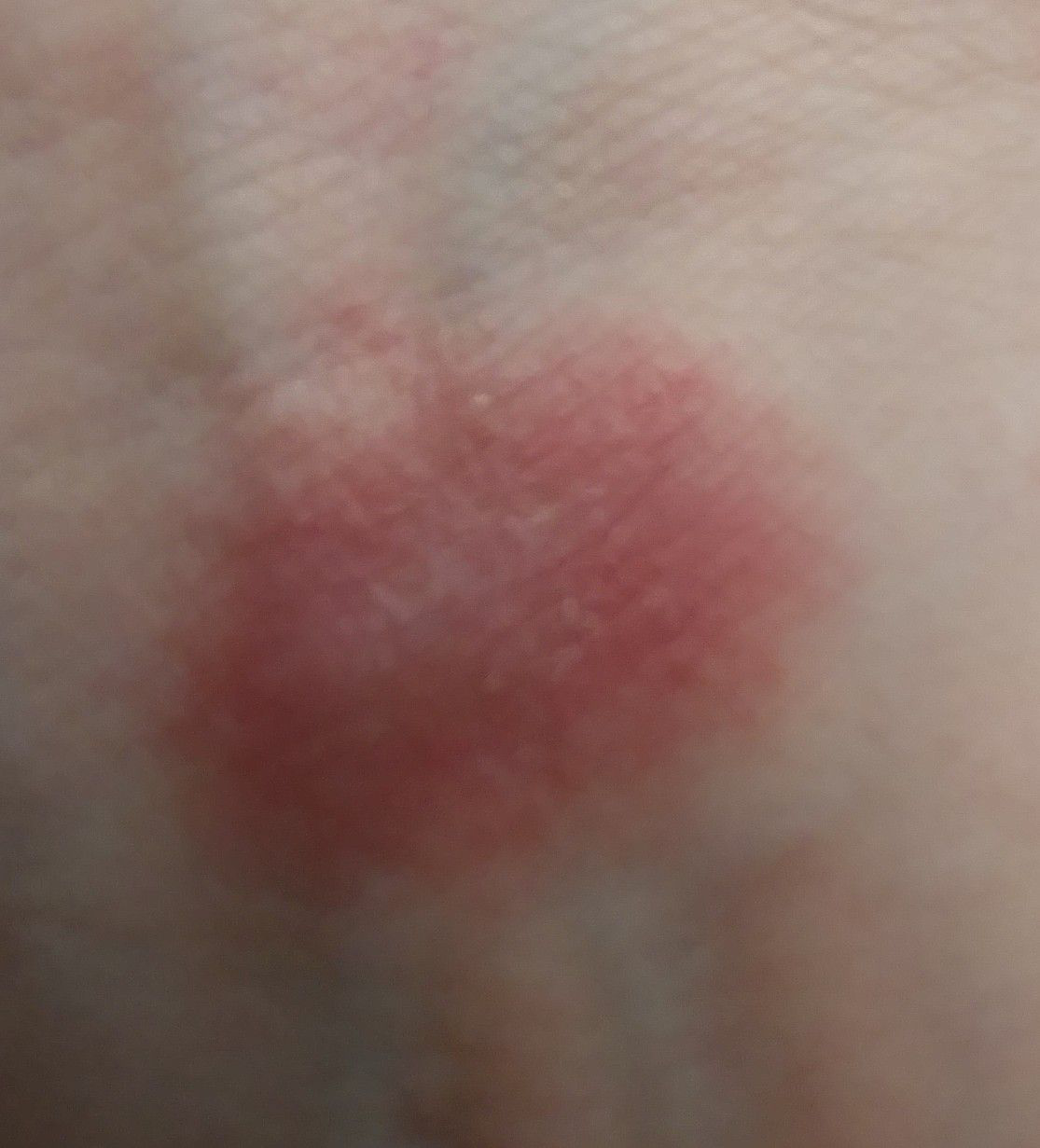
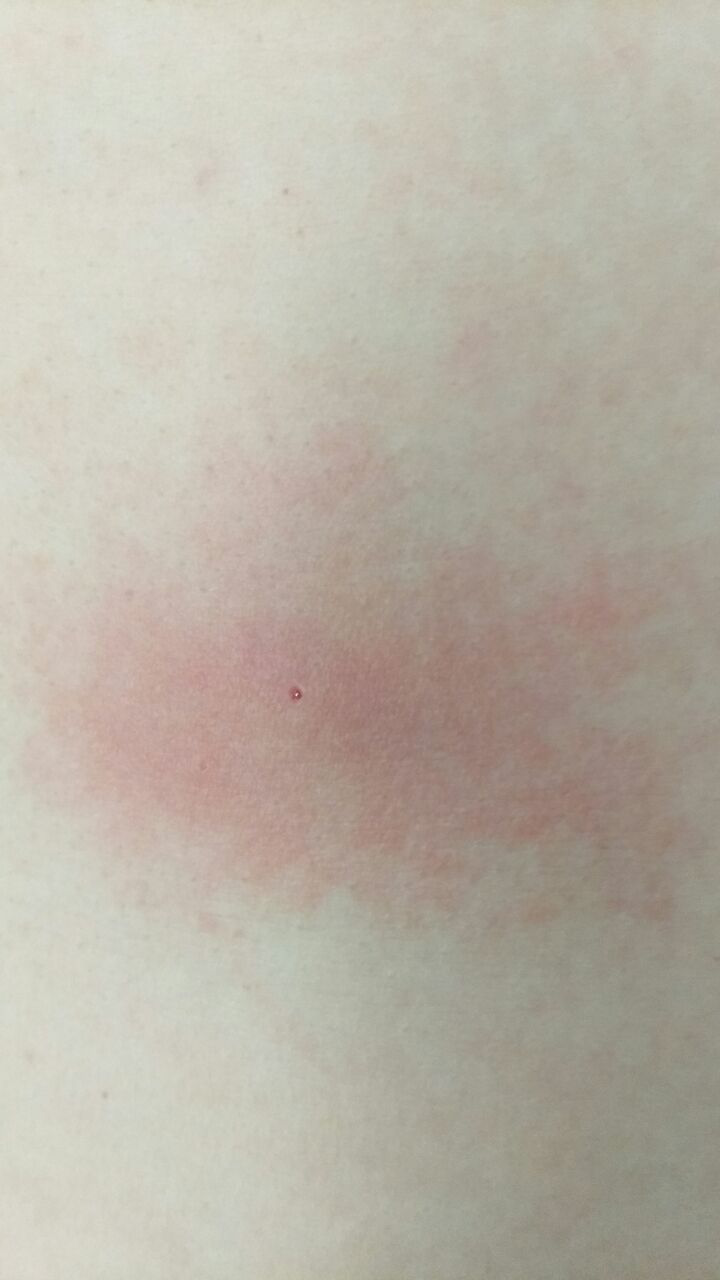
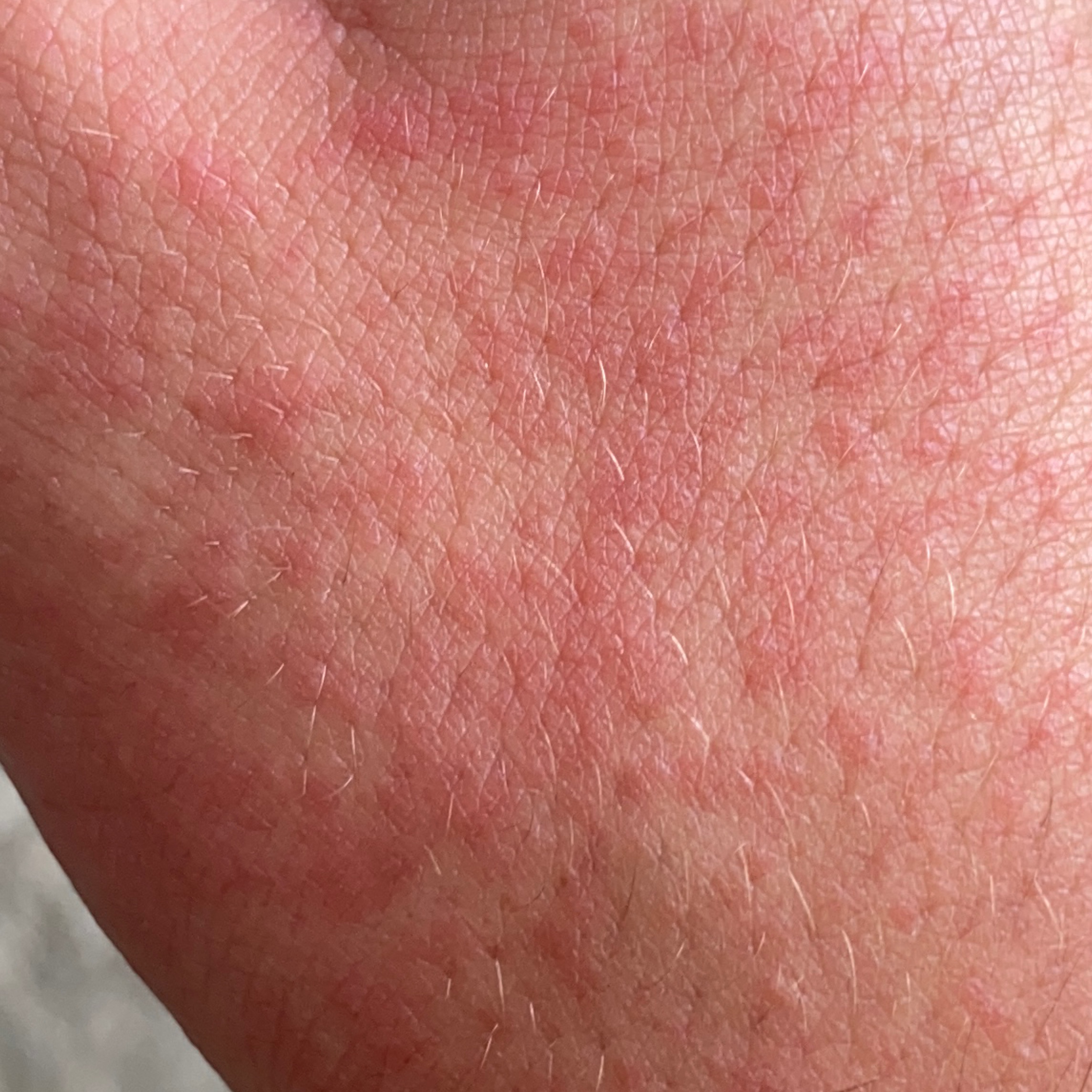
Dermatitis (del griego antiguo δέρμα, δέρματος – piel + latín itis – mover, girar) – inflamación aguda o crónica de la piel , que se desarrolla en el lugar de exposición directa a un factor físico o químico externo.
Esta enfermedad es muy frecuente, afectando al 15-20% de todos los pacientes con enfermedades de la piel.
Manifestaciones
- en curso agudo
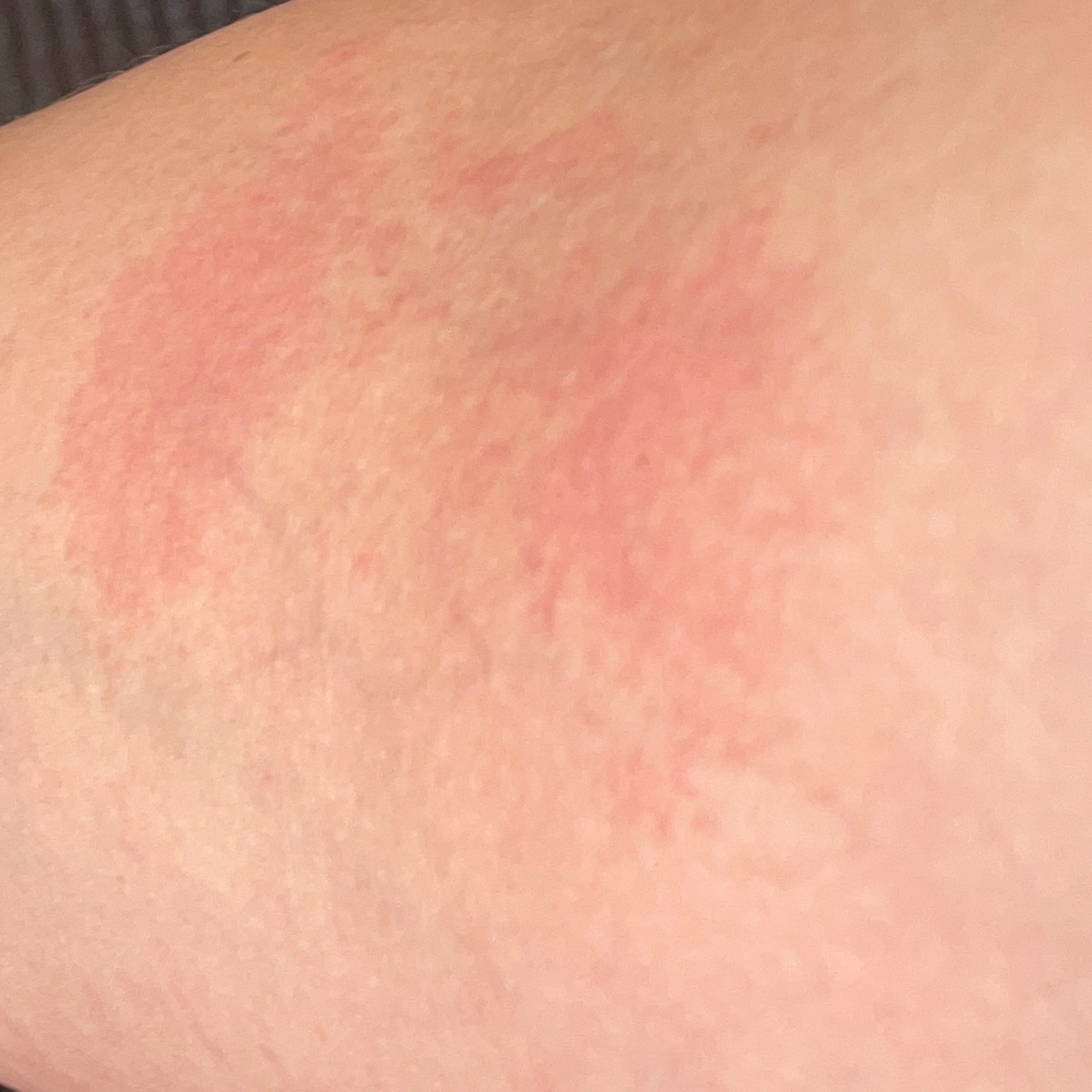
- enrojecimiento
- edema
- burbujas
- humectación
- costras
- con curso crónico
- engrosamiento de la piel (liquenificación)
- descamación.
Los diagnósticos «dermatitis» y «eczema» suelen utilizarse indistintamente. En la literatura médica angloamericana, el término «dermatitis» se utiliza con más frecuencia para referirse a este tipo de enfermedades. En la dermatología europea, desde hace muchas décadas se acostumbra a denominar «dermatitis» a las reacciones cutáneas de intolerancia que se producen de forma aguda y tienen tendencia a la autorrecuperación rápida, y «eczema» a las que se producen de forma crónica y tienen escasa tendencia a la autorrecuperación.
Teniendo esto en cuenta, se ha adoptado la siguiente clasificación de las dermatitis :
- Dermatitis de contacto aguda
- simple
- alérgica
- Dermatitis de contacto crónica
- acumulativo-tóxica
- alérgica
Dermatitis de contacto irritante simple
La intensidad de la inflamación está relacionada con la concentración del agente irritante (irritante) y la duración del contacto.
Factores provocadores:
- contacto constante con estímulos débiles
- agua
- jabón
- calor
- fricción
- contacto con un irritante fuerte
- ácidos
- álcalis
- cemento húmedo
Manifestaciones:
- con contacto constante con estímulos débiles
- sequedad
- grietas
- eritema
- los estímulos fuertes provocan una reacción inmediata
- ardor
- enrojecimiento
- edema
- ulceración
Alrededor del 80% de los casos de dermatitis de contacto son dermatitis de contacto irritante simple. A diferencia de la dermatitis de contacto alérgica, en el desarrollo de la dermatitis de contacto irritante no se produce una reacción alérgica a un alérgeno específico.
Mecanismo de desarrollo
- La susceptibilidad a un agente irritante (irritante) es individual y puede variar.
- Formas de exposición al estímulo
- contacto directo
- vía aérea
- Los irritantes más comunes
- detergentes
- ácidos
- productos químicos alcalinos
- aceites
- disolventes orgánicos
- oxidantes
- agentes reductores químicos
- agua
- fibra de vidrio
- serrín
- formaldehído
- resinas epoxídicas
- disolventes industriales
- glutaraldehído
- fricción constante e irritación mecánica
- Cuando se alcanza el umbral de irritación, se desarrolla una dermatitis persistente por contacto leve con irritantes leves.
- La humedad baja el umbral de irritación.
- La exposición a la humedad y el ciclo húmedo-seco en zonas como las palmas de las manos, las nalgas, la ingle y la piel alrededor de una herida, así como en los lactantes, suele provocar inflamación.
- La dermatitis irritante puede complicarse con alergias a medida que aumenta el uso de fármacos tópicos, y también como resultado de la mayor facilidad de penetración de los alérgenos en la piel dañada.
- Los antecedentes atópicos (fiebre del heno, asma o eccema) predisponen a una mayor susceptibilidad de la piel a la irritación, la dermatitis en tales pacientes lleva mucho tiempo y es más difícil de tratar.
Síntomas
Localización
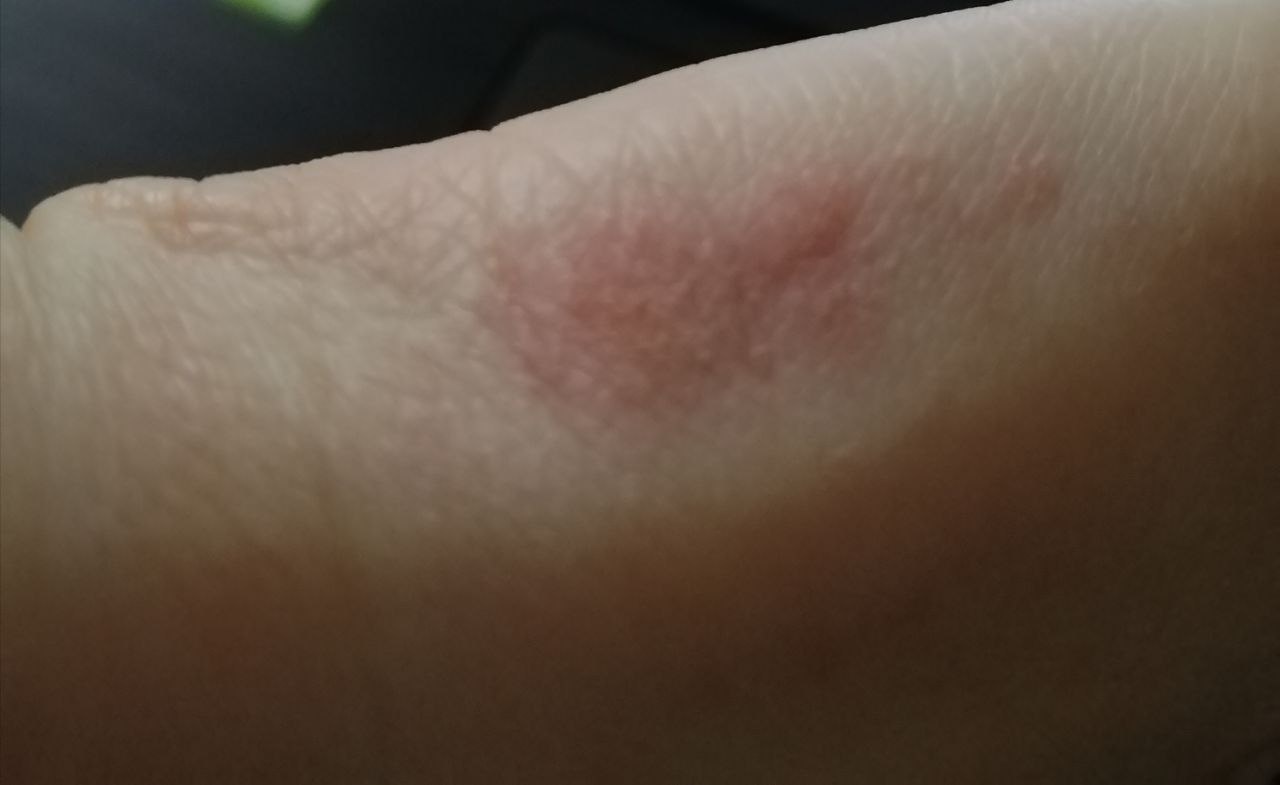
- superficies dorsal y palmar de las manos
- párpados
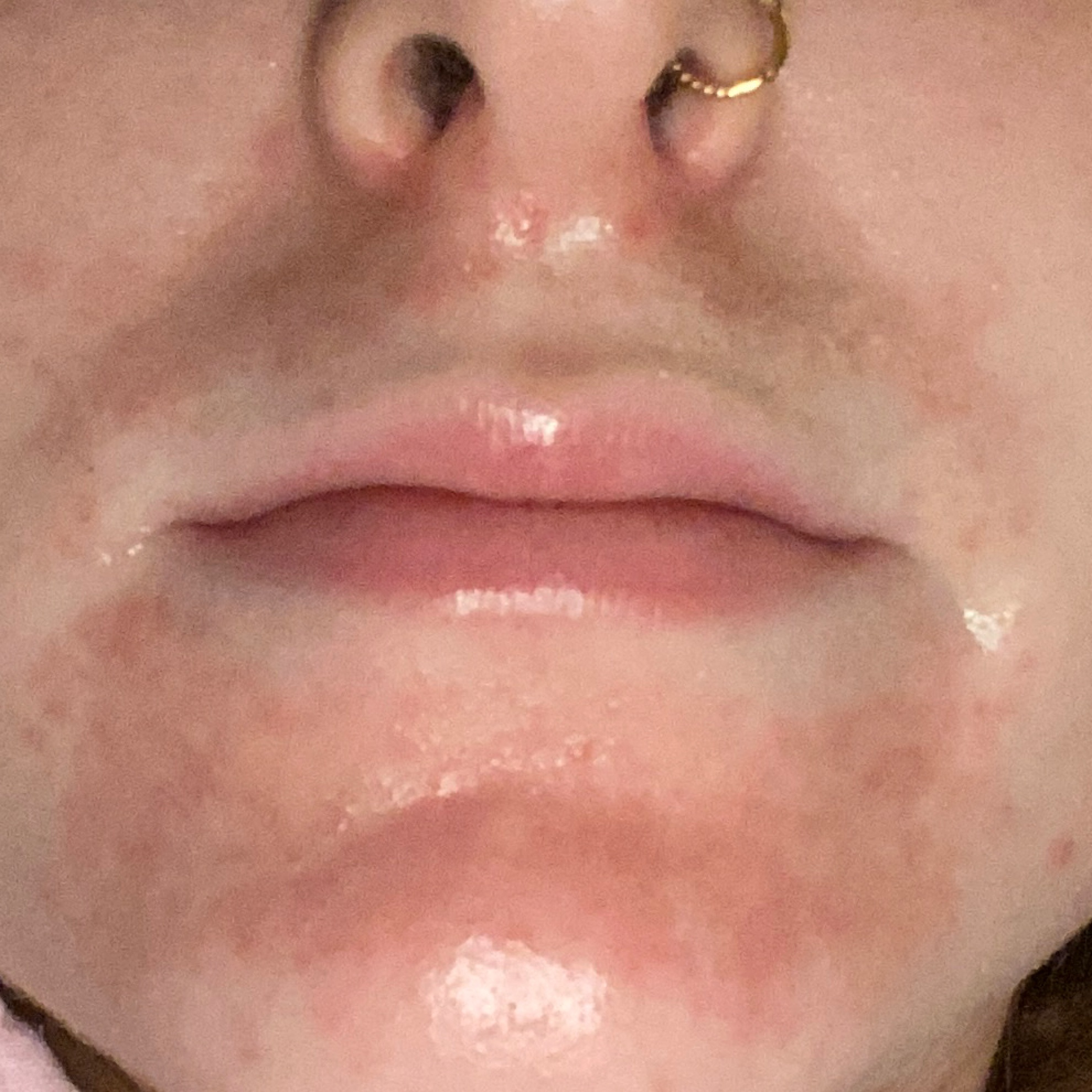
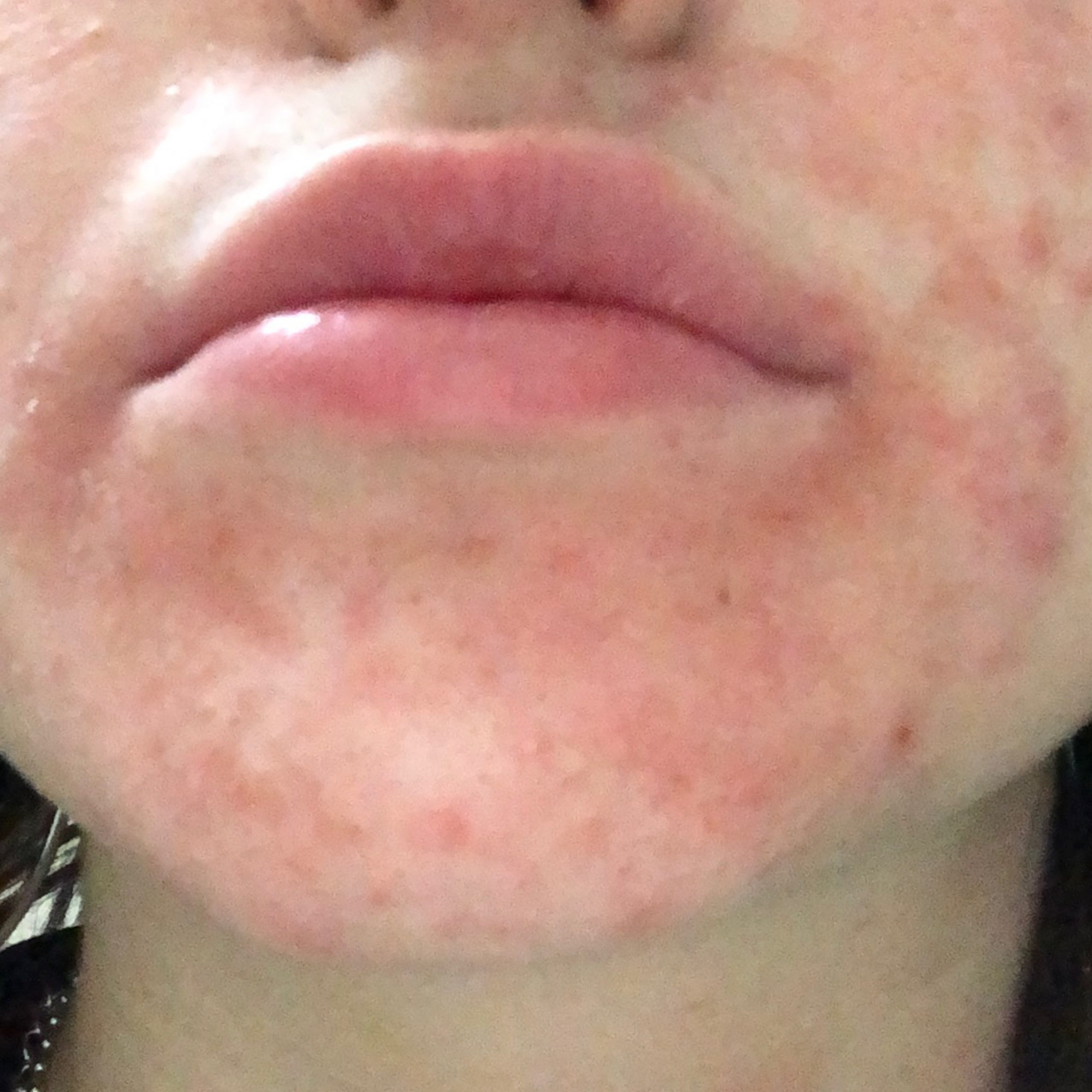
- labios (a menudo el hábito de lamerse los labios conduce a un ciclo repetitivo de mojado-secado)
Los síntomas son subjetivos
- picor
- ardor (a menudo anulado por el picor)
- dolor
Los síntomas son objetivos
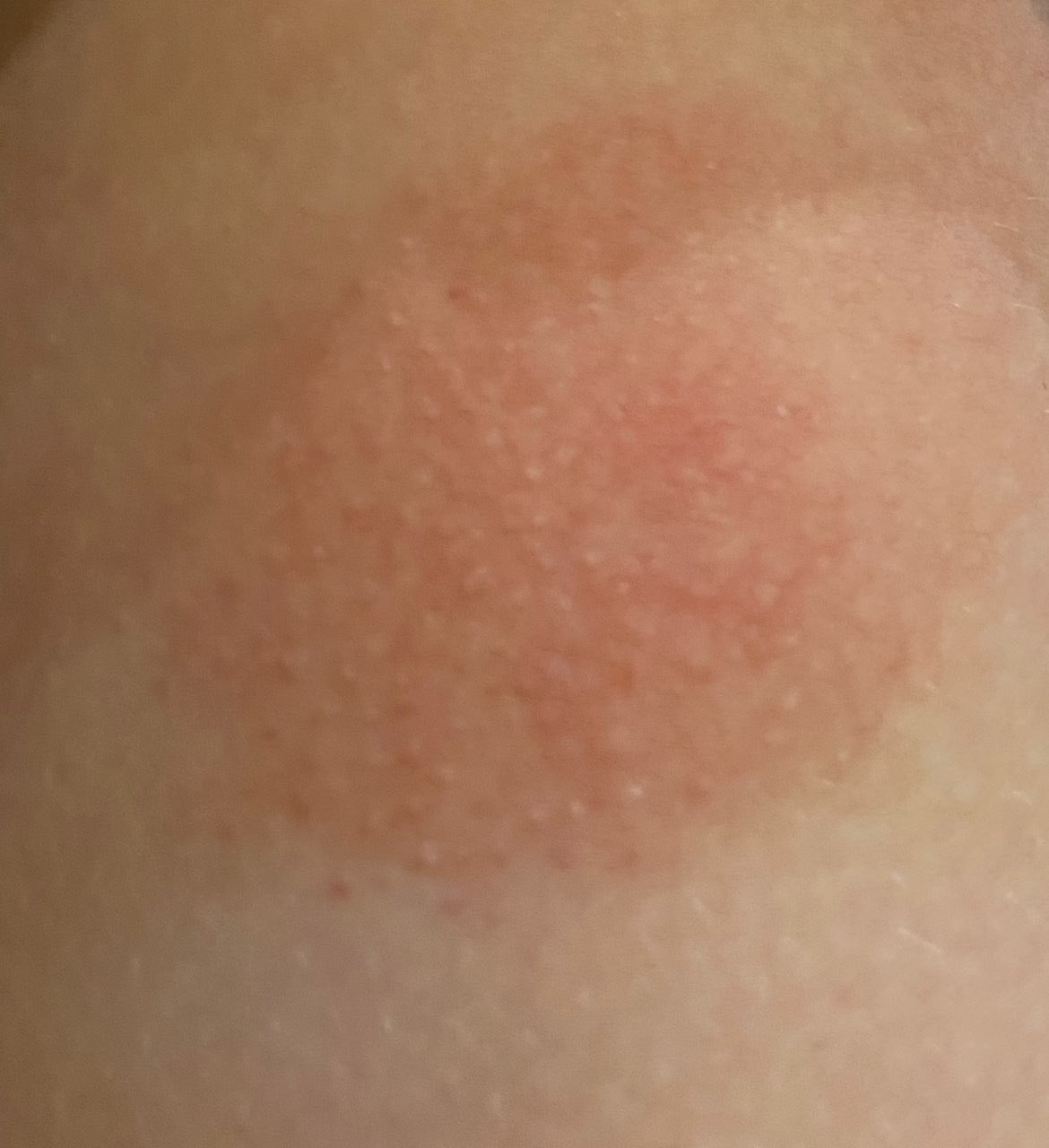
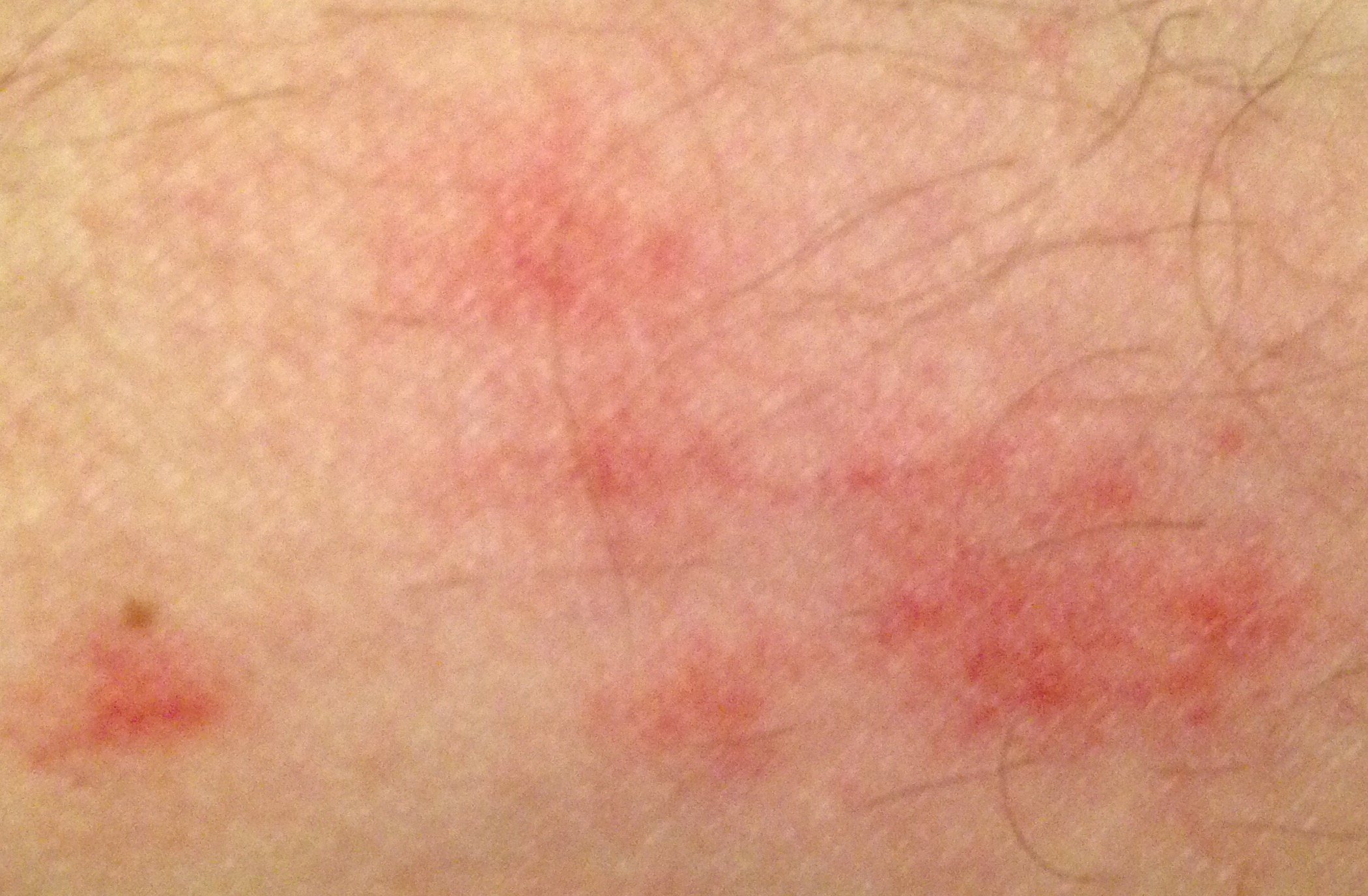
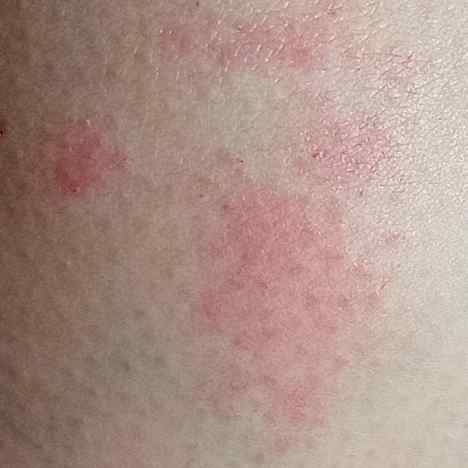
- eritema (enrojecimiento)
- sequedad
- grietas dolorosas
- descamación
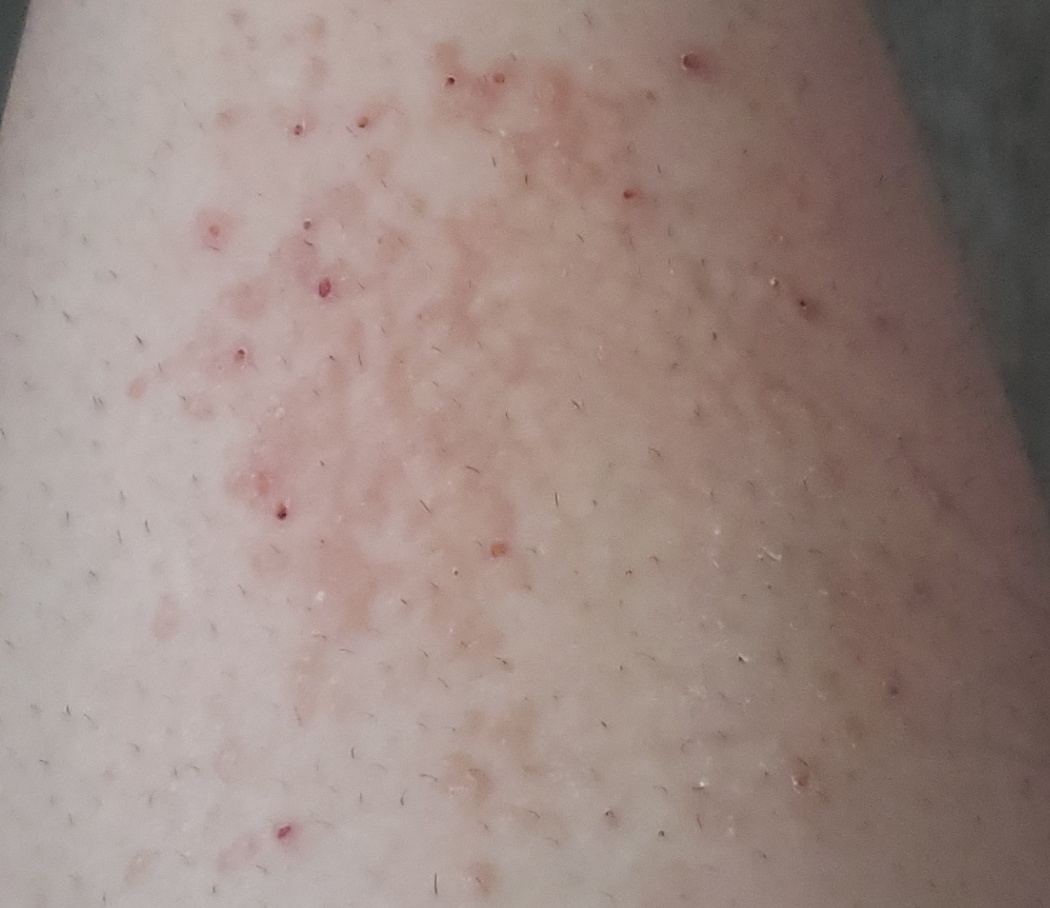
- vesículas (poco frecuente)
La dermatitis irritativa aguda puede presentarse como pápulas y/o vesículas exudativas sobre un fondo eritematoso en parches con exudado y edema.
La dermatitis irritativa crónica persistente se caracteriza por liquenificación, máculas eritematosas, fisuras, excoriaciones y descamación. La forma hiperqueratósica se caracteriza por descamación persistente, fisuras y eritema leve, y puede deberse a traumatismos mecánicos, como la manipulación de papel. La piel expuesta puede «quemarse» al contacto con preparados tópicos que, por lo demás, se toleran bien.
Diagnóstico de laboratorio
- Examen en solución KOH para excluir una infección fúngica
- Prueba del parche para evaluar el papel de la dermatitis alérgica de contacto si su presencia puede sugerirse a partir de los antecedentes (por ejemplo, exposición a alérgenos) o si la enfermedad es tórpida y persiste a pesar del tratamiento y las medidas de prevención. La prueba del parche suele realizarse con lotes de cribado de alérgenos ya preparados que constan de 24 muestras.
- La biopsia es poco frecuente y muestra espongiosis, edema dérmico y un infiltrado inflamatorio, predominantemente linfocítico.
Diagnóstico diferencial
- Dermatitis de contacto alérgica (las vesículas y el prurito suelen ser más típicos de la dermatitis de contacto alérgica que de la dermatitis de contacto irritativa simple).
- Dermatitis atópica.
- Infección micótica.
Tratamiento
- Eliminación o reducción del contacto con irritantes cutáneos.
- Reducción del número de ciclos húmedo-seco que se producen debido, por ejemplo, al lavado constante de las manos.
- El uso de guantes de algodón debajo de los guantes de vinilo ayuda a reducir la humedad de las manos cuando se trabaja en entornos húmedos.
- Deben utilizarse guantes adecuados cuando se manipulen disolventes o productos químicos específicos.
- Aplicación regular de emolientes suavizantes, como vaselina, sobre la piel afectada.
- En caso de dermatitis irritativa simple de las manos, se aplican agentes hormonales locales dos veces al día durante varias semanas: esteroides tópicos de eficacia farmacológica media o alta para reducir el eritema, el picor, la hinchazón y el dolor.
Dermatitis alérgica de contacto
La dermatitis alérgica de contacto es una reacción alérgica de tipo retardado provocada por el contacto de la piel con un alérgeno. La alergia es específica a una sustancia química concreta.
Los alérgenos más comunes:
- metales como el níquel y el cromo
- aditivos del caucho en el material de guantes y calzado ( carbamatos , tiurams , mercapto-benzathiazole )
- conservantes u otros aditivos en lociones para la piel, protectores solares, otros cosméticos y productos de higiene
- saborizantes y aditivos aromáticos
- colorantes
- formaldehído y sustancias afines
- aditivos de esmaltes de uñas
- medicamentos tópicos (por ejemplo, bacitracina , neomicina , hidrocortisona)
Mecanismo de desarrollo
- El contacto con la sustancia química es necesario para el desarrollo de una alergia. Tras el contacto inicial, el desarrollo de la hipersensibilidad de tipo alérgico tarda entre 14 y 21 días.
- El tiempo necesario para el desarrollo de la inflamación en una persona previamente sensibilizada es de 12-48 horas, pero puede variar de 8-120 horas.
- Tras un único contacto, la erupción puede durar hasta 3 semanas.
- Las alergias a productos (cosméticos, medicamentos externos, alérgenos relacionados con la profesión del paciente) o a otras sustancias pueden aparecer aunque el paciente haya estado previamente en contacto con ellos durante mucho tiempo y sin ninguna dificultad.
- Las erupciones reaparecen si se repiten los contactos.
- Dado que muchos productos tienen los mismos ingredientes o químicamente similares, la sustitución de un producto tópico por otro no suele resolver la erupción.
- Algunos pacientes desarrollan alergias de contacto a varios alérgenos a la vez (múltiples).
- Algunas sustancias que provocan alergias son fotoalergenos: su interacción con la luz solar es necesaria para que se produzca una reacción alérgica.
- Las personas sensibilizadas a fármacos tópicos u otros alérgenos pueden desarrollar una inflamación eccematosa generalizada si se ingieren fármacos u otras sustancias químicas (reacción intrínseca-externa). Por ejemplo, un paciente sensibilizado a la crema tópica de difenhidramina reacciona con una erupción generalizada a la difenhidramina oral .
- Los sensibilizantes fuertes, como la hiedra venenosa, pueden causar una inflamación intensa a pesar de su baja concentración o de su breve contacto; los sensibilizantes débiles sólo pueden causar un eritema pruriginoso.
Síntomas
La intensidad de la inflamación depende del grado de sensibilidad individual, de la concentración del alérgeno y de la duración del contacto con el alérgeno.
Síntomas subjetivos
- picor intenso
Síntomas objetivos
- vesículas
- edema
- eritema
- ampollas (causadas por alérgenos fuertes como la hiedra venenosa)
Localización
- Las palmas de las manos, los antebrazos y la cara son las zonas más comunes de la dermatitis alérgica de contacto.
- Inicialmente, la dermatitis sólo afecta a la zona de contacto directo.
- Si este contacto es crónico, la dermatitis alérgica puede extenderse más allá de la zona de contacto primario.
- La dermatitis vegetal suele ser lineal.
- La alergia a un preparado tópico aplicado en la cara puede presentarse como parches eritematosos con picor asimétrico, y rara vez se presentan vesículas.
- La dermatitis alérgica de contacto puede afectar a zonas muy limitadas de la piel, como los párpados, el dorso de las manos, los labios, los pies o los genitales.
- Los alérgenos transportados por el aire (como los de la hiedra venenosa quemada) pueden causar dermatitis en la cara (incluidos los párpados y la piel de detrás de las orejas), el cuello y otras zonas expuestas del cuerpo.
- La dermatitis fotoalérgica de contacto suele afectar a las zonas expuestas del cuerpo: cara, cuello, antebrazos y dorso de las manos. Las zonas bajo la barbilla, en los párpados superiores y detrás de las orejas no suelen verse afectadas.
- La dermatitis alérgica de contacto ocupacional suele afectar a las palmas de las manos; la cara y los párpados pueden verse afectados si el alérgeno se transmite por el aire o si hay una transmisión indirecta del alérgeno de las manos a la cara.
Diagnóstico de laboratorio
- Las pruebas de colgajo están indicadas para las personas con dermatitis persistentes o recurrentes. Se realiza con un panel bastante amplio de alérgenos de los ámbitos de la actividad profesional y el ocio, así como los asociados a productos para el cuidado de la piel. Si el conjunto de alérgenos para la prueba del parche es limitado o no incluye alérgenos del ámbito profesional del paciente, pueden pasarse por alto algunos alérgenos importantes. Una prueba del parche adecuada requiere tres visitas al dermatólogo. La primera es para aplicar el producto químico alergénico en la concentración adecuada, la segunda es para realizar la prueba, leer y analizar los resultados, y la última visita es para la evaluación final de las reacciones retardadas. Si se omite el último paso, la identificación del alérgeno puede fallar.
- El fototest del parche se realiza en pacientes con la distribución de la lesión según el tipo de fotodermatitis.
Diagnóstico diferencial
- Dermatitis de contacto irritante
- Dermatitis atópica (el tipo de distribución de las lesiones puede ayudar en la diferenciación; los pacientes atópicos suelen tener alergias de contacto).
- Enfermedades del tejido conjuntivo
- Rosácea (la distribución del eritema, el rubor y la presencia de sensación de quemazón ayudan a hacer un diagnóstico diferencial).
Tratamiento
- Para la recuperación, es necesario evitar el contacto con el alérgeno. Es importante identificar correctamente los alérgenos. Si la causa no es evidente, se recomienda iniciar el tratamiento para realizar un examen más adelante y programar una prueba del parche.
- Se cancelan todas las cremas hidratantes, lociones y agentes externos, a excepción de la vaselina común, si es necesaria para la piel seca.
- Algunos alérgenos (como los que contienen los productos químicos para teñir el pelo y los adhesivos) pueden penetrar los guantes de goma, por lo que esta protección puede no ser adecuada.
- Para el tratamiento de la dermatitis, se prescribe una pomada de corticosteroides dos veces al día durante 2-3 semanas.
- La elección de la eficacia farmacológica de un corticosteroide depende de la zona del cuerpo afectada: se utilizan corticosteroides débiles para la cara, corticosteroides de eficacia media para los brazos, las piernas y el tronco, y corticosteroides de eficacia farmacológica alta para las palmas de las manos y las plantas de los pies.
- Es preferible utilizar una pomada de corticosteroides en lugar de una crema, ya que los aditivos de las cremas pueden ser alergénicos.
- En caso de dermatitis de contacto grave o generalizada, se prescribe un tratamiento de corticosteroides sistémicos durante 3 semanas con una disminución gradual de la dosis.