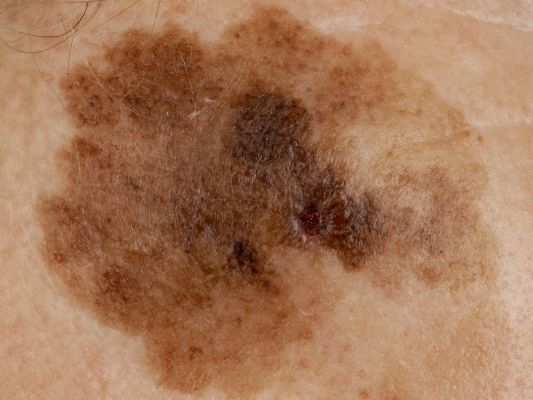
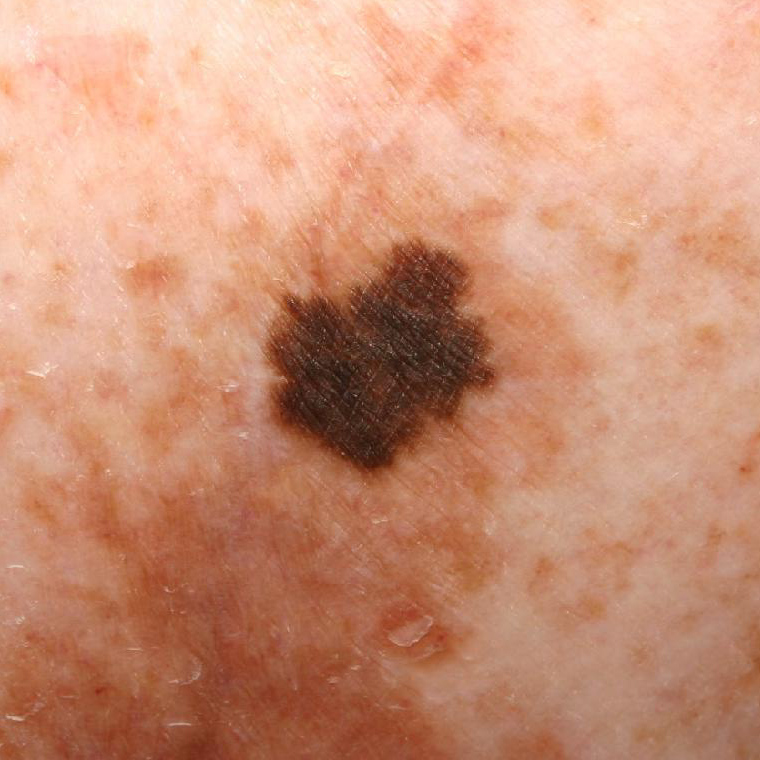
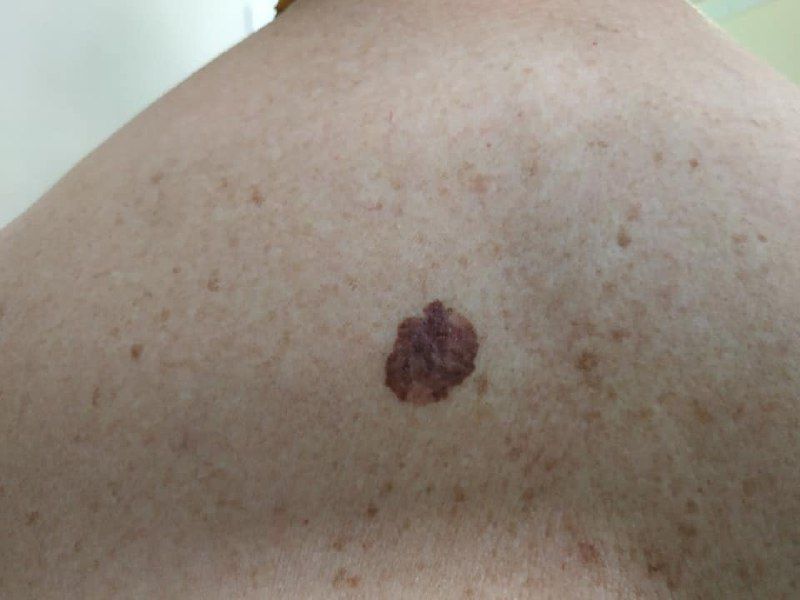
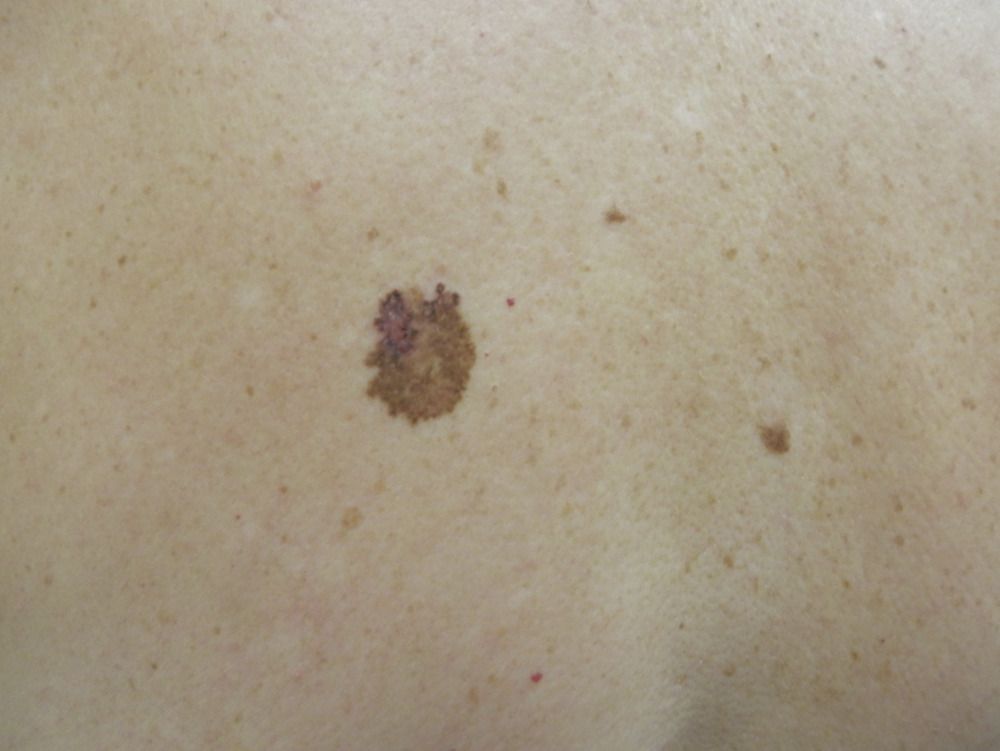
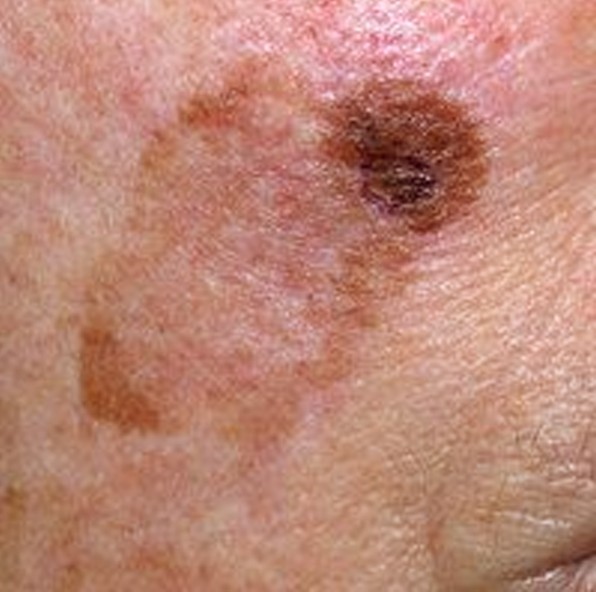
Das Lentigo-Melanom ist ein aggressiver bösartiger Tumor. Er entwickelt sich aus Melanozyten (Zellen, die das Pigment Melanin enthalten) auf dem Hintergrund der Dubreus-Melanose. Das Lentigo-Melanom ist typisch für das höhere Lebensalter und tritt häufig an offenen Stellen des Körpers (Gesicht) auf. Es hat einen langen Verlauf und bei rechtzeitiger Behandlung eine relativ günstige Prognose (im Vergleich zu anderen Melanomformen). In der Struktur aller Melanome liegt die Inzidenz des Lentigo-Melanoms bei etwa 5 %.
Die Aggressivität des Lentigo-Melanoms ist auf die Fähigkeit dieses Tumors zurückzuführen, häufig Rückfälle und Metastasen in fast allen Organen zu bilden. Die Metastasierung kann entweder auf lymphogenem oder hämatogenem Weg erfolgen. Das schnelle Fortschreiten des Melanoms hängt auch vom Zustand der körpereigenen Antitumor-Immunität ab.
Prädisponierende Faktoren
Am häufigsten tritt das Lentigo-Melanom ab einem Alter von 50 Jahren auf. In einem früheren Alter ist es selten.
Verschiedene Faktoren führen zur Umwandlung normaler melanozytärer Zellen in bösartige Melanomzellen.
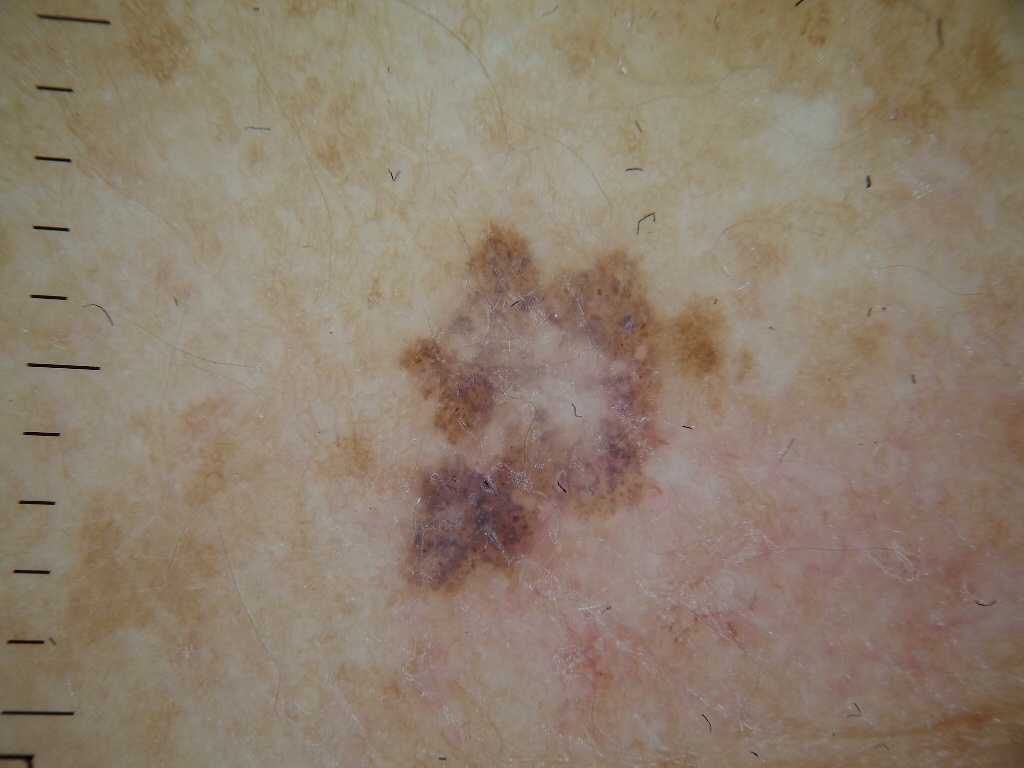
Das Lentigo-Melanom tritt in der Regel vor dem Hintergrund einer Dubreus-Melanose auf, einer präkanzerösen Hauterkrankung in Form eines pigmentierten, hellbraunen, vielgestaltigen Flecks. Die Dubreus-Melanose entwickelt sich unter dem Einfluss von aktiver UV-Bestrahlung, ungünstigen Witterungsbedingungen für die Haut und chronischen Verletzungen.
Es gibt eine Reihe weiterer Faktoren, die in unterschiedlichem Maße das Risiko eines Lentigo-Melanoms (bösartige Erkrankung der Dubreus-Melanose) erhöhen können:
- Natürliches (Sonne) und künstliches Ultraviolett;
- Weiße/blonde Haut (Fototypen I-II der Haut), Vorhandensein von rosa Sommersprossen;
- Blaue, graue oder grüne Augen;
- Blondes, rotes Haar;
- Häufige Sonnenbrände, einschließlich einer medizinischen Vorgeschichte (besonders gefährliche Sonnenbrände bis zum Alter von 14 Jahren);
- Eine belastete erbliche Vorgeschichte von Melanomen (genetischer Faktor);
- Zuvor übertragenes Melanom;
- Alter über 50 Jahre;
- Sporadische oder chronische Verletzungen von Melanoseherden.
Diagnostik
Die Diagnose des Lentigo-Melanoms basiert auf einer klinischen Untersuchung, die eine Routineuntersuchung der Formation und eine Dermatoskopie umfasst. Die endgültige Entscheidung in der Diagnose ist erst das Ergebnis der histologischen Untersuchung. Neben der Untersuchung des Tumors selbst wird auch eine Diagnostik der regionalen und entfernten Metastasenzonen durchgeführt.
Symptome
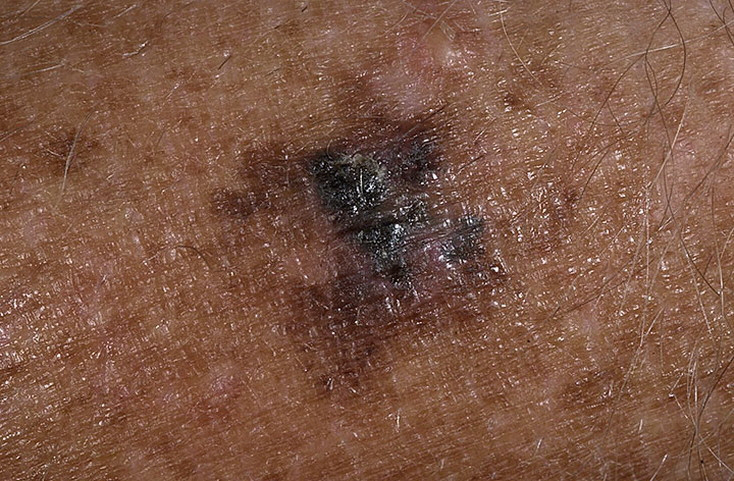
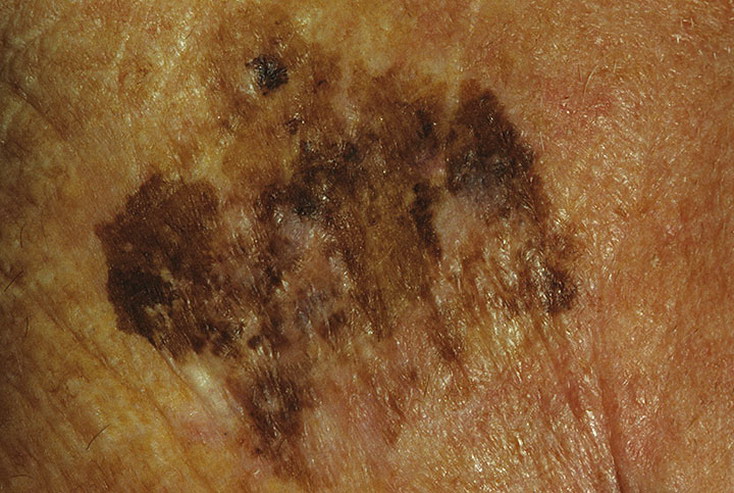
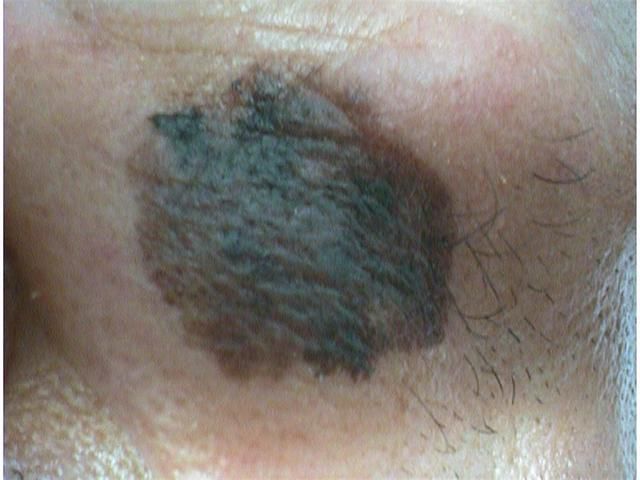
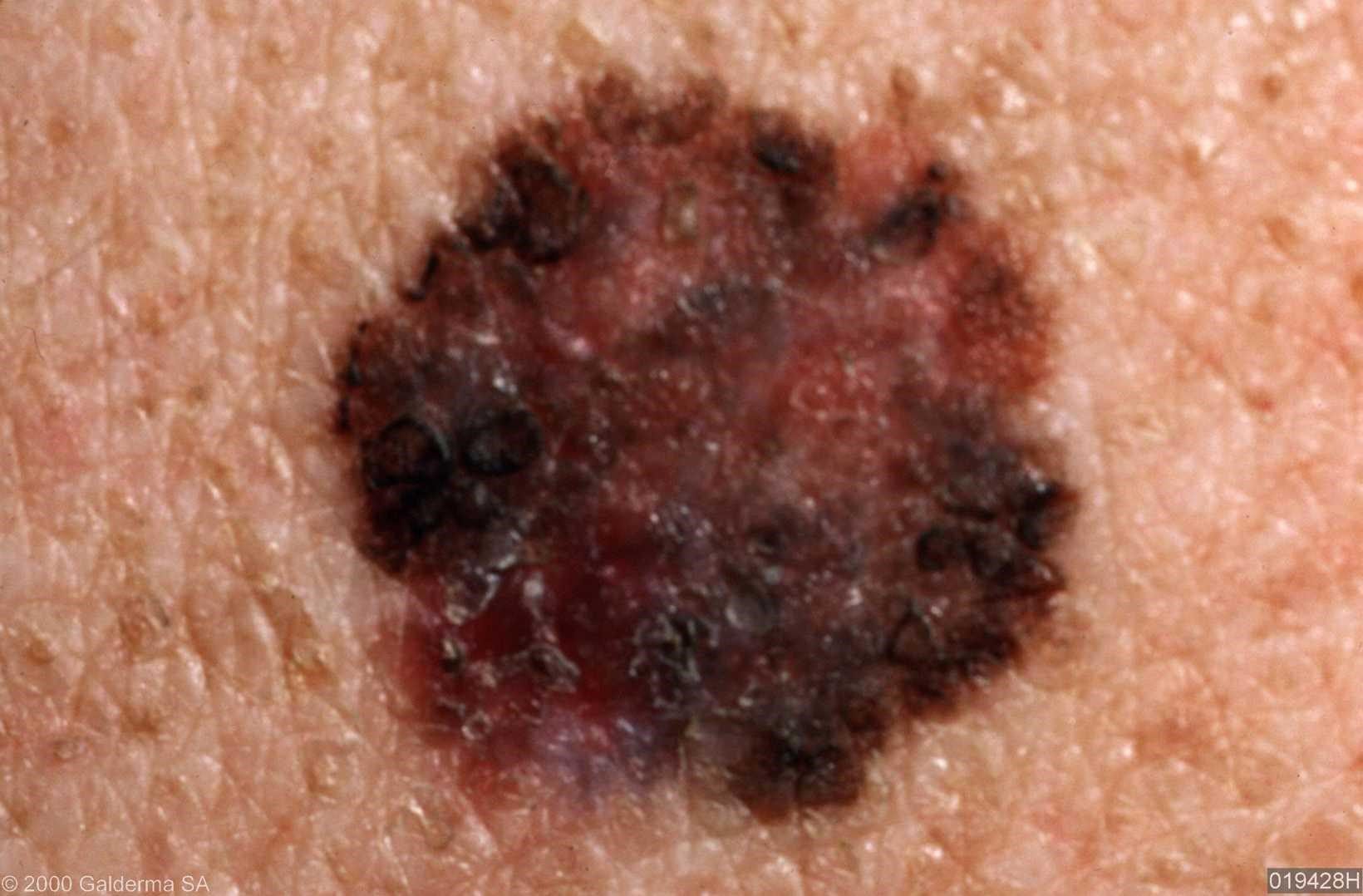
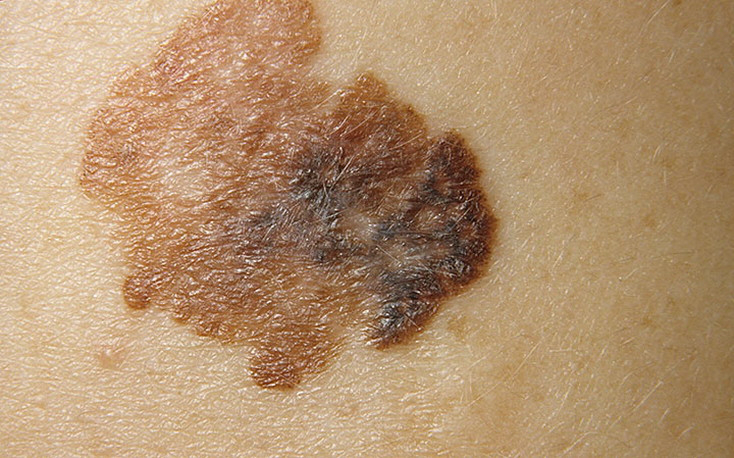
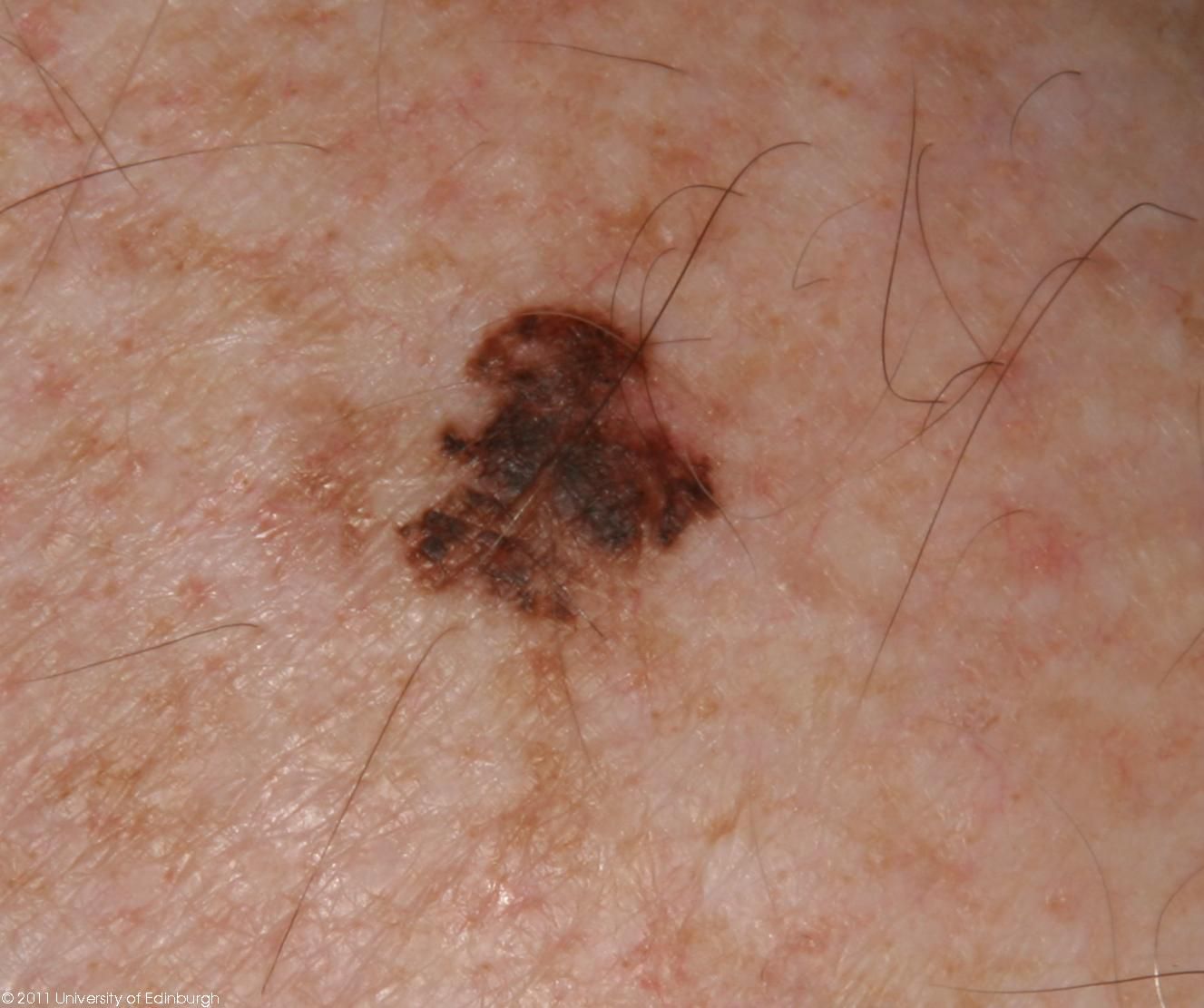
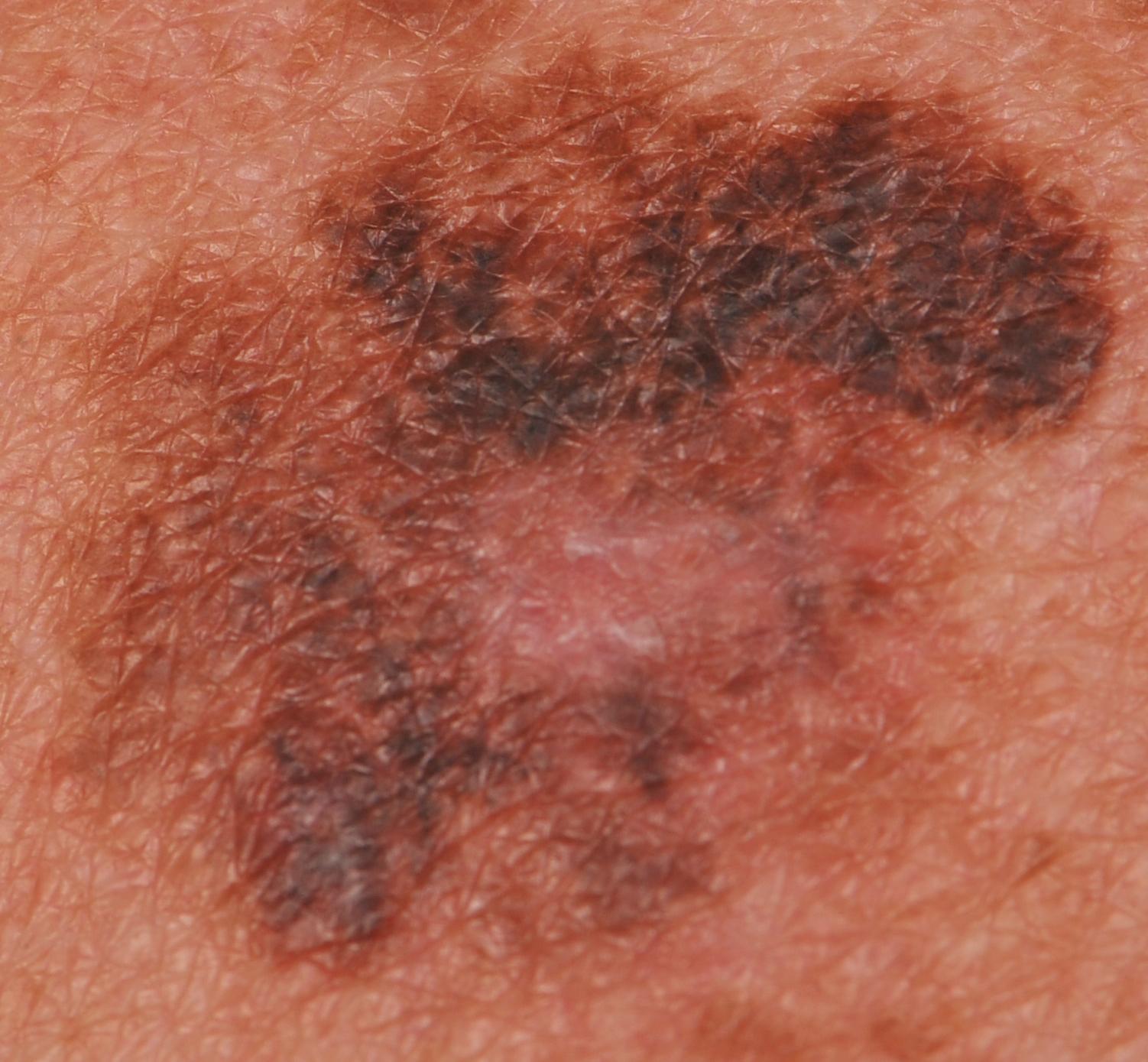
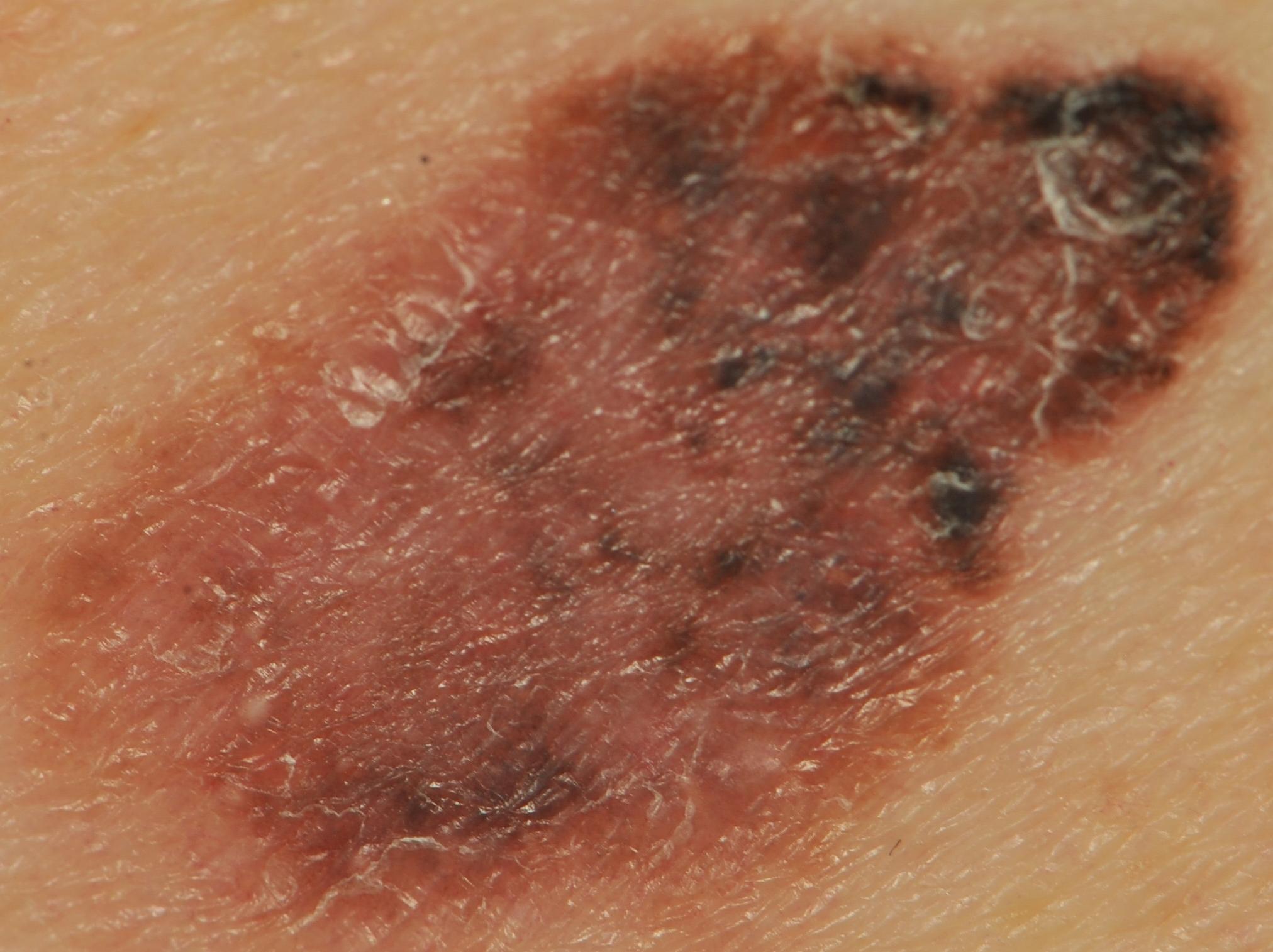
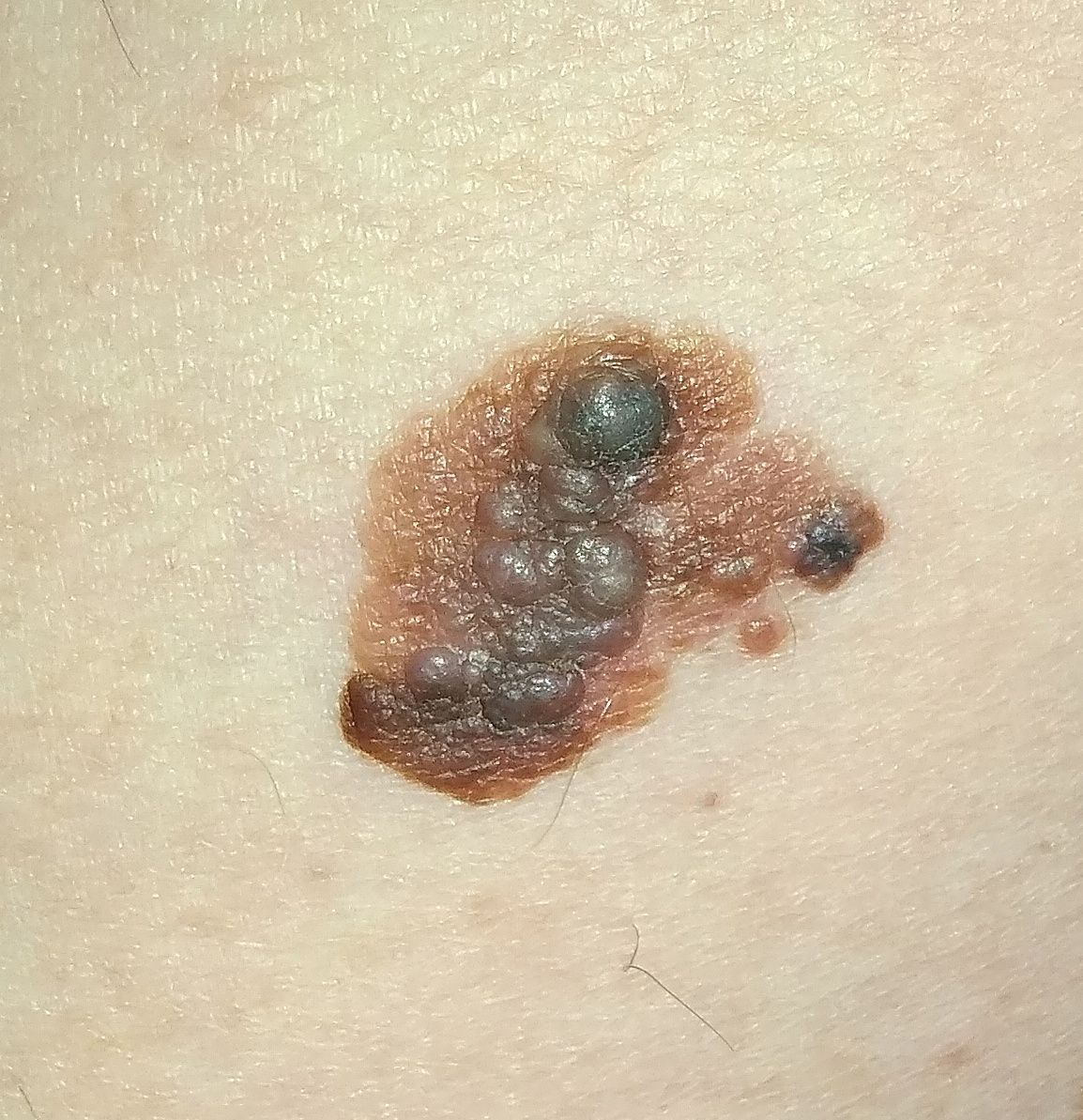
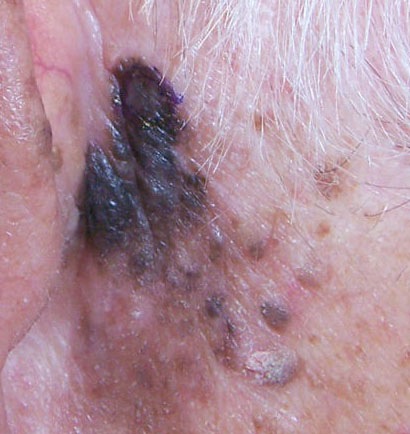
Bei der visuellen Inspektion des Lentigo-Melanoms wird eine vielgestaltige Bildung in Form eines Flecks festgestellt. Die Oberfläche des Melanoms unterscheidet sich in der Regel von der Textur der normalen Haut. Nur in den sehr frühen Stadien (Null- oder Erststadium) kann das Hautmuster nicht gestört werden. In anderen Fällen ist die Oberfläche rauer, schält sich ab und weist kleine Wülste auf. In fortgeschrittenen Fällen tritt eine exophytische Komponente auf, Nässen, Geschwürbildung, Blutung.
Die visuelle Beurteilung von pigmentierten Läsionen, die verdächtig auf ein Lentigo-Melanom sind, erfolgt in erster Linie anhand des ABCDE-Systems (Friedman, 1985):
A – Asymmetrie, Asymmetrie des Tumors;
B – Rand, der Zustand des Tumorrandes;
C – Farbe, Pigmentierung des Tumors;
D – Durchmesser, Größe des Tumors;
E – Entwicklung, die Entwicklung (Veränderung) eines Tumors im Laufe der Zeit.
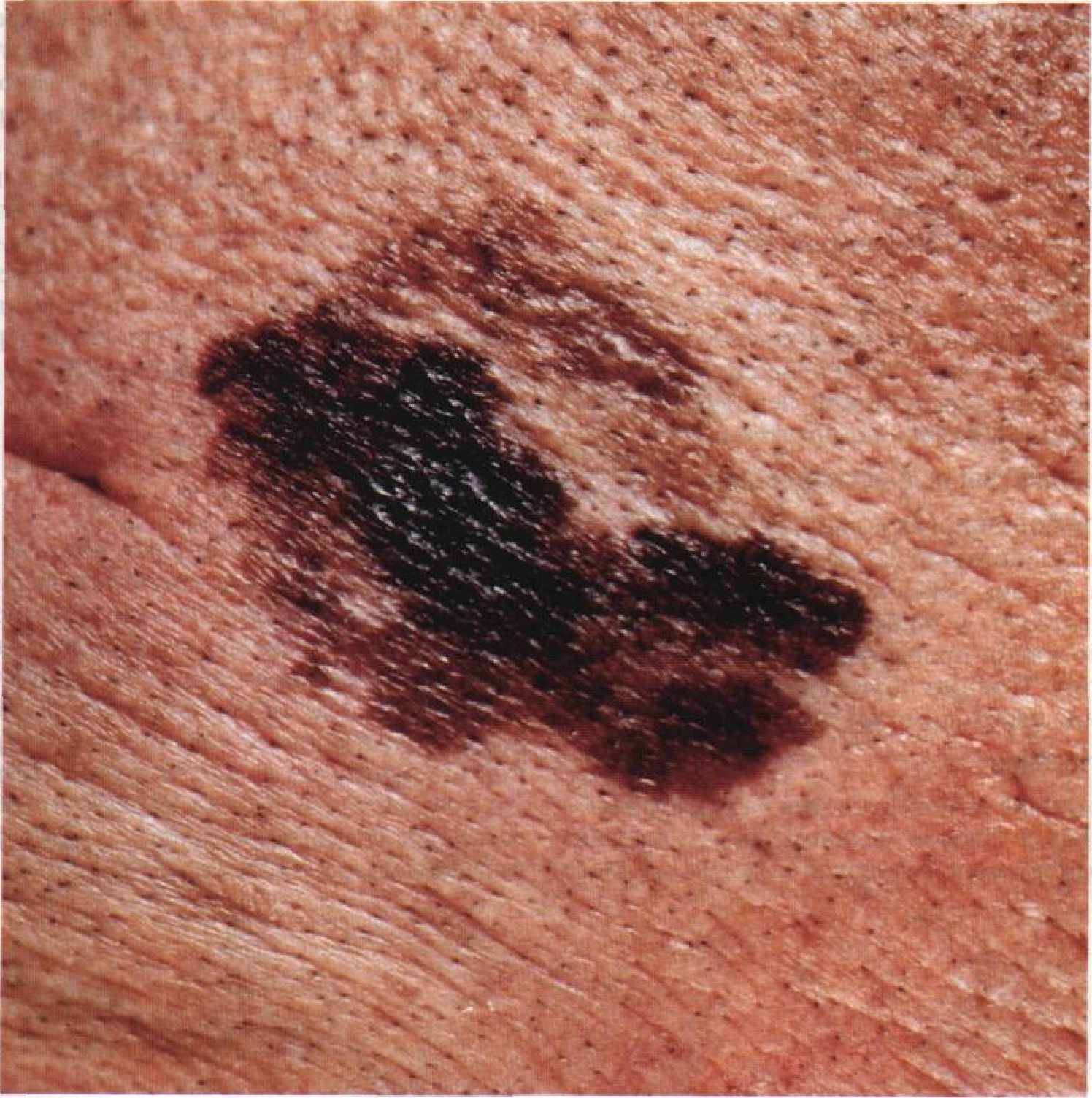
Asymmetrie ist eine unregelmäßige Form eines pigmentierten Neoplasmas. Sie wird bestimmt, indem man eine bedingte Linie durch die Mitte des Tumors zieht, wobei die eine Hälfte nicht das Spiegelbild der anderen Hälfte ist.
Die Ränder von Lentigo-Melanomen (Grenze zur gesunden Haut) sind uneben. Bei oberflächlichen Formen ist der Rand in der Regel klar (günstiger Faktor), wenn eine Invasion auftritt (vertikales Wachstum, „Eintauchen“ in die Haut), wird der Rand weniger klar, verschwommen (ungünstiger Faktor).
Die Farbe des Lentigo-Melanoms ist innerhalb der Formation recht variabel. Das gleichzeitige Vorhandensein verschiedener Brauntöne ist möglich: von hellbraun bis dunkel, bis hin zu schwarz. In der Regel überwiegen, vor allem bei frühen Formen, braune (kaffeefarbene) Schattierungen. Mit der Zeit nimmt der Anteil der dunklen Bereiche zu. Die Verteilung des Pigments ist heterogen (Farbheterogenität über die gesamte Fläche), asymmetrisch, mit Bereichen bis hin zum völligen Fehlen von Pigment (Bereiche der Regression, ungünstiger Faktor). Neben Braun können auch andere Farben oder deren Schattierungen (Polychromie) vorhanden sein: Blau, Blau, Rosa-Rot, Weiß.
Die Größe der entdeckten Lentigo-Melanom-Herde beträgt in der Regel mehr als 10 mm, da diese Art von bösartigem Tumor vor dem Hintergrund einer bestehenden Pigmentbildung auftritt. Kleinere Herde sind aufgrund des langen horizontalen Wachstums und der geringen Dicke des Tumors klinisch schwer zu bestimmen.
Das Verhalten des Lentigo-Melanoms im Laufe der Zeit ist eher uneinheitlich. Meistens handelt es sich um eine langsame Vergrößerung der Tumorfläche aufgrund der langen, sich über Jahre erstreckenden Phase des horizontalen Wachstums. Eine Beschleunigung wird beim Übergang zur Phase des vertikalen Wachstums (tief in der Haut) beobachtet. Die Entwicklung (Veränderung) der Pigmentbildung umfasst auch:
- Der Verlust der zuvor vorhandenen Haare im Bereich der Altersflecken;
- das Auftreten von subjektiven Empfindungen (Juckreiz, Brennen, Kribbeln);
- Zunahme der Tumordichte;
- Oberflächenveränderungen (Glättung des Hautbildes, Auftreten von Knötchen, Rauheit, Geschwüren, Rissen oder exophytischen Komponenten);
- Rötung um das pigmentierte Neoplasma;
- Schnelles Verschwinden eines Teils oder der gesamten Pigmentierung, insbesondere nach ultravioletter Bestrahlung.
Für spätere und vernachlässigte Lentigo-Melanome ist dies typisch:
- Das Auftreten von ähnlichen, aber kleineren Herden in der Nähe (intradermale Metastasen);
- das Vorhandensein von vergrößerten und dichten Lymphknoten entlang der Lymphgefäße (regionale Metastasierungszone).
Die Hauptlokalisation des Lentigo-Melanoms ist das Gesicht oder andere exponierte Körperregionen. Das Auftreten von Lentigo-Melanomen in anderen anatomischen Bereichen ist sehr selten.
Dermatoskopische Beschreibung
Bei der Dermatoskopie des Lentigo-Melanoms wird die Multikomponentität sichtbar gemacht (das gleichzeitige Vorhandensein einer großen Anzahl verschiedener pathologischer Muster):
- Heterogenität des Pigmentnetzes (atypisches Pigmentnetz) – unterschiedliche Intensität und Exzentrizität;
- Unregelmäßige Streifen (hauptsächlich keulenförmig);
- Vorhandensein von unregelmäßigen Einschlüssen von Punkten und Kügelchen vor dem Hintergrund des Pigmentnetzes (exzentrische Cluster);
- Kügelchen in verschiedenen Formen, Größen und Farben;
- Asymmetrie in Farbe, Struktur und Form;
- Ungleichmäßige Ränder;
- Periphere radiale Ausstrahlung;
- Polychrom (3 Farben);
- Das Vorhandensein von Hypopigmentierungszonen und strukturlosen Zonen, Regressionsstrukturen (ungünstiger Faktor);
- Blauer und weißer Schleier;
- Pathologisches Gefäßmuster (ungünstiger Faktor).
Differentialdiagnose
Die Differentialdiagnose erfolgt bei Neoplasien wie z. B.:
- Kongenitale dermale Melanozytose;
- Pigmentärer Nävus;
- Hämangiom (insbesondere mit vaskulärer Thrombose);
- Blauer Naevus;
- Spitz-Nävus;
- Dysplastischer Naevus;
- Lentigo;
- Pigmentiertes Basalzellkarzinom.
Risiken
Das Lentigo-Melanom ist einer der gefährlichsten bösartigen Tumore. Weltweit verdoppelt sich etwa alle 7 Jahre die Zahl der Primärfälle von Melanomen. Dies ist in erster Linie auf die zunehmende Sonneneinstrahlung und das häufigere Auftreten von Menschen in für ihre Haut ungewöhnlichen Klimazonen zurückzuführen.
Das Auftreten eines Lentigo-Melanoms vor dem Hintergrund einer bereits bestehenden Pigmentneubildung (Dubreus-Melanose) erschwert in gewissem Maße die rechtzeitige Differenzialdiagnose und die Erkennung einer malignen Transformation.
Obwohl das Melanom etwa 10-mal seltener auftritt als andere bösartige Hauttumoren, ist die Sterblichkeit im ersten Fall 3,5-mal höher.
Taktik
Bei einem Verdacht oder ersten Anzeichen eines Lentigo-Melanoms sollte ein Onkologe konsultiert werden. Der Onkologe führt zusätzliche spezifizierende Tests durch. In Ermangelung ausreichender klinischer Daten für eine eindeutige Diagnose wird manchmal die Taktik der aktiven dynamischen Beobachtung gewählt. Am häufigsten wird eine verdächtige Läsion entfernt und anschließend histologisch untersucht.
Bei der Bestätigung eines Lentigo-Melanoms (klinisch oder histologisch) wird eine Standardliste von Untersuchungen durchgeführt, um das Vorhandensein von Metastasen festzustellen oder auszuschließen, woraufhin ein spezieller Behandlungsplan erstellt wird.
Behandlung
In den meisten Fällen erfolgt die Behandlung chirurgisch. Standardmäßig wird das Melanom unter Narkose oder Leitungsanästhesie großflächig entfernt (wenn die Tumorlokalisation dies zulässt). Werden Metastasen in regionalen Lymphknoten festgestellt, wird eine Lymphdissektion durchgeführt (Entfernung des gesamten Blocks regionaler Lymphknoten). Werden Fernmetastasen festgestellt, wird das Behandlungsschema individuell ausgewählt. Hierfür stehen den Onkologen recht wirksame Chemotherapie-, Immuntherapie- und Strahlentherapieschemata sowie die Möglichkeit der chirurgischen Entfernung oder der minimalinvasiven Therapie von Metastasen zur Verfügung.
Die Behandlung von Lentigo-Melanomen (auch der frühesten Formen) mit lokalen Zerstörungsmethoden (Laserentfernung oder Kryodestruktion) oder die Entfernung unter örtlicher Betäubung ist inakzeptabel.
Vorbeugung
Zur Vorbeugung des Auftretens von Lentigo-Melanomen ist ein sanfter und vorsichtiger Umgang mit der Haut erforderlich:
- Begrenzung der ultravioletten Strahlung (natürliche (Sonne) und künstliche);
- Die Verwendung von Schutzcremes während der aktiven Sonnenzeit;
- Ausschluss von chronischen Hauttraumata;
- Begrenzung oder Ausschluss von ionisierender Strahlung, Berufsrisiken;
- Einhaltung von Sicherheitsmaßnahmen bei der Arbeit mit hautschädigenden Faktoren;
- Persönliche Hygiene und grundlegende Kenntnisse über Hauttumore.
Außerdem sind regelmäßige Untersuchungen aller pigmentierten Neoplasmen, die rechtzeitige Konsultation eines Facharztes im Falle äußerer Veränderungen und die Entfernung potenziell gefährlicher Tumore erforderlich.