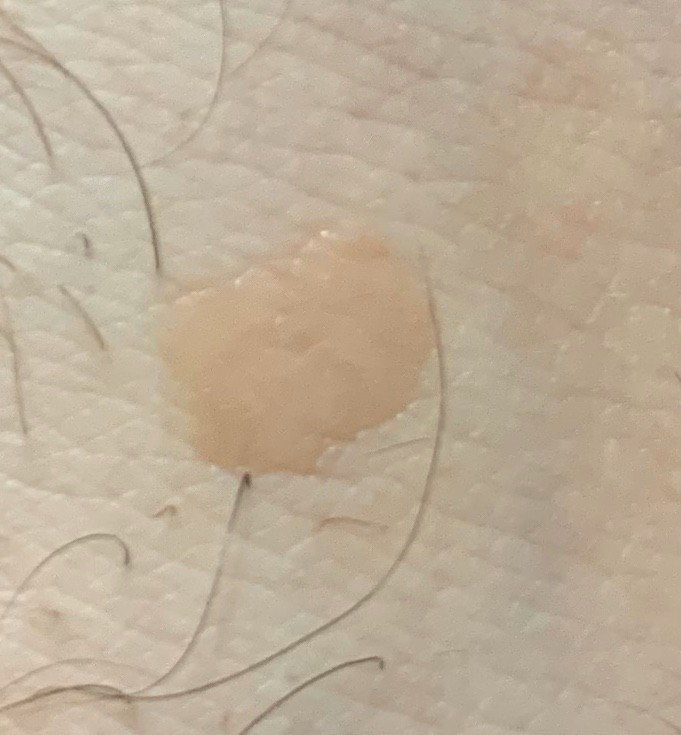
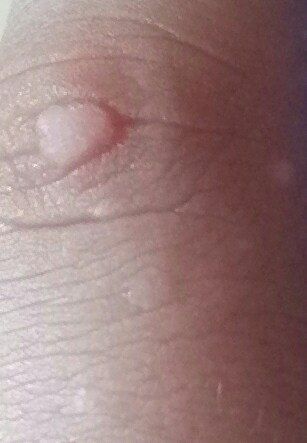
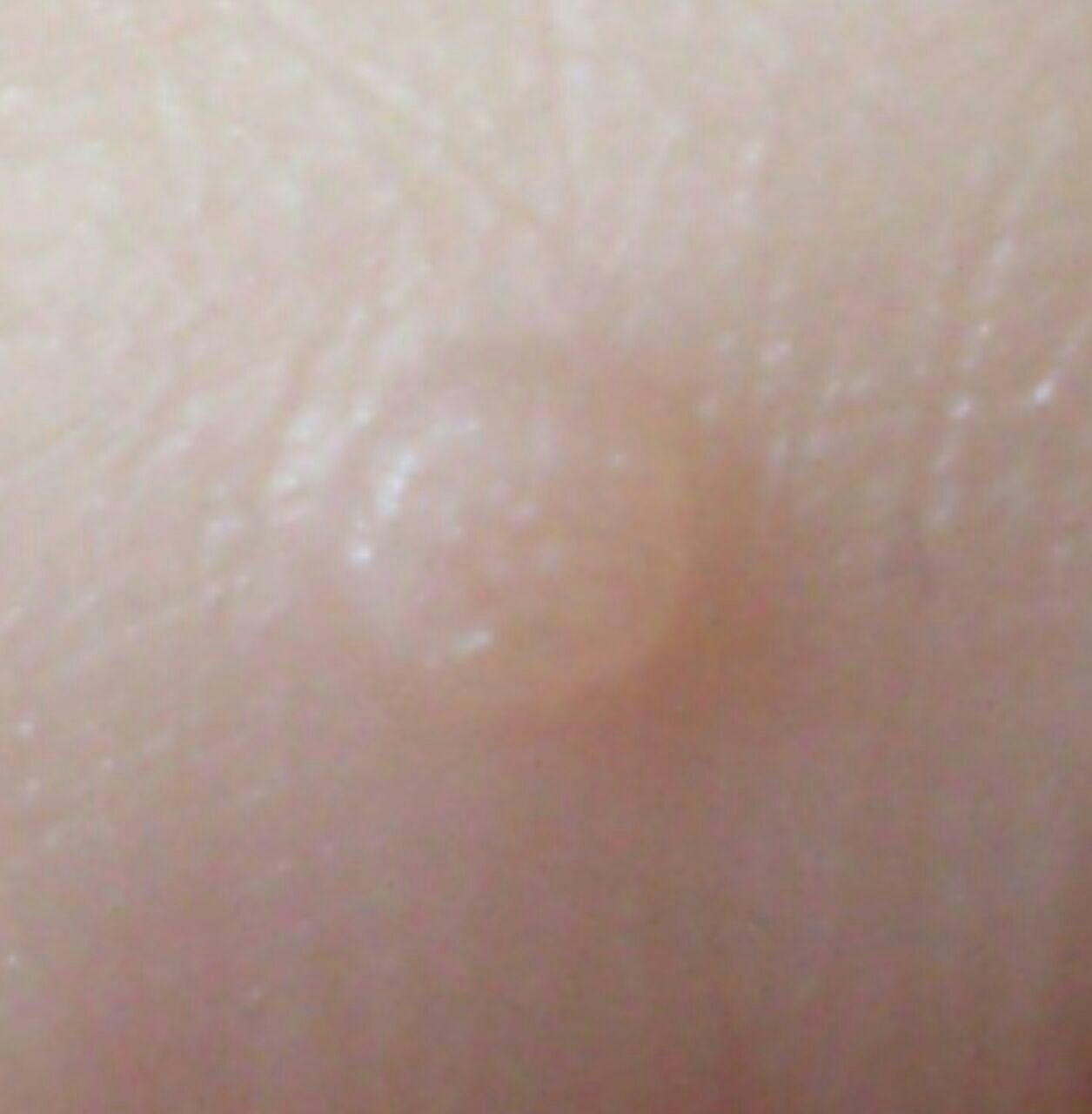
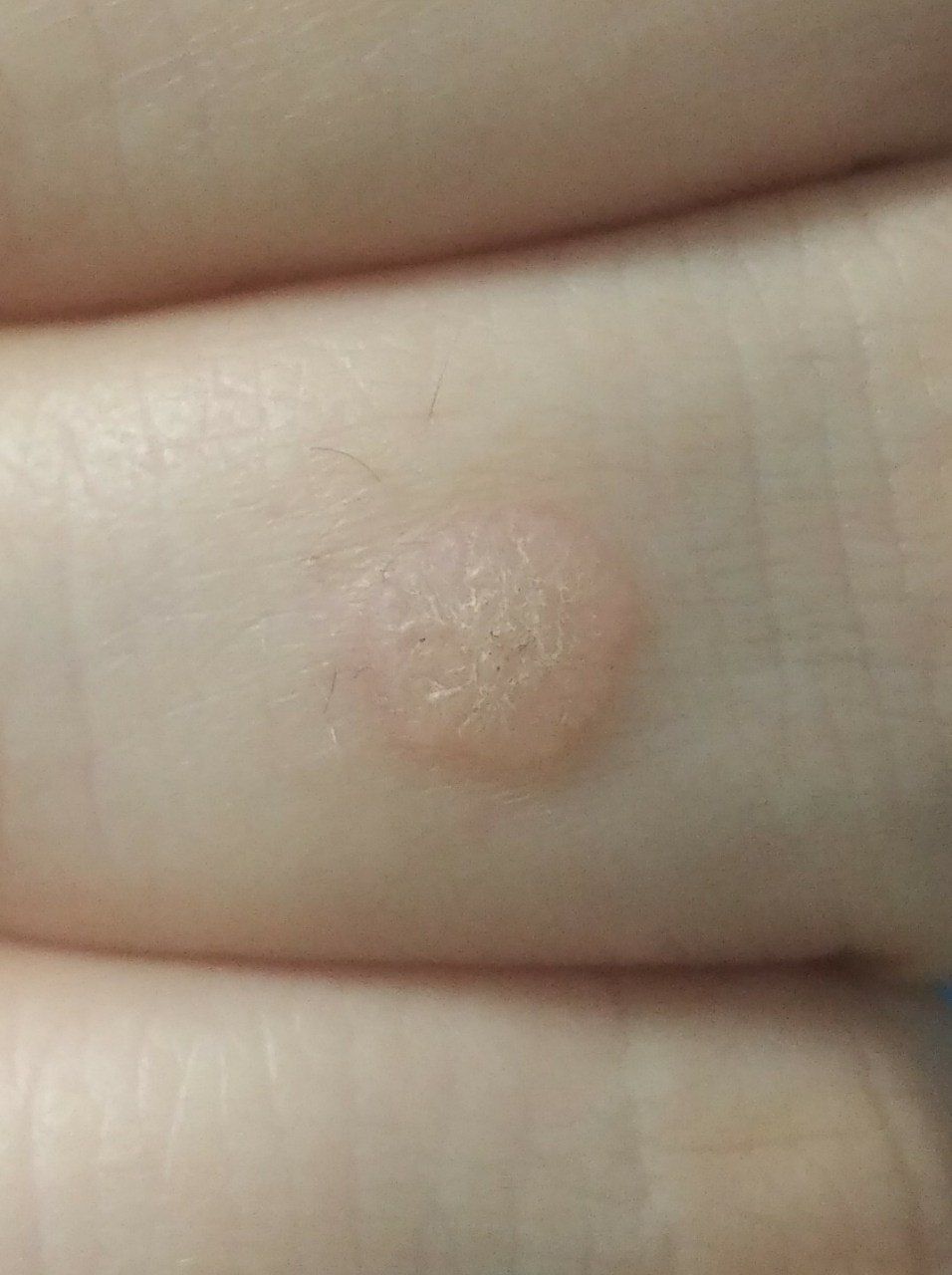
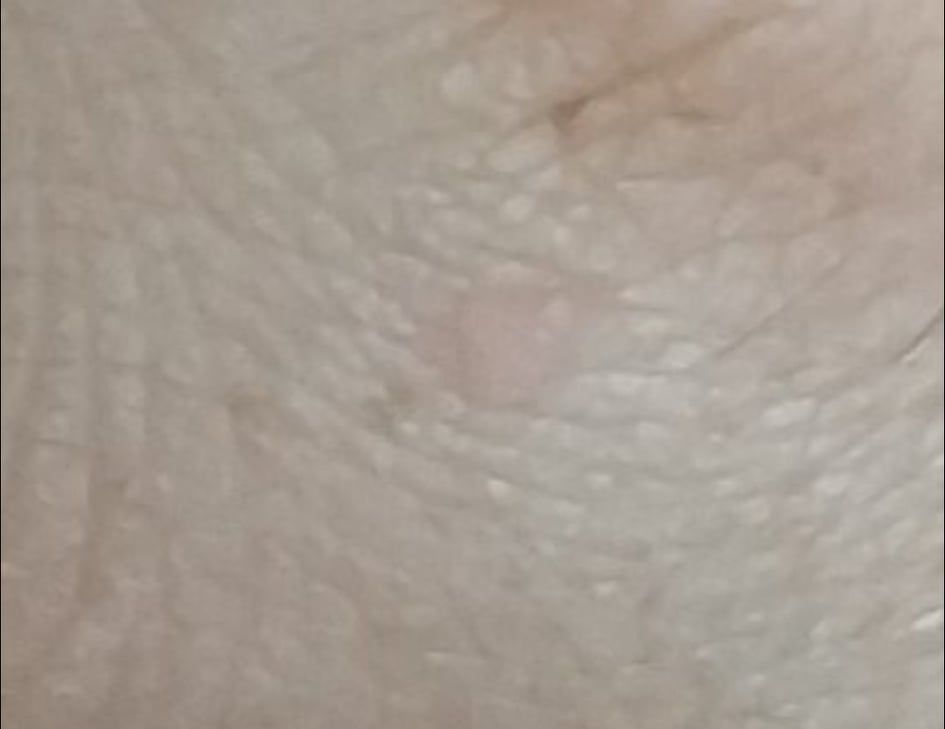
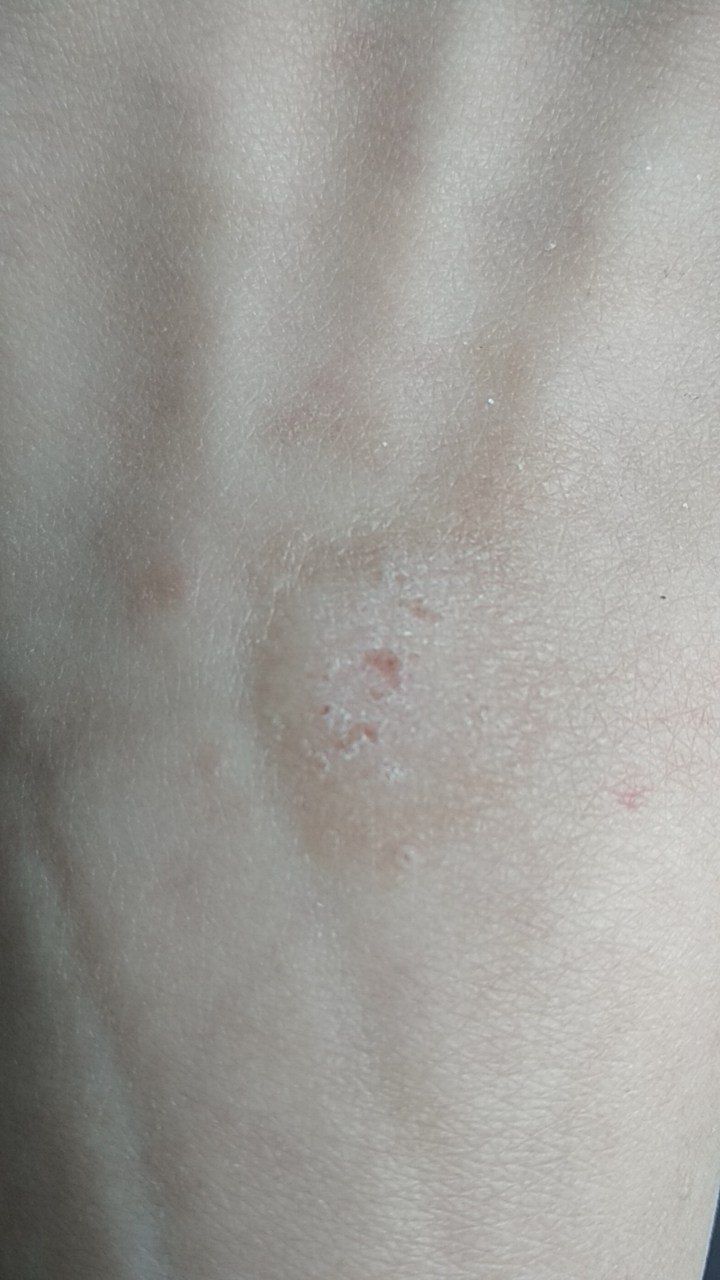
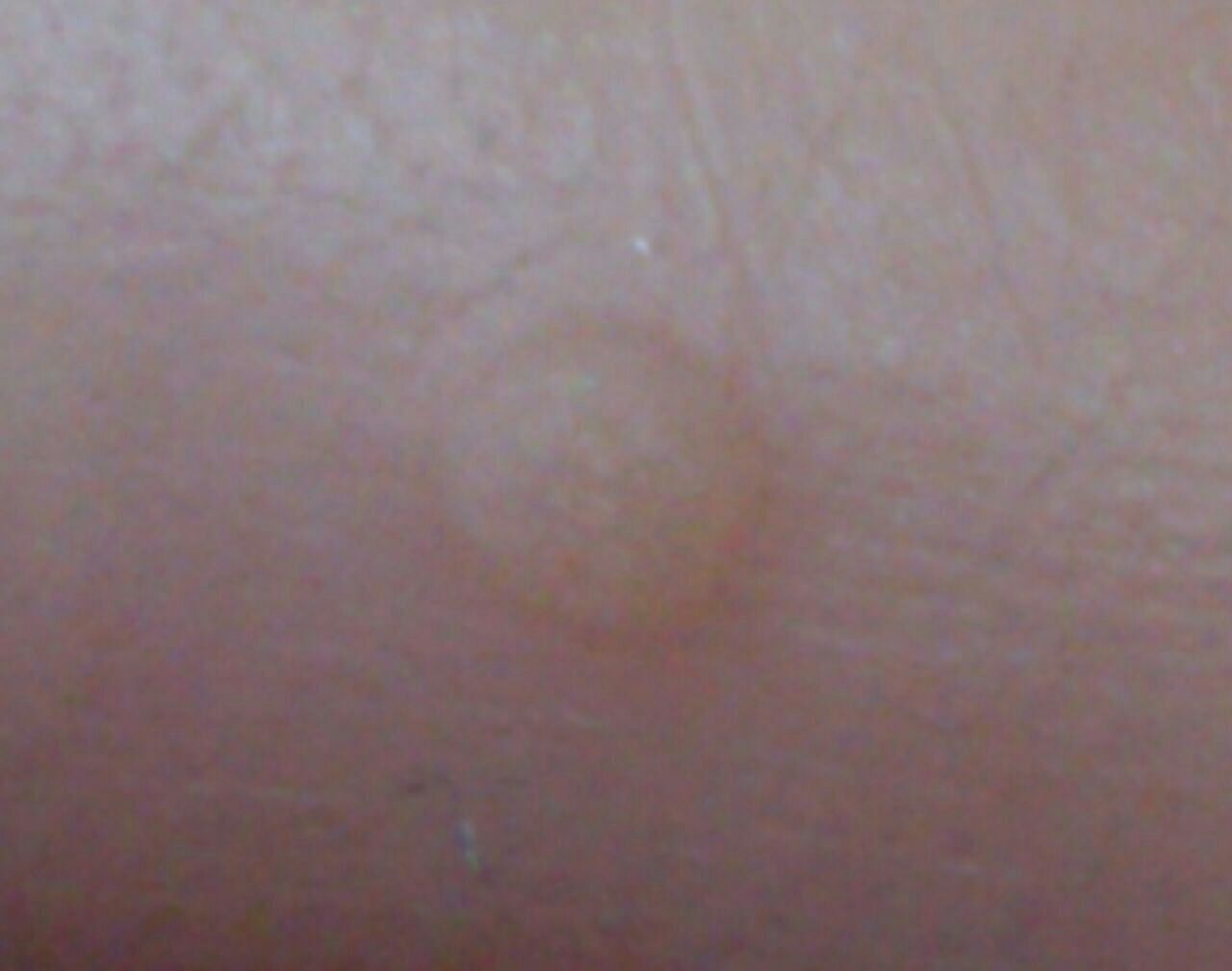
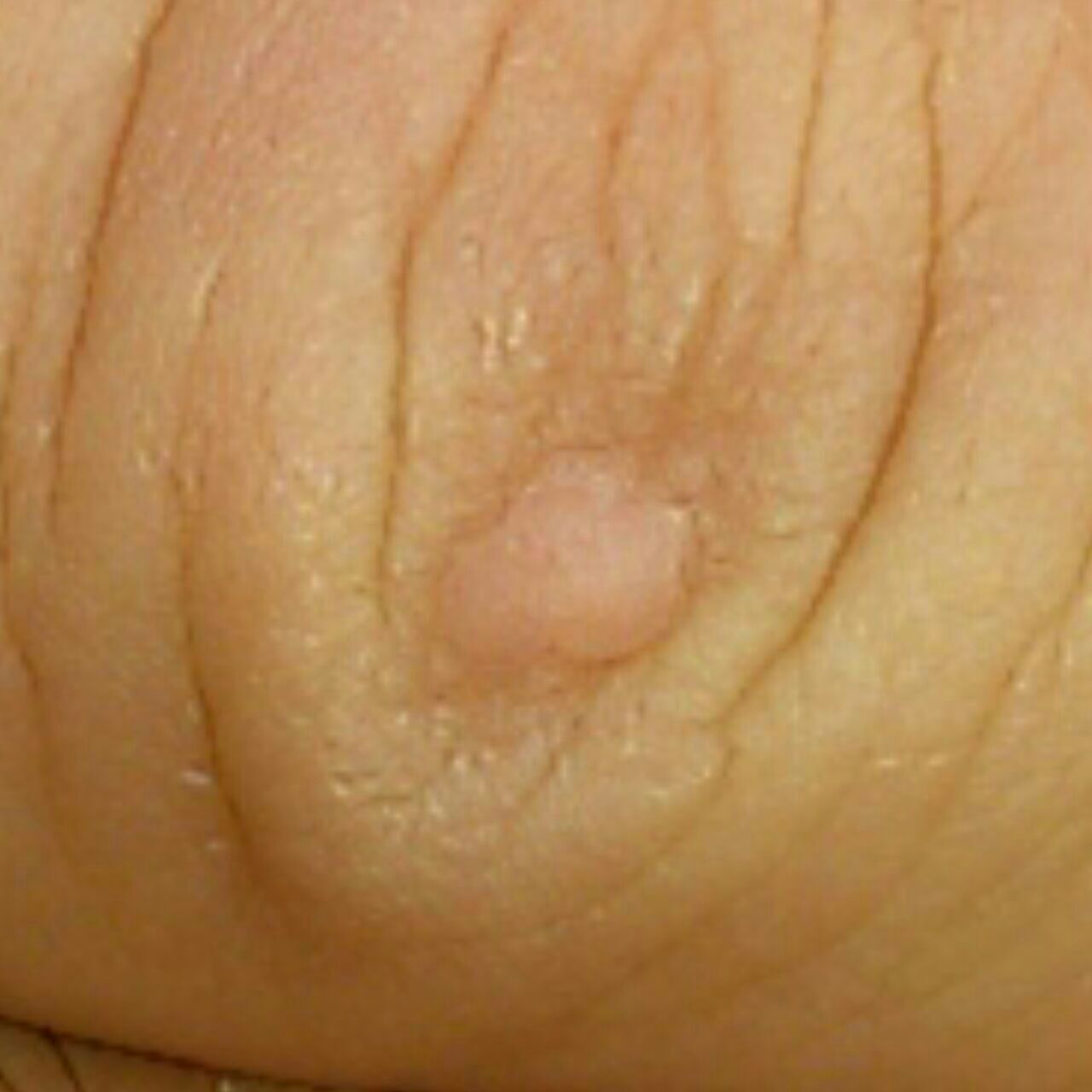
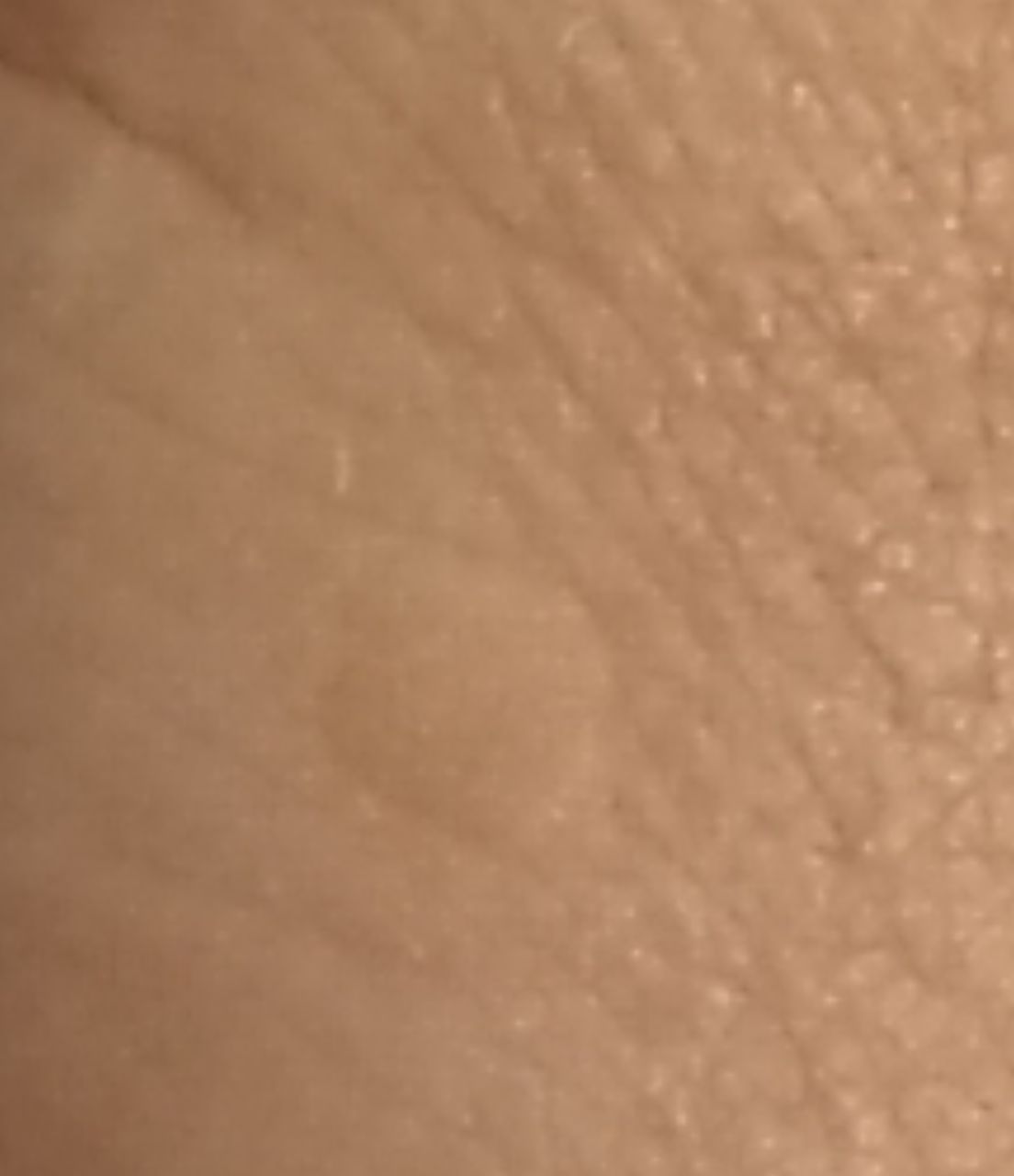
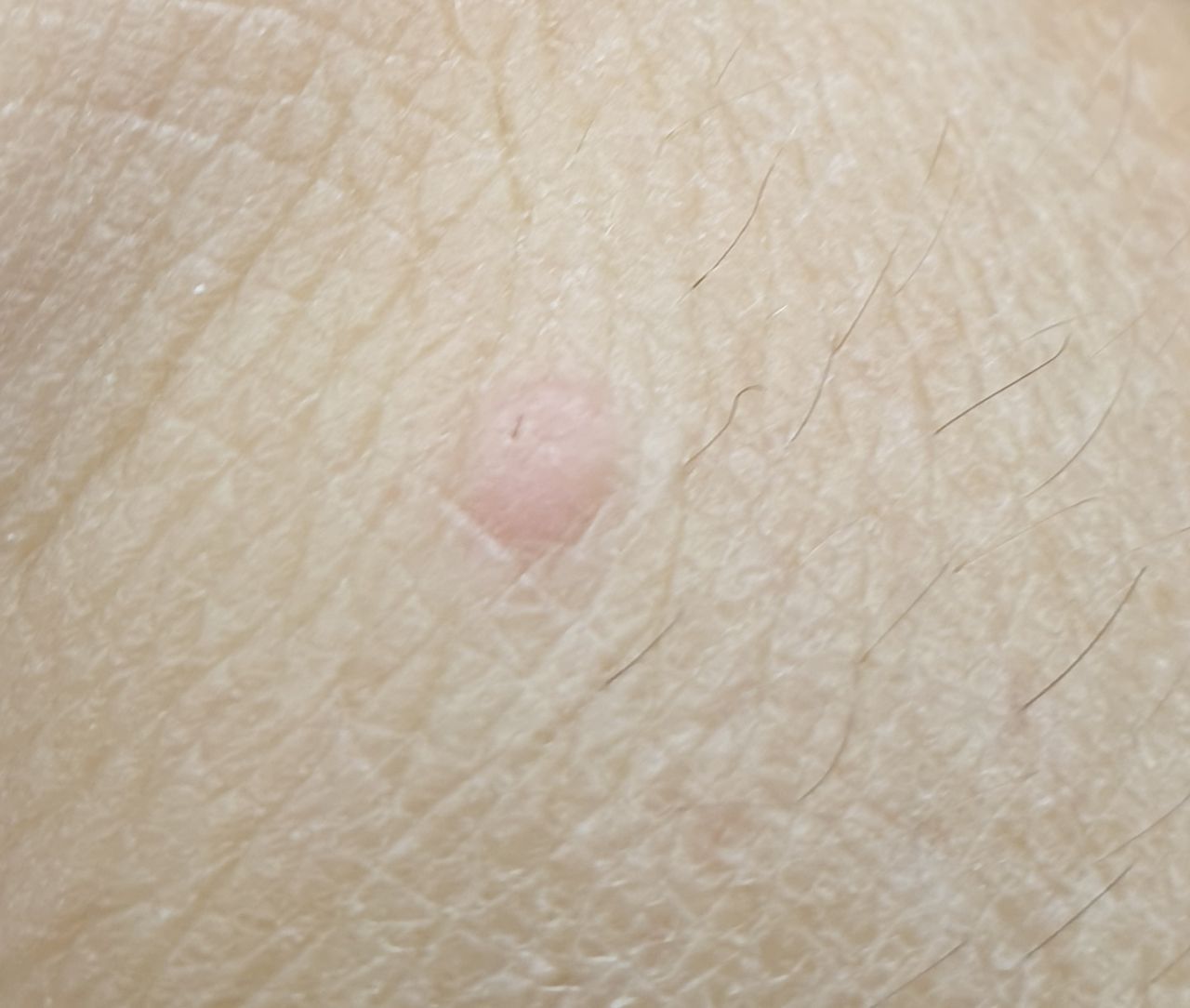
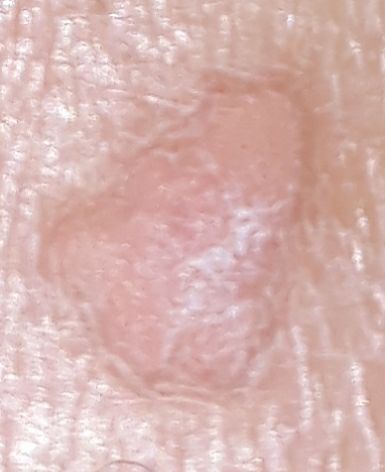
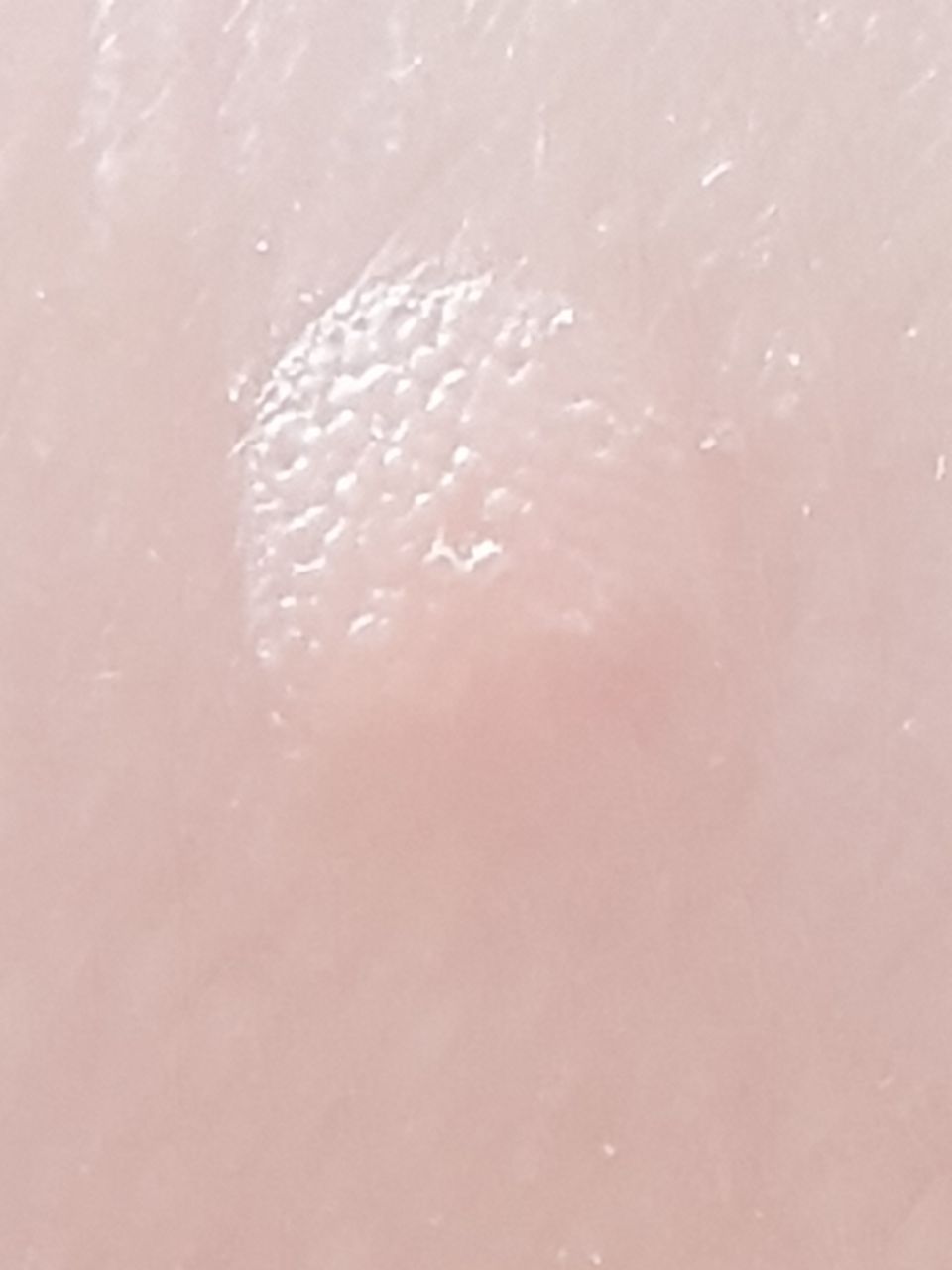
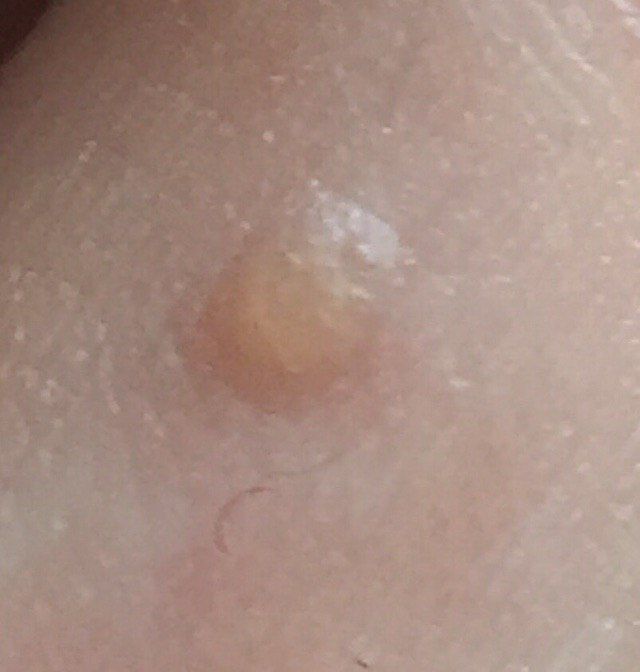
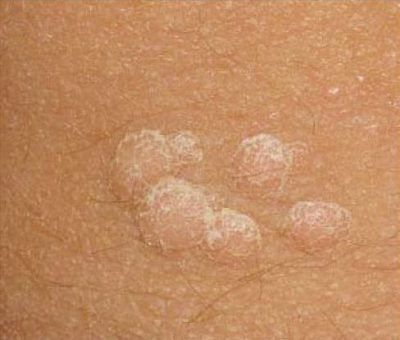
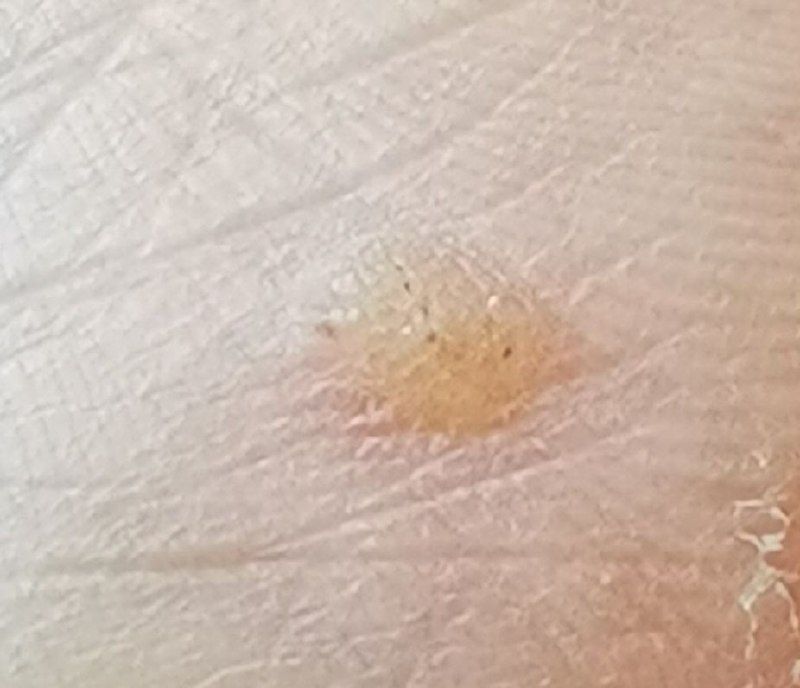
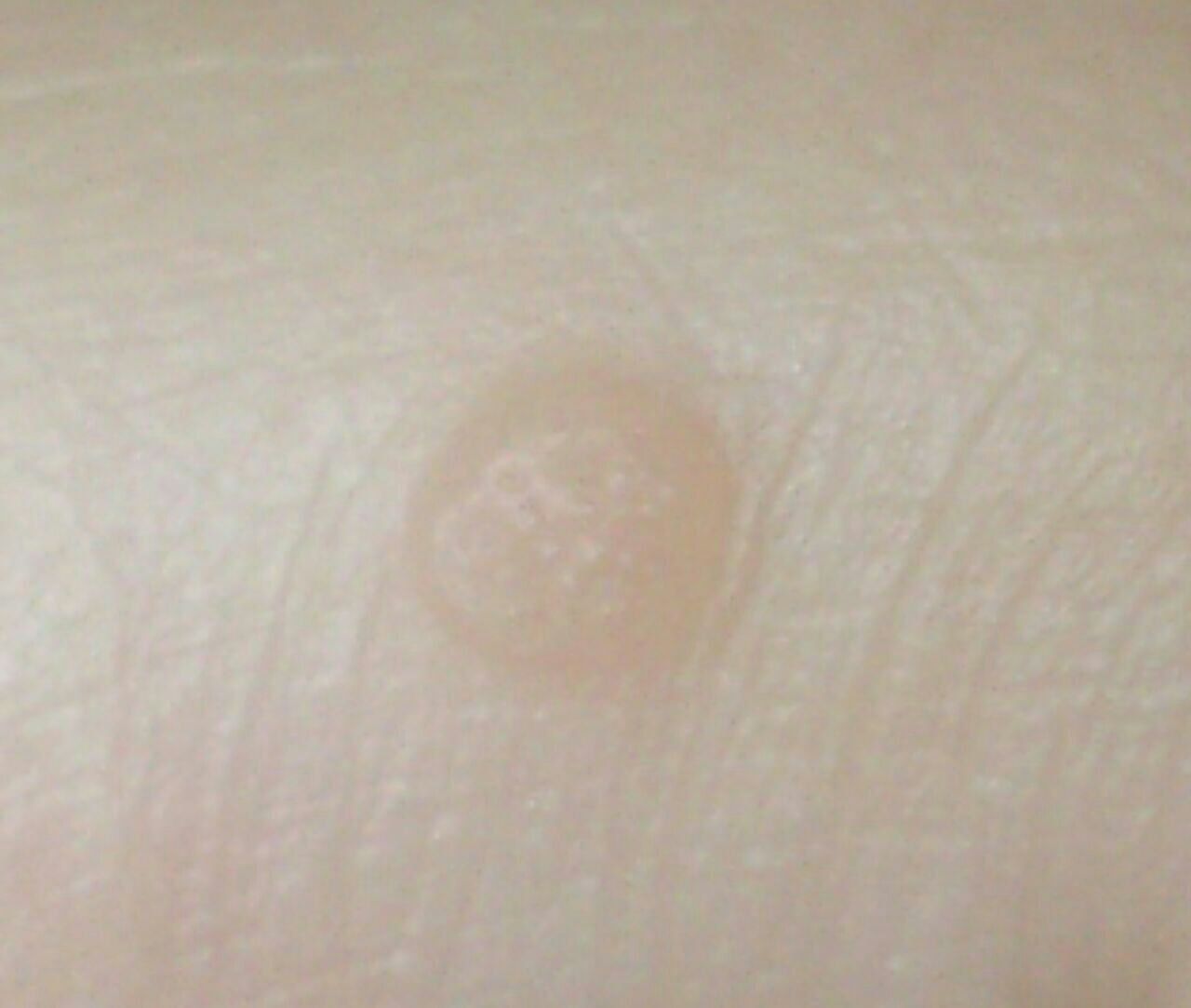
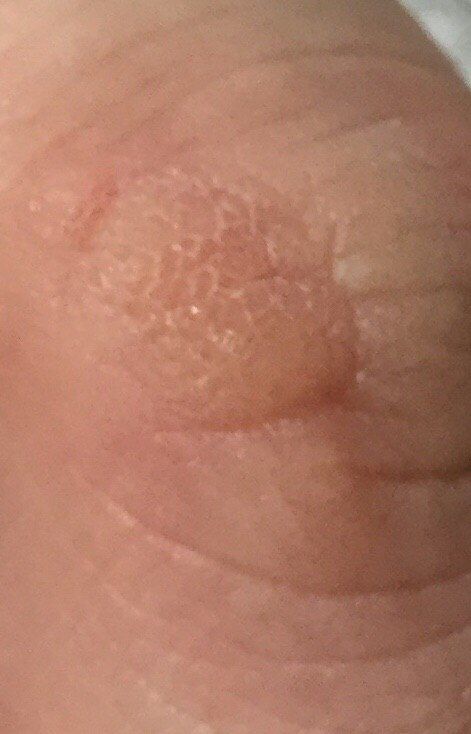
Verruga plana (verruga viral plana): tumor benigno que se eleva por encima de la piel. Las verrugas víricas se encuentran con mayor frecuencia en niños y adolescentes: las neoplasias cutáneas se pueden encontrar en casi el 10% de esta categoría de edad. Este tipo de neoplasia se caracteriza por su multiplicidad, involución espontánea (observada en el 40% de los casos, especialmente en adolescentes), resistencia al tratamiento conservador (aumenta con la edad).
Factores predisponentes
La causa de la aparición de verrugas es el virus del papiloma humano (VPH), predominantemente de bajo riesgo oncogénico. Sin embargo, dado que casi el 90% de toda la población es portadora de este virus, pero no todo el mundo tiene verrugas, es obvio que existen otros factores que predisponen a la aparición de estas neoplasias en la piel.
Entre los factores predisponentes, que en diversos grados pueden aumentar el riesgo de neoplasias, se encuentran:
- Estados de inmunodeficiencia;
- Sobrepeso;
- Trastornos metabólicos del organismo (por ejemplo, diabetes mellitus);
- Enfermedades infecciosas graves;
- Higiene personal deficiente;
- Embarazo;
- Estrés, exceso de trabajo, malnutrición: todo ello provoca una disminución de las propiedades protectoras del organismo;
- Lesiones cutáneas crónicas (como la puerta de entrada del VPH).
Diagnóstico
El diagnóstico de las verrugas se basa en un examen clínico, que incluye una exploración rutinaria de la formación y una dermatoscopia. Para buscar el VPH, hay una serie de pruebas que realizan muchos laboratorios. Si se sospecha un crecimiento maligno, puede realizarse una biopsia.
Síntomas
El examen visual de una verruga plana determina una formación aplanada, que se eleva ligeramente sobre la piel. La anchura de la base se corresponde con el diámetro de la propia neoplasia o ser algo más estrecha (típico de las formas más grandes y sobresalientes por encima de la piel). La superficie de la verruga es plana, rugosa, con celularidad y queratinización apenas perceptibles.
Los bordes de la verruga son claros y uniformes. Normalmente, el borde está representado por un claro «acantilado» de las capas superiores de la epidermis cutánea (corola epitelial desde el lado de la piel sana). El color de la verruga es corporal o algo más pálido, en presencia de queratinización significativa – hay tonos de gris.
En la zona de la verruga, por regla general, no hay crecimiento de vello. Sin embargo, las verrugas se localizan con mayor frecuencia en aquellas zonas anatómicas en las que el vello no crece por sí solo.
El tamaño de las verrugas es pequeño. Tienen una anchura de hasta 2-5 mm y una altura (por encima del nivel de la piel) de hasta 1-3 mm. Las verrugas grandes son raras (normalmente se trata de grupos de neoplasias individuales fusionadas en un conglomerado).
A la palpación, la verruga es más densa que la piel normal. Las sensaciones subjetivas también están ausentes, pero a menudo se siente un hormigueo con la presión.
Las neoplasias se localizan principalmente en las manos (tanto en la superficie palmar como en el dorso), raramente en la cara o el cuerpo.
Descripción dermatoscópica
Las siguientes estructuras se visualizan con la dermatoscopia de una verruga plana:
- El síntoma de «piel de rana» es un grupo de tubérculos densamente empaquetados, cada tubérculo está representado por la parte periférica de color blanco (queratinocitos) y la parte central en forma de punto rojo (vaso de alimentación). En las verrugas planas, en comparación con las verrugas convencionales, este síntoma es menos pronunciado, menos contrastado, los puntos centrales son menos brillantes;
- En lugar de puntos rojos pueden visualizarse puntos negros-marrones, – un signo característico de los capilares verrugosos trombosados;
- En la periferia de la verruga hay una transición brusca a la piel sana, puede haber una corola pálida formada por masas córneas.
Diagnóstico diferencial
El diagnóstico diferencial se realiza con neoplasias como:
- Nevus papilomatoso;
- Nevus de las glándulas sebáceas;
- Nevus halo;
- Dermatofibroma;
- Verruga común (vulgar);
- Verruga plantar;
- Molusco contagioso;
- Forma ganglionar del carcinoma basocelular;
- Melanoma sin pigmento.
Riesgos
Una verruga plana es segura en términos oncológicos y no conlleva un mayor riesgo de malignidad.
En ausencia de un efecto externo sobre dicha neoplasia (traumatismo, radiación ultravioleta, radiación ionizante), el riesgo de malignidad es comparable al riesgo de un tumor maligno en la piel sin cambios. Signos de una posible degeneración tumoral: crecimiento rápido, aumento de la densidad, cambio de aspecto, aparición de sensaciones subjetivas.
Las verrugas que sobresalen significativamente por encima de la piel y dada la localización en las manos son más peligrosas por su tendencia a lesionar. Como resultado, hay sangrado, dolor, la herida resultante puede convertirse en la puerta de entrada para la microflora patógena.
Las verrugas intactas causan malestar psicológico y cosmético.
Dada la naturaleza vírica de estas neoplasias, con sus múltiples apariciones es apropiado hablar de una disminución de las propiedades protectoras del sistema inmunitario, portador del VPH. Dado que el VPH puede tener un alto riesgo oncogénico, es necesario estar más atento a la propia salud y someterse oportunamente a exámenes oncológicos de rutina realizados por especialistas.
Táctica
En ausencia de efectos perjudiciales sobre la verruga, cambios de aspecto y sensaciones subjetivas, basta con autocontrolarse (o examinarse con ayuda de otras personas en zonas inaccesibles) al menos una vez al año.
Si se han producido daños mecánicos en la verruga, irradiación activa con radiaciones ultravioletas o ionizantes, así como cambios en el aspecto o sensaciones antes ausentes, es necesario consultar a un dermatólogo u oncólogo.
El especialista determina la posibilidad de un seguimiento dinámico posterior (el momento se determina individualmente) o se dan indicaciones para la extirpación de la verruga dañada. Es necesario eliminar aquellas neoplasias que están sometidas a traumatismos constantes y crónicos con la ropa, las joyas o debido a las características del empleo profesional. La extirpación de verrugas puede realizarse simplemente a petición del paciente cuando presentan un defecto estético o malestar psicológico.
En el caso de la observación dinámica, es de gran valor la fotofijación de las neoplasias cutáneas, que posteriormente determinará incluso los cambios menores de aspecto.
A los pacientes con neoplasias múltiples se les recomienda un examen dermatológico en primavera y otoño (antes y después de la temporada de playa). A estos pacientes también se les recomienda elaborar un mapa de neoplasias cutáneas, lo que simplifica enormemente la observación posterior, la búsqueda de nuevas formaciones o la modificación de las existentes.
Tratamiento
Para el tratamiento de las verrugas planas se pueden utilizar métodos menos traumáticos:
- Eliminación con láser;
- Criodestrucción con nitrógeno líquido;
- Extirpación con bisturí de ondas de radio;
- Electrocoagulación
Si es imposible llevar a cabo un tratamiento menos traumático, así como en presencia de dudas sobre la naturaleza de la neoplasia, se recurre al tratamiento quirúrgico habitual mediante escisión seguida de examen histológico del material obtenido.
La autoextirpación o «extirpación» de verrugas no puede llevarse a cabo debido al alto riesgo de complicaciones (hemorragias, procesos inflamatorios), así como a la incapacidad de determinar de forma inequívoca e independiente la naturaleza del tumor extirpado.
Tras la extirpación de las verrugas, en relación con su etiología vírica, siempre existe el riesgo de que reaparezcan neoplasias similares tanto en la zona extirpada como en las zonas adyacentes. La prevención ayuda a reducir la probabilidad de recaída.
Prevención
La prevención de la aparición de verrugas consiste en una actitud suave y cuidadosa con la piel, el tratamiento oportuno de las enfermedades infecciosas (incluido el virus del papiloma humano, con confirmación de su presencia en el organismo), el fortalecimiento de la inmunidad, una higiene personal adecuada y de alta calidad, y el mantenimiento de un estilo de vida saludable.
Para excluir consecuencias negativas, incluida la malignidad, tras la aparición de una verruga, es necesario:
- Limitación de la radiación ultravioleta de la zona correspondiente (cama bronceadora, bronceado solar);
- El uso de cremas protectoras durante los periodos de sol activo;
- Exclusión de traumatismos cutáneos crónicos;
- Limitación o exclusión de radiaciones ionizantes, riesgos laborales;
- Cumplimiento de las medidas de seguridad cuando se trabaja con factores que dañan la piel;
- Higiene personal y conocimiento básico de los tumores cutáneos.
También requiere la inspección periódica de las verrugas, la consulta oportuna de un especialista en la materia y el tratamiento de los tumores cutáneos.